Журнал «Почки» 4 (06) 2013
Вернуться к номеру
Пацієнти з порушеннями обміну натрію в практиці нефролога
Авторы: Таран О.І. - Кафедра нефрології та нирково-замісної терапії НМАПО імені П.Л. Шупика, м. Київ
Рубрики: Семейная медицина/Терапия, Нефрология
Разделы: Медицинское образование
Версия для печати
Натрій (Na+) основний катіон позаклітинної рідини, за нормою його концентрація в плазмі крові змінюється в доволі вузькому діапазоні — 135–145 ммоль/л. Концентрація натрію суворо контролюється на тлі значних різниць у кількості рідини, що вживає людина, та цим жорстко підтримується осмоляльність рідин організму (у нормі — 285–295 мосмоль/л). Натрій та хлориди вільно фільтруються в клубочках, їх концентрація в первинній сечі відповідає концентрації в плазмі крові. Нирки оборотно всмоктують більшу частину (95 %) іонів натрію і хлору (Cl). Цей процес відбувається переважно в проксимальних канальцях (близько 65 % всього Na+ первинної сечі) та петлі Генле (25 %). Остаточно залишки солі всмоктуються в дистальних канальцях (5 %) та збиральних трубочках (2–5 %), ще 5 % втрачаються з потом та через ШКТ.
У результаті реабсорбції іонів вода починає зворотно всмоктуватись за рахунок осмосу. На швидкість реабсорбції води впливають водна проникність стінок капілярів та величина осмотичного градієнта, який забезпечується наявністю водних каналів та білків-аквапоринів. Додатковим фактором реабсорбції води в низхідній ділянці петлі Генле та збиральних трубочках є висока осмоляльність інтерстицію мозкової речовини нирок за рахунок сечовини. Реабсорбція сечовини опосередкована специфічним переносником, активність якого контролюється антидіуретичним гормоном (АДГ). Збереження високої осмоляльності інтерстицію також забезпечується прямими артеріолами, що функціонують як обмінники.
Концентрація Na+ у плазмі та її осмоляльність контролюються регулюючою системою, що складається з аргінін-вазопресину та системи високочутливих осмотичних рецепторів, що контролюють продукцію АДГ.
До патологічних станів, пов’язаних із порушенням обміну Na+ і води, зараховують гіпонатріємію та гіпернатріємію, які, у свою чергу, розподіляються залежно від осмоляльності плазми та показників об’єму води.
Гіпонатріємія — стан, при якому концентрація Na+ у плазмі зменшується нижче 135 ммоль/л. Справжня гіпонатріємія означає, що кількості води в організмі людини більше, ніж необхідно тій кількості Na+, що міститься в ньому.
Етіологія і патофізіологія
— Минуща гіпонатріємія — введення у внутрішньоклітинну рідину осмотично активних речовин (глюкоза, манітол, гліцин), що сприяє виходу з клітин води, і концентрація Na+ зменшується.
Клінічна симптоматика. Вираженість клінічних ознак гіпонатріємії залежить від ступеня і швидкості її прогресування. Симптоматика стає помітною при зниженні концентрації Na+ < 120 ммоль/л. Ранніми клінічними симптомами гіпонатріємії є апатія або збудження, атаксія, неадекватність поведінки, головний біль; локальна м’язова слабкість або геміпарез. При прогресуванні гіпонатріємії — генералізовані м’язові судоми та кома.
Діагностика. Гіпонатріємія — лише симптом основного захворювання. Діагностичні підходи при з’ясуванні причини гіпонатріємії повинні базуватись на ретельному збиранні анамнезу, фізикальному обстеженні та визначенні осмоляльності плазми з оцінкою об’єму рідини.
Осмоляльність плазми (Росм):
Росм = 2Na+ + азот сечовини плазми, мг/дл/2,8 + + глюкоза плазми, мг/дл/18.
Гіповолемія
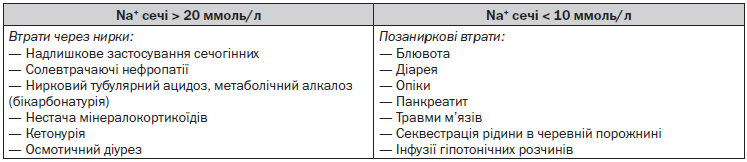
Гіповолемія — стан, при якому загальна кількість води в організмі знижена та Na+ — значно знижена. Хворому необхідно визначити вміст Na+ в сечі.
Передозування діуретиків — перше за значенням діагностичне припущення в разі виявлення гіпонатріємії та гіповолемії. Частіше гіпонатріємія виникає при неконтрольованому прийомі сечогінних, супроводжується також і гіпокаліємією. Припинення застосування цих препаратів — основний лікувальний крок, що повинен супроводжуватись відновленням об’єму внутрішньоклітинної рідини з застосуванням препаратів калію або без них. Найчастіше сечогінні препарати застосовують жінки в передменструальному періоді з косметичною метою для зниження маси тіла та попередження набряклості обличчя й набряків кінцівок. Іноді пацієнти викликають у себе блювоту, що також призводить до гіпонатріємії з гіповолемією. Диференціально-діагностичною ознакою є вміст хлоридів у сечі. У хворих, які приймають сечогінні, цей показник підвищений, а при прихованій блювоті — знижений.
Осмотичний діурез — друге діагностичне припущення щодо виникнення гіповолемічної гіпонатріємії. Виникає при ЦД, на тлі інфузій манітолу та при посиленні діурезу, пов’язаного з виведенням надлишку сечовини з організму людини після ліквідації обструкції сечових шляхів.
До солевтрачаючих нефропатій зараховують хронічний інтерстиціальний нефрит (у т.ч. медикаментозні нефропатії), полікістозну хворобу нирок, медулярні кісти нирок, часткові обструкції сечових шляхів. Солевтрачаючий стан може розвинутись і при хронічній нирковій недостатності І–ІІ ступеня (ХНН).
При первинній недостатності функції надниркових залоз (хвороба Аддісона) гіпонатріємія супроводжується гіперкаліємією, концентрація Na+ в сечі перевищує 20 ммоль/л, а К+ — < 20 ммоль/л. Відновлення об’єму внутрішньоклітинної рідини призводить до зникнення і гіпонатріємії, і гіперкаліємії.
Бікарбонатурія — початкова та рання ознака метаболічного алкалозу, що може розвинутись на тлі невпинної блювоти, тривалого дренування порожнини шлунка в післяопераційному періоді. Бікарбонатурія розвивається при канальцевому нирковому ацидозі (синдром Фанконі). На бікарбонатурію вказує збільшення рН сечі понад 6,1 (але тільки в разі відсутності інфекції сечовивідних шляхів мікроорганізмами, що містять уреазу).
Зменшення об’єму внутрішньоклітинної рідини може спостерігатись при кетонурії на тлі ЦД, алкоголізму, після тривалого голодування.
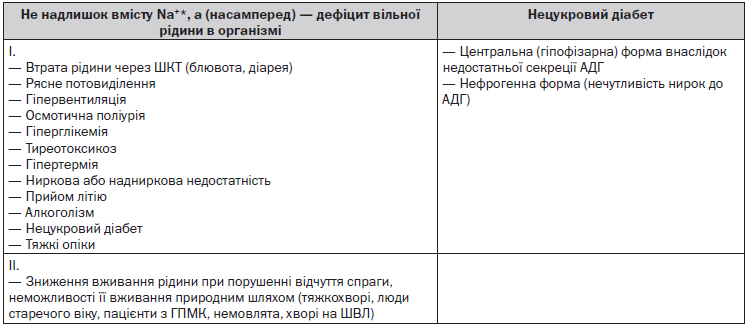
Ізоволемія
Ізоволемія — стан, при якому загальна кількість води в організмі підвищена та Na+ — дещо знижена або не змінена.
Хворому необхідно визначити вміст Na+ в сечі, що зазвичай є > 20 ммоль/л, та осмоляльність сечі. При надлишку об’єму води набряки у таких хворих не спостерігаються, оскільки дві третини рідини знаходиться внутрішньоклітинно.
При осмоляльності сечі > 300 мОсм/л припускають неадекватну секрецію АДГ; якщо осмоляльність сечі < 50 мОсм/л — психогенну полідипсію.
Неадекватна секреція АДГ (синдром надлишкової продукції АДГ) спостерігається при багатьох хворобах центральної нервової системи — менінгітах, енцефалітах вірусного або бактеріального походження, інсультах, пухлинах та абсцесах головного мозку; гострій переміжній порфірії, травмі голови тощо; найчастіше — при локалізованих карциномах легенів, підшлункової залози, дванадцятипалої кишки; при хворобах легенів — вірусних та бактеріальних пневмоніях, туберкульозі, абсцесі легенів; при синдромі імунодефіциту та пов’язаних із ним інфекціях, судинній патології та пухлинах легенів і головного мозку. При аномально високому вмісті АДГ в крові підсилюється реабсорбція води в нирках. Ці процеси призводять до зниження осмоляльності плазми та концентрації в ній натрію.
Тяжка гостра гіпонатріємія може розвинутись унаслідок будь-якого стресу. Поєднання фізичного болю та емоційного шоку призводить до надлишкової продукції АДГ. Психогенна полідипсія спостерігається в пацієнтів у стані некомпенсованого психозу, на тлі тривалих інфузій гіпотонічних розчинів.
Гіпонатріємія з нормальним об’ємом внутрішньоклітинної рідини може спостерігатись при деякій ендокринній патології — гіпотиреозі та нестачі глюкокортикоїдів. При підозрі на дефіцит глюкокортикоїдів, окрім рентгенографічного дослідження черепа та комп’ютерної томографії, необхідно визначати вміст кортизолу та аденокортикотропного гормону в крові хворого. Виявлення їх низького рівня може свідчити про гіпофізарну недостатність із притаманними їй вторинною недостатністю надниркових залоз та гіпотиреозом.
Ізоволемічна гіпонатріємія може спостерігатись також при застосуванні деяких медикаментозних засобів, що стимулюють продукцію АДГ або потенціюють його дію. Пошук причини ізоволемічної гіпонатріємії необхідно розпочати з ретельного опитування про ті ліки, який хворий приймає. До фармакологічних агентів, що стимулюють продукцію АДГ, зараховують нестероїдні протизапальні препарати, парацетамол, барбітурати, психотропні ліки та антидепресанти; карбамазепін, циклофосфамід, хлорпропамід, фібрати, морфін, нікотин.
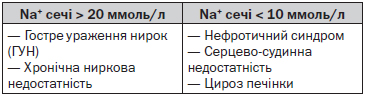
Гіперволемія
Гіперволемія — стан, при якому загальна кількість води в організмі значно підвищена та Na+ — дещо підвищена.
Хворому необхідно визначити вміст Na+ в сечі.
У хворих на ГУН та ХНН із гіпонатріємією та гіперволемією (набряками) за рахунок порушення функції нирок концентрація Na+ в сечі може становити понад 20 ммоль/л, кількість води та Na+ в плазмі теж підвищені, але води більше, ніж Na+.
Вторинна гіпонатріємія внаслідок серцевої недостатності, цирозу печінки свідчить про пізню їх стадію.
Лікування. Терапевтичні підходи до лікування гіпонатріємії залежать перш за все від швидкості розвитку та її тривалості.
Корекцію рівня Na+ необхідно проводити поступово, що зазвичай дозволяє запобігти розвитку неврологічної симптоматики (судоми, набряк головного мозку), особливо якщо гіпонатріємія розвинулась протягом однієї-двох діб і терміново не скорегована. Але навіть за наявності клінічних ознак гіпонатріємії рівень Na+ не слід підвищувати швидше, ніж на 1–2 ммоль/л/год і більше, ніж на 12 ммоль/л/добу, оскільки є ризик осмотичної демієлінізації волокон спинного мозку.
Гостра гіпонатріємія, що розвивається менше ніж за 48 годин, належить до невідкладних станів і потребує термінової корекції вмісту натрію в крові, оскільки з’являється надвисокий ризик набряку мозку. Дефіцит Na+ (ДNa+) розраховують за формулою:
ДNa+ = (нормальний Na+плазми – фактичний Na+плазми) • 0,6 ґ ґ вагу (кг).
І. Гостра гіпонатріємія з клінічними ознаками
При наявності тяжкої гіпонатріємії (Na+ плазми < 120 ммоль/л) або в разі швидко прогресуючої гіпонатріємії, або при гіпонатріємії з ознаками ураження ЦНС корекцію рівня Na+ проводять введенням гіпертонічного (3%) розчину хлористого Na+ зі швидкістю 25–1000 мл/год. В особливо тяжких випадках можливе введення 50 мл 29,2% розчину NaCl.
ІІ. Хронічна гіпонатріємія з клінічними ознаками
У разі ізотонічної та гіпертонічної гіпонатріємії перш за все корекції підлягає рівень глюкози, якщо можливо — ліпідів та білків сироватки.
При гіпотонічній гіповолемічній гіпонатріємії проводять інфузії фізіологічного розчину.
При гіпотонічній ізоволемічній гіпонатріємії обмежується вживання рідини або вводиться фізіологічний розчин з одночасним призначенням петльових діуретиків.
При наявності гіпотонічної гіперволемічної гіпонатріємії обмежують прийом Na+ і води та одночасно призначають петльові діуретики.
ІІІ. Хронічна гіпонатріємія без клінічної симптоматики
1. Діагностика хвороби, що призвела до розвитку гіпонатріємії.
2. Обмеження вживання рідини — найкращий спосіб лікування синдрому гіперсекреції АДГ. Об’єм рідини, що вживає хворий, повинен дорівнювати сумі об’єму виділеної сечі та прихованих втрат рідини. Обмеження вживання рідини та розрахунок денного осмотичного навантаження (при звичайній дієті — 10 мОсм/кг/добу), що визначають з урахуванням мінімальної осмоляльності сечі (50 мОсм/кг) та об’єму діурезу хворого. Найбільш дієвим є обмеження вживання рідини до 800–1000 мл/добу.
Ефективність та правильність вибраного режиму обмеження вживання рідини можливо оцінити за допомогою оцінки концентрації Na+ і К+ у сечі хворого. Якщо величина Na+ + К+ у сечі вища, ніж концентрація Na+ в сироватці хворого, це означає, що обмеження вживання води саме по собі недостатнє для ефективної корекції гіпонатріємії.
3. Призначення демеклоцикліну — блокатора продукції і дії циклічного аденомонофосфату у збиральних трубочках нирок. Призначають по 0,6–1,2 г/добу внутрішньо за декілька прийомів, що викликає поступове підвищення концентрації натрію та осмоляльності плазми.
Гіпернатріємія
Гіпернатріємія — стан, при якому концентрація Na+ у плазмі зростає понад 145 ммоль/л .
Етіологія і патофізіологія
Надлишок вмісту Na+ спостерігається при безконтрольному введенні гідрокарбонату Na+, гіпертонічного розчину NaCl, а також при хворобах Крона, Іценка — Кушинга, вродженій гіперплазії надниркових залоз, що спричиняють підвищену реабсорбцію Na в канальцях нирок.
Гіпернатріємія обов’язково пов’язана з гіперосмотичним статусом.
Клінічна симптоматика. До тих пір, поки вміст Na+ понад 158 ммоль/л, клінічні ознаки стану, як правило, відсутні. Вираженість клінічних проявів залежить від швидкості та ступеня зростання гіпернатріємії. Хворих турбує слабкість, неспокій, атаксія, тремтіння кінцівок; збудження, сонливість, плутаність свідомості; гіпертонія. При обстеженні виявляється сухість шкіри та зниження її тургору. У тяжких станах наростає неврологічна симптоматика — пригнічення свідомості аж до коми. Може бути крововилив у мозок унаслідок дегідратації мозку.
Діагностика. Встановлення причини гіпернатріємії розпочинається з визначення електролітів крові, функціонального стану нирок, осмоляльності сироватки та сечі. Вважається, що ключем до встановлення етіології гіпернатріємії є визначення співвідношення рівня азоту сечовини і креатиніну сироватки:
— Співвідношення підвищене — гіпернатріємія, можливо, викликана прийомом діуретиків, осмотичним діурезом на тлі глюкозурії, втратою рідини (через ШКТ, опіки тощо), порушенням відчуття спраги, недостатністю надниркових залоз, нецукровий діабет.
— Співвідношення в нормі — гіпернатріємія розвинулась на тлі гіперальдостеронізму (хвороба Конна, синдром Кушинга, вроджена гіперплазія кори надниркових залоз).
Гіповолемія
Гіповолемія — стан, при якому загальна кількість води в організмі знижена, загальна кількість Na+ — значно знижена. Обов’язковим є визначення Na+ в сечі.
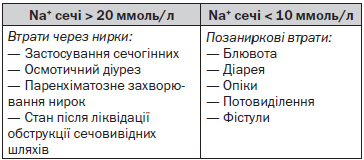
Вода втрачається у цих хворих швидше, ніж Na+. Стан позаниркової втрати води найчастіше зустрічається при діареї, особливо в осіб, які приймають лактулозу.
Серед причин ниркової втрати води і Na+ необхідно першочергово діагностувати можливий ЦД. У хворих на ЦД зі збереженою функцією нирок та гіперглікемією розвивається осмотичний діурез зі значною втратою води. Суттєво збільшити втрату води через нирки може парентеральне (зондове) харчування високобілковими рідинами за рахунок високої швидкості екскреції сечовини.
Нормоволемія
Нормоволемія — стан, при якому загальна кількість води в організмі збільшена, загальна кількість Na+ в організмі не змінена. Обов’язковим є визначення Na+ в сечі.
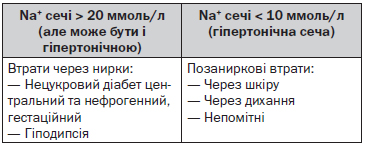
Майже половина хворих страждає від нецукрового діабету. Його центральна форма розвивається при недостатній продукції АДГ у гіпофізі. Концентрація АДГ в крові знижена. Ушкодження гіпофізу найчастіше буває при новоутворенні або його травмі. Нефрогенна форма розвивається при відсутності реакції на АДГ з боку нирок (можлива мутація вазопресинових рецепторів); внаслідок захворювання нирок (вазопресинова резистентність при ураженні інтерстицію та медул — медулярний кістоз, інтерстиціальний нефрит, після обструкції сечовивідних шляхів); при гіпокаліємії, гіперкальціємії і в результаті дії деяких медикаментів (літій, гентаміцин, амфотерицин, демеклоциклін, вінбластин, колхіцин та ін.). Концентрація АДГ у крові підвищена.
Гестаційний нецукровий діабет пов’язаний з надмірною активністю вазопресинази, яку продукує плацента. В нормі цей гормон швидко руйнується, але іноді його кількість надто велика, у пацієнток розвивається поліурія, яку лікують призначенням десмопресину.
Гіперволемія
Гіперволемія — стан, при якому загальна кількість води в організмі значно збільшена, загальна кількість Na+ — збільшена.
Обов’язковим є визначення Na+ у сечі.

У клініці спостерігаються застійні явища в легенях, набухання шийних вен. Периферичні набряки зустрічаються рідко.
У книзі «Руководство по нефрологии» під редакцією Р. Шрайера (2009) наведена таблиця, присвячена проведенню й інтерпретації результатів тесту з виключенням вживання води для діагностики поліурії з відповіді пацієнта на заборону вживання рідини і введення АДГ. В ній детально викладені причини поліурії та зміни осмоляльності сечі та концентрації АДГ після обмеження вживання рідини при різних видах нецукрового діабету та первинній полідипсії.
Лікування. При ранньому виявленні гіпернатріємії за умови відновлення адекватного вживання води гіпернатріємія зникає.
При гіповолемічній гіпернатріємії необхідно відновити об’єм внутрішньоклітинної рідини. Пацієнтам проводять інфузії фізіологічного розчину, а для відновлення осмоляльності крові — інфузії 0,45% розчину NaCl або 5% розчину глюкози.
При гіперволемічній гіпернатріємії використовують петльові сечогінні або сеанси ультрафільтрації плазми.
Відновлення об’єму води проводять за допомогою або підвищення вживання води, або інфузій розчину глюкози. Розрахунок об’єму рідини, що необхідно ввести хворому, розраховується з вихідного рівня загальної кількості води в конкретного пацієнта, яке дорівнює його масі тіла (вазі тіла), помноженій на 60 % (ОВО). Таким чином, об’єм води, що повинен містити організм, дорівнює:
реальна концентрація Na+ плазми/бажана концентрація Na+ плазми • ОВО.
Дефіцит вільної рідини можливо порахувати і за формулою:
0,6 • маса тіла • [(фактичний Na+ : нормальний Na+) – 1].
Корекцію нестачі води проводять протягом 48–72 годин до тих пір, поки не буде усунена причина гіповолемії. При гострій гіпернатріємії рівень Na+ необхідно знижувати приблизно на 1 ммоль/год; при хронічній — не швидше ніж на 10–15 ммоль/добу (або 0,5 ммоль/год).
Гіповолемічну гіпернатріємію лікують інфузіями 0,9% розчину NaCl; гіперволемічну — інфузіями 5% розчину глюкози та введенням петльових сечогінних. При нормоволемії дефіцит рідини відновлюють введенням 5% водного розчину глюкози (причому половину необхідного об’єму рідини вводять у перші 24 години лікування).
У разі центральної форми нецукрового діабету призначають синтетичний АДГ.
Швидка корекція гіпернатріємії може ускладнитись судомами та набряком головного мозку.
У сучасній нефрології для корекції гострої та хронічної гіпонатріємії розпочато використання ваптанів — антагоністів рецепторів до вазопресину: коніваптан (сonivaptan — неспецифічний антагоніст V1a- і V2-рецепторів), толваптан (tolvaptan — селективний непептидний антагоніст V2-рецепторів), ліксіваптан (lixivaptan) і сатаваптан (satavaptan), які ще не зареєстровані в Україні [6–8]. Ця група препаратів на сьогодні не визнана ефективною при гострій гіпонатріємії, проте існує певна доказова база, що стосується ефективної корекції хронічної еуволемічної гіпонатріємії та безсимптомної гіпонатріємії. Толваптан може бути застосований для лікування резистентної гіпонатріємії згідно з настановами ESH (2012) щодо лікування серцевої недостатності [9].

1. Катерино Дж.М., Кахан С. Медицина неотложных состояний / Пер. с англ. под ред. Д.А. Струтынского. — М.: «МЕД-пресс-информ». — 2008. — С. 122-123.
2. О’Каллагхан Крис А. Наглядная нефрология / Пер. с англ. под ред. Е.М. Шилова. — М.: ГОЭТАР-Медиа, 2009. — С. 48-54.
3. Руководство по нефрологии / Под ред. Роберта В. Шрайера: пер. с англ. под ред. Н.А. Мухина. — М.: «ГОЭТАР-Медиа», 2009. — С. 50-79.
4. Berl T., Schier R.W. Disorders of water metabolism // Renal and electrolyte disorders / R.W. Schier ed. — 6th ed. — Philadelphia: Williams & Wilkins, 2003. — P. 1-63.
5. Yosypiv I.V. Дитяча нефрологія. — Вінниця: Нова книга, 2008. — С. 185-237.
6. Oral lixivaptan effectively increases serum sodium concentrations in outpatients with euvolemic hyponatremia // Kidney Int. 2012 Dec. — 82(11). — 1215-22. doi: 10.1038/ki.2012.274. Epub 2012 Aug 29. (Original)
7. Lixivaptan safely and effectively corrects serum sodium concentrations in hospitalized patients with euvolemic hyponatremia // Kidney Int. — 2012 Dec. — 82(11). — 1223-30. doi: 10.1038/ki.2012.275. Epub 2012 Aug 29. (Original)
8. Jovanovich A.J., Berl T. Where vaptans do and do not fit in the treatment of hyponatremia // Kidney International. — 2013. — 83. — 563-567; doi:10.1038/ki.2012.402.
9. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012 // European Heart Journal. — 2012. — 33. — 1787-1847 doi:10.1093/eurheartj/ehs104