Газета «Новости медицины и фармации» 4 (567) 2016
Вернуться к номеру
Стандарты медицинской помощи при сахарном диабете, 2016 (выдержки из рекомендаций Американской диабетической ассоциации, 2016)
Рубрики: Семейная медицина/Терапия, Нефрология, Эндокринология
Разделы: Медицинское образование
Версия для печати
Статья опубликована на с. 28-31 (Укр.)
2. Классификация и диагноз диабета
Классификация
Диабет можно разделить на следующие основные категории:
1. Диабет 1-го типа (результат разрушения β-клеток, что, как правило, приводит к абсолютному дефициту инсулина).
2. Диабет 2-го типа (прогрессирующее снижение секреции инсулина на фоне инсулинорезистентности).
3. Гестационный сахарный диабет (ГСД) (диабет, диагностируемый во втором или третьем триместре беременности, не являющийся (в строгом смысле) явным сахарным (т.е. отсутствовал до беременности).
4. Специфические типы диабета вследствие других причин, в том числе моногенные синдромы диабета (например, диабет новорожденных и диабет взрослого типа у молодых (MODY-тип)), болезни экзокринной части поджелудочной железы (такие как муковисцидоз), медикаментозно- или химически-индуцированный диабет (например, при лечении ВИЧ/СПИДа или после трансплантации органов).
Диабет 2-го типа
Рекомендации
— Проведение теста для выявления сахарного диабета 2-го типа у бессимптомных пациентов следует считать целесообразным у взрослых любого возраста с избыточным весом или ожирением (индекс массы тела (ИМТ) ≥ 25 или ≥ 23 кг/м2 у американцев азиатского происхождения), имеющих один или более дополнительный фактор риска сахарного диабета. (В)
— У всех пациентов тестирование должно начинаться в возрасте 45 лет. (В)
— Если анализы в норме, повторное обследование целесообразно проводить по крайней мере 1 раз в 3 года. (С)
— Для выявления диабета определение ГПН, 2-часовой глюкозы плазмы крови в нагрузочном тесте с 75 г глюкозы и А1с одинаково приемлемы. (В)
— У пациентов с диабетом необходимо выявление и, если требуется, коррекция других факторов риска сердечно-сосудистых заболеваний. (B)
— Проведение тестов для выявления диабета 2-го типа должно рассматриваться у детей и подростков с избыточной массой тела или ожирением, а также у тех, кто имеет 2 и более фактора риска развития диабета. (Е)
/44.jpg)
Гестационный сахарный диабет
Рекомендации
— Исследование для выявления недиагностированного сахарного диабета 2-го типа при первом пренатальном визите у пациенток, имеющих факторы риска, с использованием стандартных диагностических критериев. (В)
— Тест на наличие гестационного диабета (ГСД) у женщин, находящихся на 24–28-й неделе беременности, у которых ранее не было известно о наличии диабета. (А)
— Обследование женщин с гестационным СД на наличие персистирующего диабета проводится в послеродовом периоде 6–12 недель с использованием перорального теста толерантности к глюкозе и диагностических критериев, принятых для небеременных. (Е)
— Женщины с гестационным СД в анамнезе должны проходить пожизненный скрининг для выявления развития диабета или преддиабета по крайней мере каждые 3 года. (В)
— Женщины с гестационным СД в анамнезе и установленным преддиабетом должны соблюдать соответствующий образ жизни или получать метформин для предупреждения развития сахарного диабета. (А)
/44_2.jpg)
Изменения в разделе 2
Порядок и представление диагностических тестов (уровень глюкозы в плазме натощак, 2-ч глюкоза плазмы после 75-г перорального теста толерантности к глюкозе и уровень А1с) были пересмотрены, чтобы было ясно, что ни один из них не является предпочтительным при диагностике диабета.
Чтобы прояснить взаимосвязь между возрастом, ИМТ, риском развития диабета 2-го типа и преддиабетом, Американская диабетическая ассоциация (АДА) пересмотрела рекомендации по скринингу. Теперь они предполагают проведение тестирования у всех людей по достижении 45-летнего возраста независимо от веса.
Также рекомендуется обследование бессимптомных пациентов любого возраста с избыточным весом или ожирением, которые имеют один или более дополнительный фактор риска диабета (см. главу 2 для следования рекомендациям при гестационном сахарном диабете).
При моногенных диабетических синдромах существуют конкретные указания касательно обследования, диагностики и оценки лиц и членов их семей.
5. Целевые значения гликемии
A1с тестирование
Рекомендации
— Определять уровень A1с по крайней мере два раза в год у пациентов, у которых достигнуты цели лечения (и у тех, у кого контроль гликемии стабильный). (Е)
— Определять уровень A1с ежеквартально у пациентов, у которых терапия изменилась или не были достигнуты целевые значения гликемии. (Е)
— Использование выборочного определения A1с дает возможность более своевременного изменения лечения. (Е)
Целевые значения А1с
Рекомендации
— У многих небеременных взрослых целесообразно достижение целевого уровня А1с < 7 % (53 ммоль/моль). (А)
— Было бы разумно предлагать более жесткие целевые значения A1с (например, < 6,5 %) у отдельных пациентов, если эти значения могут быть достигнуты без выраженной гипогликемии или других побочных эффектов лечения. К таким пациентам могут быть отнесены люди, которые имеют малую длительность диабета, получают лечение по поводу СД 2-го типа только в виде модификации образа жизни или метформина, пациенты с большой ожидаемой продолжительностью жизни или не имеющие существенных сердечно-сосудистых заболеваний. (С)
— Менее жесткие целевые значения A1с (например, < 8 %) могут быть целесообразными у пациентов с тяжелой гипогликемией в анамнезе, ограниченной продолжительностью жизни, выраженными микрососудистыми или макрососудистыми осложнениями, серьезными сопутствующими заболеваниями, у больных, давно страдающих сахарным диабетом, у которых трудно достичь целевого значения гликемии, несмотря на самоконтроль диабета, достаточный контроль глюкозы и эффективные дозы нескольких сахароснижающих препаратов, включая инсулин. (В)
Изменения в pазделe 5.
Гликемические цели
Из-за растущего числа пожилых людей с инсулинзависимым сахарным диабетом АДА добавила рекомендацию о том, что люди, использующие непрерывное мониторирование глюкозы и инсулиновые помпы, должны иметь постоянную возможность доступа после достижения ими 65-летнего возраста.
7. Подходы к лечению гликемии
Фармакологическая терапия сахарного диабета 2-го типа
Рекомендации
— Метформин, если он не противопоказан и хорошо переносится, является предпочтительным начальным фармакологическим средством для лечения диабета 2-го типа. (А)
— У пациентов с впервые выявленным сахарным диабетом 2-го типа и наличием выраженных симптомов и/или значительно повышенными уровнями глюкозы в крови или уровня A1с следует рассмотреть вопрос о назначении инсулинотерапии (с использованием дополнительных медикаментозных средств или без него). (Е)
— Если при неинсулиновой монотерапии в максимально переносимой дозе не удается достичь и поддерживать целевой уровень A1с в течение 3 месяцев, добавьте второй пероральный препарат, агонист рецептора глюкагоноподобного пептида (ГПП-1) или базальный инсулин. (А)
— Пациент-ориентированный подход должен быть использован при выборе фармакологического препарата. На принятие решения о выборе препарата влияют его эффективность, стоимость, возможные побочные эффекты, масса тела, сопутствующие заболевания, риск гипогликемии и предпочтения пациента. (Е)
— У пациентов с СД 2-го типа, у которых не достигнуты целевые значения гликемии, не следует откладывать назначение инсулинотерапии. (В)
/46.jpg)
8. Сердечно-сосудистые заболевания и управление рисками
Гипертензия/контроль артериального давления
Рекомендации
Скрининг и диагностика
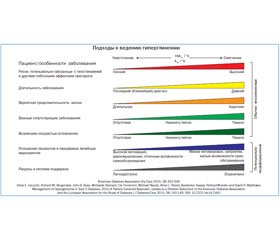
— Артериальное давление (АД) следует измерять при каждом плановом визите. При выявлении у пациентов повышенного артериального давления его следует подтвердить и в другой день. (B)
Цели
Целевые значения систолического АД
— Пациентов с диабетом и гипертензией следует лечить до достижения целевого систолического артериального давления (САД) < 140 мм рт.ст. (A)
— Более низкое целевое систолическое АД, такое как < 130 мм рт.ст., может быть целесообразно у отдельных лиц с диабетом, например молодых пациентов, больных с альбуминурией и/или гипертензией и одним либо несколькими дополнительными факторами риска развития атеросклеротических кардиоваскулярных заболеваний, если это не требует чрезмерных лечебных мероприятий. (C)
Целевые значения диастолического АД
— Пациентов с сахарным диабетом следует лечить до достижения целевого диастолического АД (ДАД) < 90 мм рт.ст. (A)
Более низкое целевое АД, такое как < 80 мм рт.ст., может быть целесообразным у некоторых людей, например молодых пациентов, больных с альбуминурией и/или гипертензией и одним либо несколькими дополнительными факторами риска развития атеросклеротических кардиоваскулярных заболеваний, если это не требует чрезмерных лечебных мероприятий. (B)
Лечение
— Пациентам с АД > 120/80 мм рт.ст. следует рекомендовать изменение образа жизни для снижения кровяного давления. (B)
— У больных с подтвержденным АД > 140/90 мм рт.ст. в дополнение к модификации образа жизни следует незамедлительно начинать и в последующем своевременно титровать фармакологическую терапию для достижения целевого артериального давления. (A)
— У возрастных пациентов фармакологическая терапия для достижения целевого АД < 130/70 мм рт.ст. не рекомендуется; при снижении систолического АД < 130 мм рт.ст. не отмечено улучшения сердечно-сосудистых исходов, а уменьшение диастолического артериального давления < 70 мм рт.ст. было связано с более высокой смертностью. (С)
— Коррекция образа жизни у пациентов с повышенным артериальным давлением включает снижение массы тела, если имеет место избыточный вес или ожирение; использование DASH (диеты для контроля гипертензии) в структуре питания, в том числе снижение потребления натрия и увеличение — калия, умеренность в употреблении алкоголя и повышение физической активности. (B)
— Фармакологическая терапия у пациентов с сахарным диабетом и артериальной гипертензией должна включать в себя ингибитор ангиотензинпревращающего фермента (АПФ) или блокатор рецепторов ангиотензина (БРА), но не оба средства. (В). Если один класс плохо переносится, то его заменяют другим. (C)
— Комбинированная лекарственная терапия (включающая тиазидный диуретик и ИАПФ/БРА в максимальных дозах), как правило, необходима для достижения целевого артериального давления. (B)
— Если используются ингибиторы АПФ, БРА или диуретики, следует мониторировать сывороточную концентрацию креатинина/расчетная скорость клубочковой фильтрации (рСКФ) и сывороточный уровень калия. (E)
— У беременных с сахарным диабетом и хронической гипертензией целевое артериальное давление 110–129/65–79 мм рт.ст. предлагается в интересах долгосрочного здоровья матери и сведения к минимуму нарушений в развитии плода. (E)
Контроль липидов
Рекомендации
— У взрослых, не принимающих статины, целесообразно исследовать липидный профиль в момент диагностики диабета, при начальном медицинском обследовании и затем каждые 5 лет или чаще, если это показано. (Е)
— Исследуйте липидный профиль перед началом терапии статинами и периодически в дальнейшем, так как это поможет контролировать ответ на терапию и оценить ее переносимость. (Е)
— Пациентам с диабетом для улучшения липидного профиля рекомендуется изменение образа жизни, сфокусированное на снижении массы тела (если показано), уменьшении потребления насыщенных жиров, трансжиров и холестерина, увеличении — омега-3 жирных кислот, вязких волокон и растительных станолов/стеролов; а также повышение физической активности. (A)
— Интенсифицируйте изменение образа жизни и оптимизируйте гликемический контроль у пациентов с повышенными уровнями триглицеридов (≥ 150 мг/дл (1,7 ммоль/л)) и/или низким содержанием холестерина липопротеинов высокой плотности (ХС ЛПВП) (< 40 мг/дл (1,0 ммоль) у мужчин, < 50 мг/дл (1,3 ммоль/л) у женщин). (C)
— У больных с тощаковыми уровнями триглицеридов ≥ 500 мг/дл (5,7 ммоль/л) ищите вторичные причины этого состояния и рассмотрите необходимость медикаментозной терапии с целью снижения риска панкреатита. (С)
— У пациентов всех возрастных групп с диабетом и атеросклеротическими сердечно-сосудистыми заболеваниями высокоинтенсивная терапия статинами должна дополнять изменение образа жизни. (A)
— У больных с диабетом в возрасте до 40 лет и дополнительными факторами риска атеросклеротических сердечно-сосудистых заболеваний рассмотрите возможность назначения статинотерапии умеренно-высокой интенсивности одновременно с изменением образа жизни. (C)
— У пациентов с диабетом в возрасте 40–75 лет без дополнительных факторов риска атеросклеротических сердечно-сосудистых заболеваний рассмотрите возможность использования статинотерапии умеренной интенсивности и изменение образа жизни. (A)
— У больных с диабетом в возрасте 40–75 лет, имеющих дополнительные факторы риска атеросклеротических сердечно-сосудистых заболеваний, рассмотрите возможность использования статинотерапии высокой интенсивности и изменение образа жизни. (B)
— У пациентов с диабетом старше 75 лет без дополнительных факторов риска атеросклеротических сердечно-сосудистых заболеваний рассмотрите возможность использования статинотерапии умеренной интенсивности и изменение образа жизни. (B)
— У больных с диабетом старше 75 лет с дополнительными факторами риска атеросклеротических сердечно-сосудистых заболеваний рассмотрите возможность использования статинотерапии умеренной или высокой интенсивности и изменение образа жизни. (B)
— В клинической практике может возникать необходимость в проведении интенсивной терапии статинами с учетом индивидуального ответа пациента на назначение препарата (например, побочные эффекты, переносимость, уровень ХС липопротеинов низкой плотности (ЛПНП)). (Е)
— Добавление эзетимиба к терапии статинами умеренной интенсивности имеет дополнительные кардиоваскулярные преимущества по сравнению с монотерапией статинами умеренной интенсивности и может рассматриваться как выбор у пациентов с недавним острым коронарным синдромом и ХС ЛПНП ≥ 50 мг/дл (1,3 ммоль/л) или у тех больных, которые не переносят терапию статинами высокой интенсивности. (А)
— Комбинированное лечение (статин/фибрат) не улучшило исходы атеросклеротических сердечно-сосудистых заболеваний и в целом не рекомендуется. Однако терапия статином и фенофибратом может рассматриваться у мужчин с уровнем триглицеридов ≥ 204 мг/дл (2,3 ммоль/л) и ХС ЛПВП ≤ 34 мг/дл (0,9 ммоль/л). (В)
— При комбинированной терапии (статин/ниацин) не отмечено дополнительных кардиоваскулярных преимуществ в сравнении с монотерапией статинами, а также может увеличиваться риск развития инсульта, поэтому, как правило, она не рекомендуется. (A)
— Терапия статинами противопоказана при беременности. (B)
Антитромбоцитарные препараты
Рекомендации
Рассматривайте терапию аспирином (75–162 мг/сут) в качестве первичной профилактики у пациентов с диабетом 1-го или 2-го типа и повышенным сердечно-сосудистым риском (10-летний риск > 10 %) — у большинства мужчин и женщин с диабетом в возрасте старше 50 лет, имеющих по крайней мере один из дополнительных значимых факторов риска (семейный анамнез сердечно-сосудистых заболеваний, гипертензия, курение, дислипидемия или альбуминурия) и не имеющих повышенного риска кровотечений. (C)
— Аспирин не следует рекомендовать для профилактики сердечно-сосудистых заболеваний у взрослых пациентов с сахарным диабетом и низким риском сердечно-сосудистых заболеваний (10-летний риск ССЗ < 5 %), например у мужчин и женщин в возрасте < 50 лет без основных дополнительных факторов риска атеросклеротических сердечно-сосудистых заболеваний, так как потенциальные негативные последствия от кровотечения, вероятно, не могут компенсировать потенциальные преимущества аспирина. (C)
— У больных с сахарным диабетом в возрасте < 50 лет и многочисленными факторами риска (например, 10-летним риском 5–10 %) требуется клинический подход. (Е)
— Используйте терапию аспирином (75–162 мг/сут) в качестве вторичной стратегии профилактики у пациентов, страдающих сахарным диабетом и имеющих анамнез атеросклеротических сердечно-сосудистых заболеваний. (A)
— У больных с атеросклеротическими сердечно-сосудистыми заболеваниями и документально подтвержденной аллергией на аспирин следует использовать клопидогрель (75 мг/сут). (B)
— Двойная антитромбоцитарная терапия в течение года оправдана после перенесенного острого коронарного синдрома. (B)
Ишемическая болезнь сердца
Рекомендации
Скрининг
— У бессимптомных пациентов рутинный скрининг для выявления ишемической болезни сердца не рекомендуется, так как он не улучшает результаты лечения, при условии проводимой терапии факторов риска атеросклеротических сердечно-сосудистых заболеваний. (A)
— Рассматривайте необходимость обследования по поводу ишемической болезни сердца при наличии любого из следующих признаков: атипичные кардиальные симптомы (например, необъяснимая одышка, дискомфорт в грудной клетке); признаки или симптомы, связанные с сосудистыми болезнями, в том числе сонных артерий, транзиторные ишемические атаки, инсульты, хромота или болезнь периферических артерий; или изменения на электрокардиограмме (например, зубцы Q). (Е)
Лечение
— У пациентов с уже известными сердечно-сосудистыми заболеваниями используйте терапию статином и аспирином (если нет противопоказаний) (А) и рассмотрите возможность применения ингибиторов АПФ (C) с целью уменьшения риска сердечно-сосудистых событий.
— У пациентов с ранее перенесенным инфарктом миокарда терапию β-блокаторами следует продолжать в течение не менее 2 лет после перенесенного события. (B)
— Не используйте тиазолидиндион у пациентов с симптоматической сердечной недостаточностью. (A)
— Метформин можно применять у пациентов со стабильной хронической сердечной недостаточностью (ХСН) при нормальной функции почек, однако его назначения следует избегать у нестабильных или госпитализированных больных с ХСН. (B)
Изменения в разделе 8.
Заболевания сердечно-сосудистой системы и коррекция риска
«Атеросклеротическая кардиоваскулярная болезнь» (АСКВБ) заменила термин «кардиоваскулярная болезнь» (или сердечно-сосудистое заболевание), так как АСКВБ — это более конкретный термин.
Была добавлена новая рекомендация относительно фармакологического лечения пожилых пациентов.
Для отражения новых доказательств риска АСКВБ у женщин рекомендация по поводу применения аспирина у женщин в возрасте > 60 лет была изменена с включением женщин в возрасте ≥ 50 лет. Также была добавлена рекомендация по назначению антитромбоцитарной терапии пациентам в возрасте < 50 лет с несколькими факторами риска.
Рекомендация была создана, чтобы отразить новые доказательства того, что добавление эзетимиба к терапии статинами умеренной интенсивности обеспечивает дополнительные кардиоваскулярные преимущества у отдельных лиц с диабетом, и возможность такой терапии должна быть учтена.
Добавлена новая таблица, отражающая эффективность и дозы терапии статинами высокой и умеренной интенсивности.
9. Микрососудистые осложнения и уход за ногами
Диабетическая нефропатия
Рекомендации
Скрининг
— Следует по крайней мере раз в год выполнять анализ экскреции альбумина с мочой (например, отношение альбумин/креатинин мочи) и рСКФ у пациентов с диабетом 1-го типа продолжительностью ≥ 5 лет и у всех больных с диабетом 2-го типа, а также пациентов с сопутствующей гипертензией. (B)
Лечение
— Оптимизируйте контроль глюкозы для снижения риска прогрессирования диабетической болезни почек. (A)
— Оптимизируйте контроль АД (< 140/90 мм рт.ст.) для уменьшения риска или замедления прогрессирования диабетической болезни почек. (A)
— У пациентов с додиализной диабетической болезнью почек диетическое потребление белка должно составлять 0,8 г/кг массы тела в день (рекомендуемая суточная доза). У больных, находящихся на диализе, должны рассматриваться более высокие уровни диетического потребления белка. (A)
— Ингибиторы АПФ или БРА рассматриваются для лечения небеременных пациентов с диабетом и умеренно повышенной альбуминурией (30–299 мг/24 ч) (В) и рекомендуются пациентам, имеющим уровень экскреции альбумина с мочой ≥ 300 мг/24 ч или рСКФ < 60 мл/мин/1,73 м2. (A)
— При использовании ингибиторов АПФ, БРА или диуретиков следует периодически контролировать уровень креатинина и калия сыворотки крови для установления повышения креатинина или изменения концентрации калия. (E)
— Для оценки ответа на лечение и прогрессирования диабетической болезни почек целесообразен постоянный мониторинг соотношения альбумин/креатинин у пациентов с альбуминурией, получающих лечение ингибитором АПФ или БРА. (Е)
— ИАПФ или БРА не рекомендуются для первичной профилактики диабетической болезни почек у пациентов с сахарным диабетом, которые имеют нормальное артериальное давление, нормальное соотношение альбумин/креатинин (< 30 мг/г) и нормальную скорость клубочковой фильтрации. (B)
— Когда скорость клубочковой фильтрации составляет < 60 мл/мин/1,73 м2, оценивайте и корригируйте возможные осложнения хронической болезни почек. (Е)
— Пациенты должны быть направлены к врачу для оценки необходимости начала почечной заместительной терапии, если расчетная скорость клубочковой фильтрации у них < 30 мл/мин/1,73 м2. (A)
— Незамедлительно обращайтесь к врачу, имеющему опыт в лечении заболеваний почек, при неопределенности в этиологии заболевания почек, сложных вопросах ведения таких пациентов или при прогрессирующей болезни почек. (B)
Изменения в разделе 9. Микрососудистые осложнения и уход за ногами
Термин «нефропатия» был изменен на «диабетическая болезнь почек», чтобы подчеркнуть, что, хотя нефропатии могут иметь различные причины, внимание акцентируется на болезни почек, которая напрямую связана с диабетом. Есть несколько незначительных правок в этом разделе. Наиболее существенные из них с учетом новых доказательств такие.
Диабетическая болезнь почек: в руководство добавлены положения, когда следует обращаться к врачу для начала почечной заместительной терапии и когда обращаться к врачам, имеющим опыт в ведении пациентов с диабетической болезнью почек.
11. Дети и подростки
Гликемический контроль
Рекомендация
— Целевой A1с < 7,5 % (58 ммоль/л) рекомендуется детям всех возрастных групп. (E)
Коррекция сердечно-сосудистых факторов риска
Гипертензия
Рекомендации
Скрининг
— Артериальное давление следует измерять при каждом очередном визите. У детей с установленным высоким нормальным артериальным давлением (САД или ДАД ≥ 90-го пeрцентиля по возрасту, полу и росту) или гипертензией (САД или ДАД ≥ 95-го пeрцентиля по возрасту, полу и росту) эти значения артериального давления должны быть подтверждены в течение трех отдельных дней. (B)
Лечение
— Начальное лечение высокого нормального артериального давления (САД или ДАД постоянно ≥ 90-го пeрцентиля для данного возраста, пола и роста) включает в себя диетические мероприятия и повышенную физическую активность, если это необходимо, направленные на контроль массы тела. Если целевое артериальное давление не достигнуто в течение 3–6 месяцев таких изменений образа жизни, следует подумать о назначении медикаментозного лечения. (E)
— В дополнение к модификации образа жизни необходимость фармакологического лечения гипертензии (САД или ДАД постоянно ≥ 95-го пeрцентиля для данного возраста, пола и роста) следует рассматривать, как только гипертензия подтверждена. (E)
— Ингибиторы АПФ или БРА следует рассматривать как начальную медикаментозную терапию гипертензии после соответствующей консультации по вопросу репродукции в связи с их возможным тератогенным действием. (E)
Цель лечения заключается в достижении артериального давления < 90-го пeрцентиля по возрасту, полу и росту. (E)
Дислипидемия
Рекомендации
Тесты
— Исследуйте тощаковый липидный профиль у детей в возрасте ≥ 10 лет после постановки диагноза (после того, как достигнут контроль уровня глюкозы). (E)
— Если содержание липидов отличается от нормы, целесообразно проводить ежегодный мониторинг. Если значения ХС ЛПНП в пределах допустимого риска (< 100 мг/дл (2,6 ммоль/л)), липидный профиль целесообразно исследовать каждые 3–5 лет. (E)
Лечение
— Начальная терапия может состоять из оптимизации контроля глюкозы и использования 2-го шага диеты, предложенной Американской ассоциации сердца и направленной на уменьшение количества насыщенных жиров в рационе. (B)
— Назначение статина целесообразно после 10-летнего возраста тем пациентам, у которых, несмотря на диету и изменения образа жизни, сохраняется уровень ХС ЛПНП > 160 мг/дл (4,1 ммоль/л) или отмечаются уровень ХС ЛПНП > 130 мг/дл (3,4 ммоль/л) и один или более фактор риска сердечно-сосудистых заболеваний. (Е)
— Цель терапии состоит в достижении значения ХС ЛПНП < 100 мг/дл (2,6 ммоль/л). (E)
Микрососудистые осложнения
Нефропатия
Рекомендации
Скрининг
— У детей рассматривайте необходимость по крайней мере ежегодного скрининга на альбуминурию посредством анализа случайно выбранного образца мочи для определения соотношения альбумин/креатинин при длительности заболевания диабетом более 5 лет. (B)
— Измеряйте скорость клубочковой фильтрации при первичном осмотре, а затем в зависимости от возраста, длительности диабета и лечения. (Е)
Лечение
— Лечение ИАПФ, который титруют до нормализации экскреции альбумина, назначают при повышенном соотношении альбумин/креатинин (> 30 мг/г), подтвержденном по меньшей мере в двух из трех образцов мочи. Эта терапия должна быть начата после 6-месячного периода мер по нормализации гликемии и артериального давления в соответствии с возрастом. (B)
Переход из педиатрической во взрослую службу
Рекомендации
— При переходе подростков во взрослую службу семьи и медицинские работники должны начать подготовку подростков с начала до середины подросткового возраста и как минимум за 1 год до этого перехода. (E)
— Как педиатры, так и работники взрослой медицинской службы должны оказывать содействие в обеспечении всесторонней поддержки и доступа к соответствующим ресурсам подростковой и взрослой помощи. (B)
Изменения в разделе 11.
Дети и подростки
Объем данного раздела носит всеобъемлющий характер, охватывая нюансы лечения сахарного диабета в популяции детей. Это включает в себя новые рекомендации по решению проблем диабета, обучению самоконтролю и поддержке, психосоциальные проблемы и главные принципы лечения сахарного диабета 2-го типа у молодежи.
Рекомендации по исследованию тощакового липидного профиля у детей начиная с возраста 2 лет изменились на возраст 10 лет в соответствии с протоколом Американской ассоциации сердца и ADA по ведению пациентов с сахарным диабетом 1-го типа и сердечно-сосудистыми заболеваниями.
Diabetes Care 2016;
39 (Suppl. 1): S60-S71.
DOI: 10.2337/dc16-S011
Перевод: проф. Д. Иванов, к.м.н. М. Иванова
Научный консультант: д.м.н. Л. Соколова

/47.jpg)
/48.jpg)