Газета «Новости медицины и фармации» Неврология. Нейрохирургия. Психиатрия (590) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) та паліативної медичної допомоги. Деменція. 2016
Рубрики: Кардиология, Неврология, Психиатрия
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 44-76
Затверджено
Наказ Міністерства охорони
здоров’я України
19.07.2016 № 736
Вступ
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) та паліативної медичної допомоги (УКПМД) «Деменція», розроблений з урахуванням сучасних вимог доказової медицини, розглядає особливості діагностики та лікування, а також догляду за пацієнтами з деменцією в Україні з позиції забезпечення наступності етапів медичної допомоги. УКПМД розроблений на основі адаптованої клінічної настанови «Деменція» з урахуванням сучасних міжнародних рекомендацій, відображених в клінічних настановах — третинних джерелах медичної інформації, а саме:
1. NICE CG42 «Dementia. Supporting people with dementia and their carers in health and social care», 2015.
2. Consensus Statement «Dementia 2010» of the Austrian Alzheimer Society.
3. Fourth Canadian Consensus Conference on the Diagnosis and Treatment of Dementia, 2014.
4. Recommendations of the 4th Canadian Consensus Conference on the Diagnosis and Treatment of Dementia (CCCDTD4), 2012.
5. Everybody’s Business — Integrated mental health services for older adults: a service development guide, NHS 2005.
Ознайомитися з адаптованою клінічною настановою можна за посиланням http://www.dec.gov.ua/mtd/reestr.html.
За формою, структурою та методичними підходами щодо використання вимог доказової медицини УКПМД відповідає вимогам «Методики розробки та впровадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини», затвердженої наказом МОЗ України від 28 вересня 2012 року № 751, зареєстрованої в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
Відповідно до ліцензійних вимог та стандартів акредитації у закладах охорони здоров’я (ЗОЗ) має бути наявний Локальний протокол медичної допомоги з клінічним маршрутом пацієнта, що визначає взаємодію структурних підрозділів ЗОЗ, медичного персоналу (локальний рівень).
Перелік скорочень, що використовуються в протоколі
АХЕ — ацетилхолінестераза
ЕЕГ — електроенцефалографія
ЗОЗ — заклад охорони здоров’я
КМП — клінічний маршрут пацієнта
КТ — комп’ютерна томографія
ЛПМД — локальний протокол медичної допомоги
МКХ-10 — Міжнародна статистична класифікація захворювань та пов’язаних порушень стану здоров’я (10-те видання)
МОЗ України — Міністерство охорони здоров’я України
МРТ — магнітно-резонансна томографія
HMPAO — гексаметилпропіленаміноксим
ОФЕКТ — однофотонна емісійна комп’ютерна томографія
ПЕТ — позитронно-емісійна томографія
ПКП — помірне когнітивне порушення
УКПМД — уніфікований клінічний протокол медичної допомоги
6-CIT — тест когнітивного порушення, що складається з 6 пунктів
ADAS-Cog, ADAS-Non Cog — Шкала оцінки хвороби Альцгеймера — когнітивні та некогнітивні секції
BADL — Брістольська шкала активності у повсякденному житті
Behave-AD — Поведінковий опитувальник
CADASIL — синдром церебральної аутосомно-домінантної артеріопатії з субкортикальними інфарктами і лейкоенцефалопатією
Cornell Scale Depression in Dementia — Шкала оцінки депресії при деменції
GDS — Геріатрична шкала депресії
GPCOG — Шкала оцінки когнітивних функцій лікарем загальної практики
MMSE — Mini-Mental State Examination, коротка шкала оцінки розумового стану
МоСа — Монреальська шкала когнітивної оцінки
NPI — Нейропсихіатричний опитувальник
І. Паспортна частина
1.1. Діагноз: Деменція
1.2. Код МКХ-10: F00-F03
1.3. Протокол призначений для лікарів загальної практики — сімейних лікарів, лікарів-терапевтів дільничних, лікарів-неврологів, лікарів-психіатрів, лікарів-психотерапевтів, лікарів-психологів, лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, персоналу хоспісів, інших медичних працівників, причетних до надання медичної допомоги пацієнтам з деменцією, керівників закладів охорони здоров’я різних форм власності та підпорядкування.
1.4. Мета протоколу: організація надання медичної допомоги пацієнтам з деменцією, забезпечення максимально можливої якості життя для пацієнтів, які страждають на деменцію, а також осіб, які за ними доглядають.
1.5. Дата складання протоколу — липень 2016 року.
1.6. Дата перегляду протоколу — липень 2019 року.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу:
Гаврилюк Андрій Олександрович — заступник директора Департаменту, начальник Управління надання медичної допомоги дорослим Департаменту медичної допомоги МОЗ України, голова робочої групи;
Міщенко Тамара Сергіївна — керівник відділу судинної патології головного мозку Державної установи «Інститут неврології, психіатрії та наркології НАМН України», д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Неврологія», заступник голови з клінічних питань;
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», ст.н.с., к.м.н., заступник голови з методологічного супроводу;
Бачинська Наталія Юріївна — керівник відділу клінічної фізіології та патології нервової системи Державної установи «Інститут геронтології імені Д.Ф. Чеботарьова НАМН України», голова Української Асоціації з проблем хвороби Альцгеймера, д.м.н., професор;
Горова Елла Володимирівна — заступник начальника управління — начальник відділу контролю якості медичної допомоги управління ліцензування та якості медичної допомоги МОЗ України;
Зінченко Олена Миколаївна — головний спеціаліст відділу високоспеціалізованої медичної допомоги Управління надання медичної допомоги дорослим Департаменту медичної допомоги МОЗ України;
Зінькова Ольга Леонідівна — заступник генерального директора з медсестринства Комунального закладу охорони здоров’я «Харківська обласна клінічна психіатрична лікарня № 3»;
Кожина Ганна Михайлівна — завідувач кафедри психіатрії, наркології та медичної психології Харківського національного медичного університету, д.м.н., професор;
Левада Олег Анатолійович — Державний заклад «Запорізька медична академія післядипломної освіти МОЗ України», д.м.н., доцент;
Марута Наталія Олександрівна — заступник директора з наукової роботи, завідувач відділу неврозів і граничних станів Державної установи «Інститут неврології, психіатрії і наркології НАМН України», голова Експертної проблемної комісії МОЗ та НАМН України «Психіатрія. Медична психологія», д.м.н., професор;
Матвієць Людмила Григорівна — асистент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н.;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина»;
Міщенко Владислав Миколайович — провідний науковий співробітник відділу нейропсихокібернетики Державної установи «Інститут неврології, психіатрії та наркології НАМН України», к.м.н.;
Моісеєнко Раїса Олександрівна — проректор з науково-педагогічної та лікувальної роботи Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор;
Пінчук Ірина Яківна — директор Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Наркологія, Психіатрія»;
Поліщук Микола Єфремович — завідувач кафедри нейрохірургії Національної медичної академії післядипломної освіти імені П.Л. Шупика, член-кореспондент НАМН України, д.м.н., професор;
Саноцький Януш Євгенович — завідувач неврологічного відділення Львівської обласної клінічної лікарні, к.м.н.;
Фломін Юрій Володимирович, завідувач Інсультного центру Медичного центру «Універсальна клініка «Оберіг»», к.м.н.;
Чабан Олег Созонтович — завідувач кафедри психосоматичної медицини і психотерапії Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Царенко Анатолій Володимирович — доцент кафедри паліативної та хоспісної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н.;
Шестопалова Людмила Федорівна — завідувач відділу медичної психології Державної установи «Інститут неврології, психіатрії та наркології НАМН України», д.психол.н., професор.
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.техн.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович — завідувач сектора економічної оцінки медичних технологій Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування: Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ. Електронна адреса: medstandards@dec.gov.ua
Електронну версію документа можна завантажити на офіційному сайті МОЗ України: http://www.moz.gov.ua та в Реєстрі медико-технологічних документів: http://www.dec.gov.ua/mtd/reestr.html
Рецензенти:
Волошин Петро Власович — директор Державної установи «Інститут неврології, психіатрії і наркології НАМН України», лауреат Державної премії України, заслужений діяч науки і техніки України, д.м.н., професор;
Пшук Наталія Григорівна — завідувач кафедри медичної психології та психіатрії з курсом післядипломної освіти Вінницького національного медичного університету ім. М.І. Пирогова, д.м.н., професор.
1.8. Коротка епідеміологічна інформація
Дані офіційної статистики щодо поширеності деменції в Україні відсутні. Захворюваність на деменцію, її поширеність збільшуються з віком — зазвичай діагноз встановлюється у пацієнтів старше 65 років. Нещодавні дані з деяких розвинених країн свідчать, що зростання захворюваності на деменцію відбувається в більшій мірі, ніж передбачалося раніше.
Хвороба Альцгеймера є найбільш частою формою деменції (60–80 %), за нею йде васкулярна деменція (10–25 %) і деменція з тільцями Леві (7–25 %). Інші форми деменції зустрічаються рідше, їх кількість не перевищує 10 %. Часто зустрічаються змішані форми. Пацієнти з деменцією потребують тривалого догляду, тому їх часто поміщають в будинки престарілих. При цьому поширеність деменції в будинках престарілих становить від 39 до 87 %.
ІІ. Загальна частина
Деменція є прогресуючим і в певній мірі необоротним клінічним синдромом, який характеризується значним ураженням психічних функцій. Хоча багато людей з деменцією зберігають позитивні риси особистості та особистісні якості, але в міру погіршення стану вони можуть відчувати деякі або всі перелічені нижче проблеми: втрату пам’яті, зниження швидкісних характеристик та продуктивності мислення, погіршення мови, порушення орієнтації, зміни особистості, труднощі в повсякденній діяльності, нехтування власними потребами, некогнітивні прояви (наприклад, апатія, депресія або психоз) і нехарактерну поведінку (наприклад, агресія, порушення сну або розгальмована статева поведінка, хоча останнє не є типовою рисою деменції).
У більшості розвинених країн пацієнтами опікуються не тільки медичні працівники, а й соціальні служби. При цьому деменція зумовлює комплекс потреб і, особливо на більш пізніх етапах, високий рівень залежності і захворюваності. Ці потреби пацієнтів у догляді часто кидають виклик навичкам і здібностям осіб, які здійснюють догляд, і співробітникам служб соціальної допомоги. У міру погіршення стану люди з деменцією можуть поставити перед особами, які здійснюють догляд, і співробітниками служби соціальної допомоги складні проблеми, включаючи агресивну поведінку, неспокійний стан і безцільне ходіння, труднощі з прийомом їжі, нетримання, маячні ідеї і галюцинації, а також труднощі з переміщенням, які можуть призвести до падінь і переломів. Вплив деменції на людину зазвичай супроводжується особистими обставинами, такими як зміна фінансового статусу і місця проживання або втрата близьких людей.
Особливого застереження потребує досягнення відсутності дискримінації таких пацієнтів: людям з деменцією не повинно бути відмовлено в допомозі та догляді у зв’язку з їх діагнозом, віком (як занадто молодим, так і занадто літнім) або супутніми проблемами із здатністю до навчання, а також втратою дієздатності.
ІІІ. Основна частина
3.1. Первиннa медичнa допомогa
3.1.1. Профілактика
Положення протоколу
Медична допомога спрямована на виявлення та усунення керованих факторів ризику, профілактику та лікування судинної патології, виявлення сімейної схильності.
Обґрунтування
Доведено, що для людей середнього та похилого віку факторами ризику деменції є судинна патологія та такі керовані фактори, як куріння, надмірне споживання алкоголю, ожиріння, гіподинамія, а також цукровий діабет, артеріальна гіпертензія та гіперхолестеринемія. Для деяких станів доведена генетична причина захворювання (сімейна аутосомно-домінантна хвороба Альцгеймера або лобно-скронева деменція, церебральна аутосомно-домінантна артеріопатія, хвороба Гентінгтона).
Необхідні дії:
1. Не слід проводити скринінг всього населення щодо ризику розвитку деменції.
2. Пацієнтам, деменція яких обумовлена генетичною причиною (наприклад, сімейною аутосомно-домінантною хворобою Альцгеймера або лобно-скроневою деменцією, церебральною аутосомно-домінантною артеріопатією з підкірковими інфарктами і лейкоенцефалопатією або хворобою Гентінгтона), та їх родичам слід запропонувати пройти генетичне консультування.
3. У разі відсутності підозри на генетичну причину розвитку деменції, включаючи деменцію з пізнім початком, не слід проводити генотипування за клінічними причинами.
4. Для первинної профілактики розвитку деменції не слід призначати в якості спеціального лікування статини, замісну гормональну терапію, токоферол, нестероїдні протизапальні препарати.
5. Для вторинної профілактики деменції слід розглянути судинні та інші керовані фактори ризику розвитку деменції (наприклад, куріння, надмірне споживання алкоголю, ожиріння, цукровий діабет, гіпертонія і підвищений вміст холестерину) і, за необхідності, застосувати відповідне лікування.
3.1.2. Діагностика
Положення протоколу
Медична допомога передбачає виявлення порушень когнітивних функцій та самостійного щоденного (побутового, професійного) функціонування.
Обґрунтування
Діагноз деменції встановлюється лікарем-неврологом або лікарем-психіатром (в залежності від провідної симптоматики) після всебічної оцінки на підставі задокументованих порушень пам’яті, когнітивних функцій та психічного стану. Скринінг проводиться лікарями загальної практики — сімейними лікарями серед пацієнтів з порушеннями когнітивних функцій. Підвищений ризик розвитку деменції після перенесеного інсульту при деяких неврологічних захворюваннях — див. розділ IV, пункт 4.3.
Необхідні дії:
1. Виключити стан реверсивної (оборотної) деменції, зумовленої інфекційними або токсичними агентами, що реагує на відповідне лікування.
2. Людей з ознаками помірного когнітивного порушення (ПКП) скерувати для оцінки порушення пам’яті з метою виявлення деменції на ранньому етапі.
3. Пацієнтам з ПКП (включаючи осіб без значних та помітних для пацієнтів та сторонніх порушень пам’яті, які можуть бути відсутніми на ранніх стадіях деменції неальцгеймерного типу) повинні пропонувати моніторинг зниження когнітивних функцій та інших ознак можливої деменції з метою планування надання допомоги на ранній стадії.
4. Діагноз деменції слід ставити тільки після всебічної оцінки, що включає:
— збір анамнезу;
— оцінку когнітивних функцій і психічного стану (див. розділ IV пункт 4.4, тести 1, 2);
— оцінку соціальної активності та якості життя обстежуваного;
— фізикальний огляд та інші необхідні дослідження;
— аналіз препаратів, які приймає пацієнт, з метою виявлення та мінімізації використання лікарських засобів, у тому числі безрецептурних, які можуть негативно вплинути на когнітивні функції.
5. Клінічна оцінка когнітивних здібностей у пацієнтів з підозрою на деменцію повинна включати вивчення уваги, орієнтації, короткочасної і довготривалої пам’яті, мислення, гнозису, праксису, читання, письма, лічильних функцій, мови та виконавчих функцій за допомогою спеціальних тестів (див. розділ IV, пункт 4.3).
6. Застосування стандартного нейропсихіатричного опитувальника повинно стати частиною оцінки у випадках легкої або сумнівної деменції.
7. Під час діагностики деменції і на регулярній основі після встановлення діагнозу необхідно проводити оцінку на наявність супутніх захворювань і ключових психіатричних особливостей, пов’язаних з деменцією, включаючи депресію і психоз, для забезпечення оптимального ведення співіснуючих захворювань.
8. Базовий скринінг деменції повинен проводитися за наявності клінічних проявів та включати: рутинну гематологію, біохімію (включаючи електроліти, кальцій, глюкозу і тестування ниркової та печінкової функцій), тестування функції щитовидної залози, рівні вітаміну B12 і фолату в сироватці.
9. При проведенні лабораторних досліджень людей з підозрою на деменцію немає необхідності рутинного проведення серології на сифіліс та ВІЛ, такі аналізи слід розглядати тільки для людей, ризик для яких обумовлений анамнезом або клінічною картиною.
10. За можливості розвитку делірію необхідно провести аналіз середньої порції сечі.
11. Рентгенографія грудної клітки, електрокардіографія — за клінічними показаннями.
12. Аналіз спинномозкової рідини не є частиною програми рутинних досліджень при діагностиці деменції.
3.1.3. Лікування
Положення протоколу
Лікування деменції призначається лікарями-спеціалістами (лікарі-психіатри, лікарі-неврологи). Первинна медична допомога полягає в розпізнаванні супутньої патології та призначенні відповідного лікування, наданні підтримки пацієнтам з деменцією та особам, які за ними доглядають.
Обґрунтування
Найбільш ефективною є така медична допомога пацієнтам з деменцією, що передбачає пацієнторієнтований підхід та створення відносин між пацієнтом та особою/особами, які за ним доглядають.
Необхідні дії:
1. Сприяти стимулюванню і підтримці незалежності людей з деменцією, включаючи їх пересування, повсякденне функціонування, підтримку відносин в середовищі існування.
2. Розробити індивідуалізований план з надання допомоги, сфокусований на заходах повсякденної діяльності, що обумовлюють незалежність дій, поліпшують функціонування, адаптують і розвивають навички та мінімізують потреби в допомозі (див. розділ IV пункт 4.5 підпункт 3).
3. Застосовувати нефармакологічні методи для поліпшення когнітивних симптомів, збереження функціонування, поліпшення некогнітивних симптомів і проблемної поведінки (див. розділ IV пункт 4.5).
4. Моніторинг виконання пацієнтом та особою, яка доглядає за пацієнтом з деменцією, призначень спеціалістів.
5. Забезпечити надання екстреної медичної допомоги — за наявності відповідних соматичних та психопатологічних порушень.
3.1.4. Диспансерне спостереження
Положення протоколу
Спостереження пацієнтів з деменцією має на меті корекцію індивідуального плану, виявлення супутньої патології, виявлення прогресу симптоматики (погіршення стану) та надання вчасної медичної допомоги з метою забезпечення максимально можливої якості життя для таких людей.
Обґрунтування
Потреби людей з деменцією, а також осіб, які за ними доглядають, змінюються з плином часу — захворювання поступово прогресує, можлива поява некогнітивних симптомів, емоційних розладів та проблемної поведінки, розвиток невідкладних ситуацій та іншої патології, що потребуватиме вчасних адекватних втручань.
Необхідні дії:
1. Періодичні (не рідше 1 разу на 3 місяці) огляди та клінічна оцінка пацієнта з деменцією. Обстеження — за клінічними показаннями, за необхідності — скерування до спеціалістів вторинної медичної допомоги.
2. Виявлення проблем життєзабезпечення пацієнта з деменцією, за необхідності — скерування до служби паліативної допомоги та/або соціального захисту та інші дії в інтересах пацієнта (див. розділ IV пункт 4.4, тест 3).
3. Підтримка осіб, які доглядають за пацієнтом з деменцією.
3.2. Вторинна (спеціалізована) медична допомога
3.2.1. Профілактика
Положення протоколу
Медична допомога спрямована на виявлення та усунення керованих факторів ризику, профілактику та лікування судинної патології, виявлення сімейної схильності, раннє розпізнавання когнітивних порушень.
Обґрунтування
Доведено, що для людей середнього та похилого віку факторами ризику деменції є судинна патологія та такі керовані фактори, як куріння, надмірне споживання алкоголю, ожиріння, гіподинамія, а також цукровий діабет, артеріальна гіпертензія та гіперхолестеринемія. Для деяких станів доведена генетична причина захворювання (сімейна аутосомно-домінантна хвороба Альцгеймера або лобно-скронева деменція, церебральна аутосомно-домінантна артеріопатія, хвороба Гентінгтона).
Необхідні дії:
1. Не слід проводити скринінг всього населення щодо ризику розвитку деменції.
2. Організація генетичного консультування в регіональному медико-генетичному центрі для людей, деменція яких, найімовірніше, обумовлена генетичною причиною, та їх родичів.
3. У разі відсутності підозри на генетичну причину розвитку деменції, включаючи деменцію з пізнім початком, не слід проводити генотипування за клінічними причинами.
4. Для профілактики деменції не слід призначати в якості спеціального лікування статини, замісну гормональну терапію, токоферол, нестероїдні протизапальні препарати.
5. Для вторинної профілактики деменції слід розглянути судинні захворювання, ожиріння, цукровий діабет, гіпертонію і підвищений вміст холестерину, за необхідності, застосувати лікування згідно з відповідними медико-технологічними документами.
3.2.2. Діагностика
Положення протоколу
Діагноз деменції встановлюється після ретельного клініко-інструментального та психодіагностичного обстеження.
Обґрунтування
Діагноз деменції характеризується відповідністю анамнестичним і клінічним критеріям, з урахуванням віку та строків розвитку симптомів та в окремих випадках потребує виключення судинної, пухлинної, інфекційної патології головного мозку.
Необхідні дії:
1. Деменцію можна запідозрити у людей з порушеннями здатності до навчання, у людей, які перенесли інсульт, і у людей з неврологічними захворюваннями, наприклад хворобою Паркінсона.
2. Помірні когнітивні порушення (в т.ч. без значних та помітних для пацієнта та/або оточуючих порушень пам’яті, які можуть бути відсутніми на ранніх стадіях деменції неальцгеймерного типу) потребують моніторингу зниження когнітивних функцій та інших ознак можливої деменції з метою планування надання допомоги на ранній стадії.
3. Діагноз деменції слід ставити тільки після всебічної оцінки, що включає:
— збір анамнезу;
— оцінку когнітивних функцій і психічного стану (клінічна оцінка та психодіагностичне дослідження);
— фізикальний огляд та інші необхідні дослідження;
— оцінку використовуваних пацієнтом лікарських засобів з метою виявлення та мінімізації використання ліків, у тому числі безрецептурних, які можуть негативно вплинути на когнітивні функції.
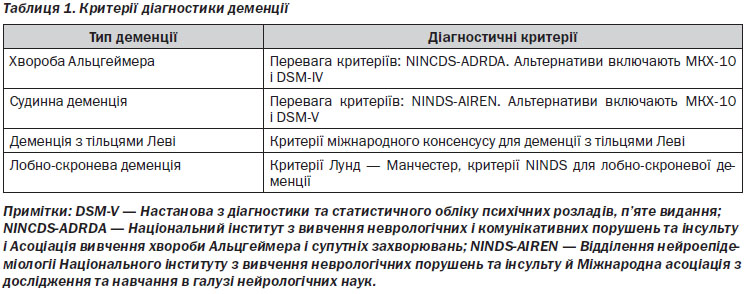
4. Діагностика підтипу деменції проводиться фахівцями в галузі охорони здоров’я з досвідом диференціальної діагностики з використанням міжнародних стандартизованих критеріїв (хвороба Альцгеймера, судинна деменція, деменція з тільцями Леві, лобно-скронева деменція, змішана деменція).
5. Клінічна оцінка когнітивних здібностей у пацієнтів з підозрою на деменцію повинна включати вивчення властивостей уваги, ауто- та алопсихічної орієнтації, короткочасної і довготривалої пам’яті, мислення, гнозису, праксису, читання письма, лічильних функцій, мови та виконавчих функцій. В рамках даної оцінки повинно проводитися формалізоване тестування когнітивних функцій з використанням стандартизованих інструментів: Короткої шкали оцінки психічного статусу (MMSE), Тесту когнітивного порушення, що складається з 6 пунктів (6-CIT), Оцінки когнітивних функцій лікарем загальної практики (GPCOG), 7-хвилинного скринінгу тощо. Фахівці, які інтерпретують результати таких випробувань, повинні повною мірою враховувати інші фактори, що впливають на виконання тестів, включаючи рівень освіти, кваліфікацію, попередній рівень функціонування і навичок, мову і будь-які сенсорні порушення, психічні захворювання або фізичні/неврологічні проблеми. Застосування стандартного нейропсихіатричного опитувальника повинно стати частиною оцінки у випадках легкої або сумнівної деменції.
6. Під час діагностики деменції і на регулярній основі після постановки діагнозу необхідно проводити оцінку на наявність супутніх захворювань і ключових некогнітивних порушень, пов’язаних з деменцією, включаючи депресію і психоз, для забезпечення оптимального ведення співіснуючих захворювань.
7. Пацієнтів з підозрою на деменцію немає необхідності рутинно обстежувати на сифіліс та ВІЛ. Проведення таких аналізів слід розглядати тільки для осіб, ризик у яких обумовлений анамнезом або клінічною картиною.
8. Рентгенографія грудної клітки, електрокардіографія, аналіз спинномозкової рідини та інші обстеження — за клінічними показаннями.
9. За припущення щодо можливості розвитку делірію необхідно провести аналіз середньої порції сечі.
10. Структурну візуалізацію слід застосовувати для оцінки осіб, у яких підозрюють наявність оборотної деменції, при ранньому початку деменції для виключення інших варіантів патології головного мозку і сприяння діагностиці підтипу деменції. Магнітно-резонансна томографія (МРТ) є кращим методом для ранньої діагностики та виявлення підкіркових судинних змін, хоча може використовуватися і комп’ютерна томографія (КТ). Для людей з помірною та важкою формою деменції, яким вже поставлений клінічний діагноз, візуалізація не є необхідною. Слід звернутися за консультацією фахівця при інтерпретації результатів сканування людей з порушенням здібності до навчання.
11. Аналіз спинномозкової рідини слід застосовувати при підозрі на хворобу Крейтцфельда — Якоба або інші форми швидко прогресуючої деменції.
3.2.3. Лікування
Положення протоколу
Деменція є прогресуючим захворюванням, вторинна (спеціалізована) медична допомога передбачає підтримку соціального функціонування, збереження людської гідності пацієнтів з деменцію та осіб, які за ними доглядають, та забезпечення максимально можливої якості життя.
Обґрунтування
В теперішній час не існує методів вилікування деменції, разом з цим напрацьований значний світовий досвід щодо поліпшення когнітивних, некогнітивних, емоційних та інших специфічних розладів за допомогою немедикаментозних і медикаментозних втручань.
Необхідні дії:
1. Розробити індивідуалізований план з надання допомоги, сфокусований на заходах повсякденної діяльності, що максимізують незалежність дій, поліпшують повсякденне функціонування, адаптують і розвивають навички та мінімізують потреби в допомозі (див. розділ IV пункт 4.5 підпункт 3), сприяти стимулюванню і підтримці незалежності людей з деменцією, включаючи їх пересування, підтримку відносин в середовищі існування.
2. Застосовувати нефармакологічні методи для поліпшення когнітивних симптомів, збереження функціонування, поліпшення некогнітивних симптомів і проблемної поведінки (див. розділ IV пункт 4.5).
3. Застосовувати в залежності від підтипу деменції фармакологічні методи для поліпшення або стабілізації (зменшення негативної динаміки), когнітивних симптомів, збереження функціонування, поліпшення некогнітивних симптомів і проблемної поведінки (див. розділ IV пункт 4.5).
4. Здійснювати за зверненням оцінку ефективності призначеної терапії, виявлення проблем життєзабезпечення пацієнта з деменцією (див. розділ IV пункт 4.4, тести 1–4), за необхідності — скерування до служби паліативної допомоги та/або соціального захисту та інші дії в інтересах пацієнта.
5. Забезпечити надання екстреної медичної допомоги — за наявності відповідних соматичних та психопатологічних порушень.
6. Забезпечити у важких випадках загрози нанесення пацієнтом шкоди собі або іншим людям, проблемної поведінки госпіталізацію у спеціалізований стаціонар.
3.3. Третинна (високоспеціалізована) медична допомога
3.3.1. Діагностика
Положення протоколу
У випадках раннього початку, швидкого прогресування, за потреби диференційної діагностики, ускладнень, коморбідності, низької прихильності до терапії, нестійкої соціальної адаптації з соціально-небезпечними діями та інших складних ситуаціях можливе скеровування пацієнтів у ЗОЗ, що надає третинну медичну допомогу.
Обґрунтування
Атиповий перебіг деменції зумовлює потребу у додаткових заходах високоспеціалізованої медичної допомоги.
Необхідні дії:
1. Розглянути можливість використання методів клініко-неврологічного, клініко-психопатологічного дослідження, нейровізуалізації (MРT, КТ), нейрофізіологічного (ЕЕГ, когнітивні викликані потенціали), психодіагностичного методу та методу клінічних рейтингових шкал.
2. Розглянути можливість використання ЕЕГ у якості допоміжної діагностичної методики при підозрі
на делірій, лобно-скроневу деменцію або хворобу Крейтцфельда — Якоба або для оцінки наявності епілепсії у людей з деменцією.
3. Розглянути можливість біопсії мозку для діагностичних цілей тільки в окремих пацієнтів, деменція яких, як передбачається, обумовлена потенційно оборотним станом, який не може бути діагностований іншим способом.
4. Багато випадків деменції можуть мати змішану патологію (наприклад, хвороба Альцгеймера і судинна деменція або хвороба Альцгеймера і деменція з тільцями Леві). Такі випадки слід вести відповідно до захворювання, яке вважається домінуючою причиною виникнення деменції.
5. Обов’язкові діагностичні обстеження:
— анамнез (суб’єктивний, об’єктивний, сімейний, соціальний);
— неврологічний статус;
— психіатричний статус (виявлення психотичних і поведінкових порушень);
— соматичний статус;
— психодіагностичні методики: спрямовані на дослідження функцій пам’яті, уваги, мислення, праксису, гнозису, мови, читання, письма, довільної регуляції психічної діяльності тощо; «Запам’ятовування 10 слів», «Таблиці Шульте», методики дослідження мислення; коротка шкала оцінки психічного стану (Mini-Mental State Examination (MMSE)), Монреальська шкала когнітивної оцінки (МоСа);
— клінічні рейтингові шкали: нейропсихіатричний опитувальник (NPI), поведінковий опитувальник (Behave-AD), шкала оцінки хвороби Альцгеймера — когнітивні та некогнітивні секції (ADAS-Cog, ADAS-Non Cog), шкала оцінки депресії при деменції (Cornell Scale Depression in Dementia), геріатрична шкала депресії (GDS). Застосування комплексу психодіагностичних методик і клінічних шкал у сукупності з клінічними даними дозволить оцінити тяжкість деменції та її клінічний тип;
— лабораторні обстеження (гемограма, електроліти), параметри функцій нирок, печінки, щитовидної залози, цукор крові, рівень вітаміну B12/фолієвої кислоти);
— КТ, краще МРТ (стан кори мозку, патерни атрофії).
Необов’язкові діагностичні тести:
— ЕЕГ, когнітивні викликані потенціали;
— однофотонна емісійна комп’ютерна томографія (ОФЕКТ) (катаболізм, транспортери дофаміну) — ПЕТ (метаболізм глюкози, амілоїди);
— транспортери дофаміну (ОФЕКТ або ПЕТ);
— генетичне обстеження — аполіпопротеїн E, аутосомно-домінантні мутації, CADASIL-синдром (синдром церебральної аутосомно-домінантної артеріопатії з субкортикальними інфарктами і лейкоенцефалопатією), хвороба Гентінгтона);
— аналіз біологічних рідин (τ-протеїн, фосфо-τ-протеїн, пептид амілоїд β-42, 14-3-3 протеїн);
— серологічні тести (обстеження на сифіліс, вірус імунодефіциту людини), паратгормон, антинейрональні антитіла, тиреоїдні антитіла (антитіла до тиреоглобуліну/мікросомальні тиреоїдні антитіла).
3.3.2. Лікування
Положення протоколу
Метою надання високоспеціалізованої допомоги пацієнтам з підозрою на оборотну деменцію є встановлення остаточного діагнозу, пацієнтам з деменцією — редукція або стабілізація негативної симптоматики та підвищення соціального функціонування та якості життя.
Обґрунтування
Доведена терапевтична ефективність комплексного впливу з використанням психотерапії, нефармакологічних методів, психоосвітніх засобів та тренінгів психосоціальної реабілітації, фармакотерапії.
Необхідні дії:
1. Застосування нефармакологічних методів для поліпшення когнітивних та некогнітивних симптомів, відновлення якості життя (когнітивні тренінги, ароматерапія, музикотерапія, арт-терапія, масаж, фізичні вправи).
2. Комплекс психотерапії включає когнітивно-біхевіоральну, ремінісцентну, міжособистісну та раціональну психотерапію.
3. Психоосвіта базується на взаємодії з пацієнтом та його родиною, спрямовується на напрацювання нових навиків та поведінкових стереотипів, направлених як на ресоціалізацію, так і на безпеку пацієнта, необхідності дотримання терапевтичного режиму та орієнтації на відновлення соціальних функцій.
4. Фармакотерапію некогнітивних порушень при деменції застосовують відповідно до підпункту 4.5 розділу IV.
5. Лікування супутніх захворювань здійснюється згідно з відповідними медико-технологічними документами.
3.4. Паліативна медична допомога
Положення протоколу
Паліативна допомога спрямована на забезпечення належної якості життя людей з деменцією і можливості їм померти з гідністю в місці за їх вибором, а також на підтримку осіб, які здійснюють догляд, під час їх втрати, які можуть і очікувати смерті, і навіть піти за померлою людиною. Необхідно враховувати фізичні, психологічні, соціальні та духовні потреби, щоб максимально підвищити якість життя людини з деменцією і його сім’ї.
Обґрунтування
Пацієнти з деменцією з розвитком захворювання стають виражено залежними від інших людей. Проте фахівці в області паліативної допомоги повинні гарантувати, що вмираючі люди з деменцією мають такий же вільний доступ до паліативної допомоги, як і люди без деменції.
Необхідні дії:
1. Підтримка максимально можливої якості життя для пацієнтів з деменцією. Заохочувати людей з деменцією самостійно їсти та пити так довго, як це можливо; забезпечити доступність оцінки та консультації фахівця, що стосуються харчування, ковтання та годування при деменції; у випадку тимчасової дисфагії розглянути можливість нутритивної підтримки, включаючи штучне (зондове) годування, проте штучне годування не слід застосовувати у людей з важкою формою деменції, у яких дисфагія або небажання їсти є проявом тяжкості захворювання.
2. При лихоманці, особливо на термінальних стадіях, слід застосувати клінічну оцінку. Може бути достатнім застосування простих анальгетиків, жарознижуючих і механічних засобів охолодження. На термінальних стадіях деменції в якості паліативних заходів можна розглянути доцільність застосування антибіотиків, проте це вимагає індивідуальної оцінки.
3. За наявності незрозумілих змін у поведінці та/або ознак стресу оцінити вираженість болю, використовуючи, за необхідності, наглядні інструменти для оцінки болю, розглянути й інші можливі причини. Лікування болю у людей з важкою формою деменції повинно включати як фармакологічні, так і нефармакологічні заходи. У випадках хронічного больового синдрому — застосовувати уніфікований клінічний протокол медичної допомоги при хронічному больовому синдромі.
4. Рішення стосовно реанімації повинно враховувати сомато-психічний стан пацієнтів з деменцією та думку осіб, які здійснюють догляд, і членів мультидисциплінарної команди. Це рішення повинно бути внесене до медичної картки пацієнта і планів з надання допомоги.
5. Забезпечити підтримку осіб, які здійснюють догляд за людьми з деменцією (див. розділ IV пункт 4.6).
ІV. Опис етапів медичної допомоги
4.1. Ключові пріоритети підтримки пацієнтів
з деменцією та надання медичної допомоги
Відсутність дискримінації. Людям з деменцією не повинно бути відмовлено в допомозі та догляді у зв’язку з їх діагнозом, віком або супутніми проблемами із здатністю до навчання.
Дійсна згода. Співробітники медичної допомоги повинні упевнитися в отриманні інформованої згоди від людей з деменцією та їх родичів або законних представників. Необхідно поінформувати людину щодо наявних варіантів обстеження, лікування і переконатися в тому, що він/вона розуміє, що примус відсутній, і в тому, що з плином часу його/її згода залишається в силі.
Особи, які здійснюють догляд. Особам, які здійснюють догляд за людьми з деменцією, які зазнають психологічного стресу і негативних психологічних наслідків, повинна бути запропонована психологічна терапія, включаючи когнітивну поведінкову терапію, що проводиться за допомогою практикуючого фахівця.
Координація та інтеграція медичної допомоги. Керівники закладів охорони здоров’я повинні брати участь в координації та інтеграції роботи всіх установ, що беруть участь у лікуванні та догляді за людьми з деменцією та особами, які здійснюють догляд за ними, включаючи узгодження службових інструкцій і процедур. Спільне планування повинне включати одержувачів допомоги на місцях та осіб, які здійснюють догляд, з метою висвітлення та вирішення проблем, характерних для кожного населеного пункту. Керівники закладів охорони здоров’я та лікуючі лікарі, співробітники закладів соціальної допомоги повинні забезпечити узгоджене надання медичної та соціальної допомоги людям з деменцією, що включає:
— план комплексної допомоги, який враховує мінливі потреби людини з деменцією та особи, яка здійснює догляд;
— призначення конкретних співробітників медичної служби для реалізації плану з надання допомоги;
— схвалення плану з надання допомоги людиною з деменцією та/або особами, які здійснюють догляд;
— офіційний перегляд плану з надання допомоги з частотою, узгодженою зі співробітниками, які беруть участь у наданні допомоги, і людиною з деменцією та/або особами, які здійснюють догляд, і занесення даних в офіційні документи.
Допомога при порушенні пам’яті. Оцінка порушення пам’яті повинна бути уніфікованою для всіх людей з передбачуваною деменцією. Слід застосувати програми тренування пам’яті.
Структурна візуалізація для діагностики. Структурну візуалізацію слід застосовувати для оцінки стану головного мозку людей нетипово молодого віку, у яких підозрюють наявність оборотної деменції, для виключення іншої патології головного мозку і сприяння діагностуванню підтипу деменції. Слід звернутися за консультацією до фахівця з інтерпретації результатів сканування людей з порушенням навченості, здібності до навчання. МРТ є кращим методом для ранньої діагностики та виявлення підкіркових судинних змін, хоча може використовуватися і КТ. Для людей з помірною та важкою формою деменції, у яких поставлений клінічний діагноз не викликає сумнівів, візуалізація не є необхідною.
Проблемна поведінка. Людям з деменцією, у яких розвиваються когнітивні симптоми, що викликають пригнічений стан, або у яких з’являється проблемна поведінка, необхідно на ранньому етапі запропонувати оцінку факторів, які можуть призвести до такої поведінки, загострити її або послабити. Оцінка повинна бути комплексною і включати: оцінку фізичного стану; депресію; можливий невиявлений біль або дискомфорт; побічні ефекти препаратів; особисту інформацію, включаючи релігійні переконання та культурну ідентичність; фізіологічні чинники; фізичні фактори навколишнього середовища; поведінковий і функціональний аналіз, виконаний спеціалістами, які мають особливі навички у співпраці з особами, які здійснюють догляд, і співробітниками соціальної служби. Необхідно розробити, задокументувати і регулярно переглядати індивідуалізовані плани з надання допомоги, які допомагають особам, які здійснюють догляд, іншому персоналу поводитися належним чином в ситуаціях прояву проблемної поведінки. Частоту переглядів даних планів слід узгодити з особами, які здійснюють догляд, і зацікавленим персоналом і задокументувати.
Навчання персоналу (підвищення кваліфікації) забезпечується стосовно догляду за людьми з деменцією відповідно до посадових функцій та обов’язків.
Потреби, пов’язані з психічним станом, в лікарнях екстреної допомоги. Управління лікарень екстреної допомоги та лікарень загального типу повинні планувати і надавати допомогу, орієнтовану на конкретні потреби, а також на психічне і фізичне здоров’я людей з деменцією, які звертаються до установи екстреної допомоги з якої-небудь причини.
4.2. Принципи надання допомоги людям з деменцією
1) Особистісне різноманіття, рівність і мова. Людям з деменцією не повинно бути відмовлено в допомозі та догляді у зв’язку з їх діагнозом, віком (як занадто молодим, так і занадто літнім) або супутніми проблемами зі здатністю до навчання. Медичні працівники повинні з повагою ставитися до людей з деменцією та осіб, які здійснюють догляд за ними, а також виявляти особливі потреби людей з деменцією та осіб, які здійснюють догляд за ними, що випливають з особистісного різноманіття, включаючи стать, етнічну приналежність, вік, релігію й особисту гігієну, особливі потреби, пов’язані зі станом здоров’я, фізичною недієздатністю, сенсорними порушеннями, труднощами в спілкуванні, проблемами з прийомом їжі, незадовільною гігієною порожнини рота і проблемами зі здатністю до навчання. Співробітники служби медичної допомоги, особливо в стаціонарних приміщеннях, повинні виявляти і, по можливості, забезпечувати реалізацію переваг людей з деменцією та осіб, які здійснюють догляд за ними, включаючи раціон харчування, сексуальність і релігію. Плани з надання допомоги повинні враховувати вищезазначені потреби, виявлені переваги і реалізовувати їх.
Пацієнти, в яких підозрюють наявність деменції у зв’язку з появою доказів функціонального та когнітивного погіршення, але які не демонструють виражене погіршення пам’яті для постановки діагнозу, не повин-ні бути позбавлені доступу до додаткової допомоги. Якщо мова або набутий розлад мови є перешкодою для отримання або розуміння суті допомоги, лікування та догляду, співробітники служби медичної допомоги повинні надати людині з деменцією та/або особі, яка здійснює догляд за ним:
— інформацію зрозумілою мовою та/або в доступному форматі;
— незалежних перекладачів;
— психологічну допомогу зрозумілою мовою.
2) Люди більш молодого віку з деменцією. У людей більш молодого віку з деменцією можуть з’явитися додаткові потреби в оцінці, діагностиці та лікуванні, тому для задоволення таких потреб необхідно забезпечувати мультидисциплінарну медичну допомогу.
3) Люди з порушенням здатності до навчання. Медичні працівники, які працюють в умовах надання допомоги людям більш молодого віку, які знаходяться в групі ризику розвитку деменції, наприклад, ті, які обслуговують людей з порушеннями здатності до навчання, повинні пройти навчання з метою підвищення рівня інформованості з питань деменції. Люди з порушеннями здатності до навчання та особи, які здійснюють догляд за ними, повинні мати доступ до консультацій фахівців і відповідної допомоги.
4) Етичні питання, згода і прийняття попередніх рішень. Медичні працівники повинні упевнитися в отриманні інформованої згоди від людей з деменцією при їх усвідомленні та розумінні дій. Необхідно поінформувати людину про існуючі варіанти обстеження і лікування і переконатися в тому, що він/вона розуміє, що примус відсутній, і в тому, що з плином часу його/її згода залишається в силі. Якщо людина не має можливості прийняти рішення, слід дотримуватися положень законодавства стосовно недієздатних осіб. Медичні працівники повинні інформувати людей з деменцією та осіб, які здійснюють догляд за ними, про можливість отримання юридичної підтримки та допомоги волонтерів і заохочувати їх використання. За необхідності такі послуги повинні бути доступні як людям з деменцією, так і особам, які здійснюють догляд за ними, незалежно одна від однієї. Пацієнтам з деменцією повинна бути надана можливість у конфіденційному порядку передавати інформацію медичним працівникам, які беруть участь у догляді за ними. Фахівцям слід обговорити з пацієнтом отримання інформації, призначеної для спільного використання з колегами та/або іншими установами. Тільки у виняткових обставинах згідно з законодавством України конфіденційна інформація може бути розкрита третім особам без згоди пацієнта. Однак у міру погіршення стану, коли пацієнт стає більш залежним від сім’ї або інших осіб, які здійснюють догляд, рішення про спільне використання інформації повинні прийматися в контексті законодавства стосовно недієздатних осіб. Якщо інформація буде використовуватися спільно з іншими особами, це має відбуватися тільки в інтересах пацієнта з деменцією. Медичні працівники повинні обговорити з пацієнтом з деменцією, у той час коли він/вона все ще залишається дієздатним, а також з особою, що здійснює догляд за ним/нею, застосування:
— заяв (які дозволяють людям заявити про те, що повинно відбуватися в разі втрати ними здатності приймати рішення або спілкуватися);
— попередніх рішень про відмову від лікування;
— довіреності, дія якої не припиняється внаслідок визнання довірителя недієздатним (юридичного документа, що дозволяє людям вказати в письмовій формі, кого вони призначають приймати певні рішення для них, якщо вони не можуть прийняти їх самостійно, включаючи рішення з питань здоров’я і добробуту);
— бажаного місця реалізації заходів плану з надання медичної допомоги (що дозволяє людям документувати рішення про вибір заходів майбутньої медичної допомоги і місця, де людина хотіла б померти).
5) Вплив деменції на особисті взаємини. На момент постановки діагнозу і за наявності показань надалі вплив деменції на відносини, у тому числі сексуальні відносини, необхідно оцінювати з делікатністю. За наявності показань пацієнтам з деменцією, їх партнерам та/або особам, які здійснюють догляд, повинна бути надана інформація щодо допомоги на локальному рівні.
6) Ризик зловживання і недбалості. Оскільки пацієнти з деменцією уразливі відносно випадків зловживання і недбалості, всі працівники охорони здоров’я, які надають їм допомогу і підтримку, повинні одержувати інформацію і проходити навчання з питання захисту повнолітніх і дотримуватися державної політики з питань захисту прав людини.
7) Ведення та координація надання допомоги. Медичні працівники повинні гарантувати, що допомога пацієнтам з деменцією та підтримка осіб, які здійснюють догляд за ними, планується і надається в рамках ведення/координації допомоги, пацієнти своєчасно скеровуються до служб соціальної допомоги.
8) Навчання та підвищення кваліфікації співробітників служб охорони здоров’я. Керівники закладів охорони здоров’я, лікуючі лікарі повинні гарантувати як усьому персоналу, який працює з літніми людьми, так і волонтерам доступ до навчання (підвищення кваліфікації) у сфері догляду за пацієнтами з деменцією, відповідному їх посадовим функціям та обов’язкам. Керівники закладів охорони здоров’я психіатричного профілю повинні забезпечити консультації у будинках престарілих та інших установ для пацієнтів з деменцією та осіб, які здійснюють догляд за ними, пропонувати регулярні консультації та навчання для фахівців у галузі охорони здоров’я в ЗОЗ, які забезпечують надання допомоги пацієнтам з деменцією. Така діяльність повинна плануватися структурними підрозділами з питань охорони здоров’я державних адміністрацій у співпраці з органами соціальної допомоги. Доказові освітні інтервенції, такі як програмне забезпечення для прийняття рішень та практичні семінари, призначені для вдосконалення діагностики та ведення деменції, необхідно впроваджувати і робити широкодоступними при наданні первинної медичної допомоги.
9) Допомога пацієнтам з деменцією в закладах екстреної медичної допомоги. Управління лікарень екстреної медичної допомоги та лікарень загального типу повин-ні планувати і надавати послуги швидкої медичної допомоги, орієнтовані на конкретні потреби допомоги та догляду, а також на психічне і фізичне здоров’я пацієнтів з деменцією, які звертаються до установи екстреної допомоги з якої-небудь причини. Управління лікарень екстреної медичної допомоги повинні забезпечити всім пацієнтам з передбачуваною або наявною деменцією, які знаходяться в стаціонарі, оцінку з боку фахівців, що спеціалізуються на лікуванні деменції. Організацію екстреної медичної допомоги необхідно планувати у співпраці з персоналом відповідних лікарень, відповідних фахівців соціальної служби за участю пацієнта з передбачуваною або наявною деменцією та особами, які здійснюють за ним/нею догляд.
10) Комплексна медико-соціальна допомога. Медичні працівники повинні враховувати вимоги даного протоколу при організації домашнього догляду, притулку в нестандартній ситуації, основної і спеціалізованої допомоги в установах проживання з доглядом, реабілітації, спеціалізованих послуг з психічного здоров’я, включаючи суспільні групи психічного здоров’я, підрозділи з оцінки пам’яті, психотерапію і допомогу в умовах стаціонару. Медичні працівники повинні забезпечити для пацієнтів з деменцією та осіб, які здійснюють догляд за ними, отримання актуальної інформації щодо послуг для надання медичної допомоги на локальному рівні, включаючи незалежні і волонтерські організації, і отримання доступу до таких послуг.
4.3. Фактори ризику, профілактика і виявлення на ранньому етапі
1) Фактори ризику, скринінг і генетичне консультування. Не слід проводити скринінг всього населення щодо ризику розвитку деменції. У людей середнього та похилого віку необхідно розглянути судинні та інші керовані фактори ризику розвитку деменції (наприклад, куріння, надмірне споживання алкоголю, ожиріння, цукровий діабет, гіпертонію і підвищений вміст холестерину) і, за необхідності, застосувати відповідне лікування. Фахівці в галузі охорони здоров’я, які працюють з пацієнтами, деменція яких обумовлена генетичною причиною (наприклад, сімейною аутосомно-домінантною хворобою Альцгеймера або лобно-скроневою деменцією, церебральною аутосомно-домінантною артеріопатією з підкірковими інфарктами і лейкоенцефалопатією або хворобою Гентінгтона), повинні запропонувати їм та їх родичам пройти генетичне консультування. Регіональні генетичні служби повинні забезпечити генетичне консультування для пацієнтів, деменція яких, найімовірніше, обумовлена генетичною причиною, і їх родичів. У разі відсутності підозри на генетичну причину розвитку деменції, включаючи деменцію з пізнім початком, не обов’язково проводити генотипування за клінічними причинами.
2) Профілактичні заходи. Для первинної профілактики розвитку деменції не слід призначати наступні втручання в якості спеціального лікування: статини, замісну гормональну терапію, токоферол, нестероїдні протизапальні препарати. Для вторинної профілактики деменції слід розглянути судинні та інші керовані фактори ризику розвитку деменції (наприклад, куріння, надмірне споживання алкоголю, ожиріння, цукровий діабет, гіпертонія і підвищений вміст холестерину) і, за необхідності, застосувати відповідне лікування.
3) Виявлення деменції на ранньому етапі. Персоналу первинної медичної допомоги слід розглянути можливість направлення на вторинну, третинну медичну допомогу пацієнтів, у яких з’являються ознаки ПКП, для оцінки порушення пам’яті з метою виявлення деменції на ранньому етапі, оскільки у понад 50 % людей з ПКП пізніше розвивається деменція. Фахівці, які проводять медичний огляд в рамках надання допомоги людям з порушеннями здатності до навчання, повинні бути інформовані про підвищений ризик розвитку деменції в даній групі. Фахівці, які проводять медичний огляд в інших групах високого ризику, наприклад людей, які перенесли інсульт, і людей з неврологічними захворюваннями, наприклад хворобою Паркінсона, також повинні бути інформовані про можливості розвитку деменції. При виявленні ПКП (включаючи осіб без порушень пам’яті, які можуть бути відсутніми на ранніх стадіях деменції неальцгеймерного типу) слід призначати моніторинг зниження когнітивної функції та інших ознак можливої деменції при вторинній медичній допомозі з метою надання допомоги на ранній стадії.
4.4. Діагностика та оцінка деменції
1) Розпізнавання. Діагноз деменції встановлюється тільки після всебічної оцінки, що включає:
— збір анамнезу (деменція виявляється переважно після 65 років, розвивається повільно — впродовж одного року і більше);
— оцінку когнітивних функцій і психічного стану;
— фізикальний огляд та інші необхідні дослідження;
— аналіз препаратів, що приймає пацієнт, з метою виявлення та мінімізації використання лікарських засобів, у тому числі безрецептурних, які можуть негативно вплинути на когнітивні функції.
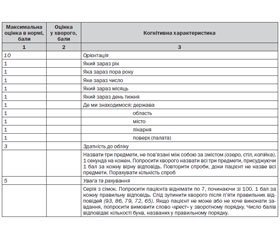
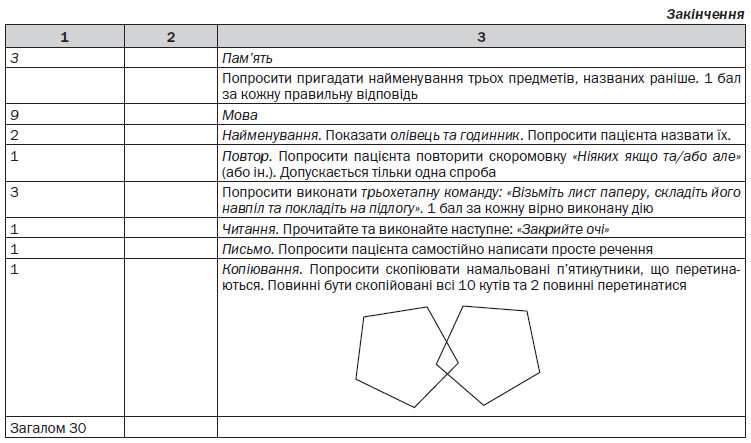
Клінічна оцінка когнітивних здібностей у пацієнтів з підозрою на деменцію включає вивчення уваги і концентрації, орієнтації, короткочасної і довготривалої пам’яті, мислення, гнозису, праксису, читання, письма, лічильних функцій, мови та виконавчих функцій. В рамках даної оцінки повинно проводитися формалізоване тестування когнітивних функцій з використанням стандартизованого інструменту. Для цієї мети використовуються тести: Коротка шкала оцінки психічного статусу (MMSE), Тест когнітивного порушення, що складається з 6 пунктів (6-CIT), Оцінка когнітивних функцій лікарем загальної практики (GPCOG) і 7-хвилинний скринінг. Фахівці, які інтерпретують результати таких випробувань, повинні повною мірою враховувати інші фактори, що впливають на виконання тестів, включаючи рівень освіти, кваліфікацію, попередній рівень функціонування і навичок, мову і будь-які сенсорні порушення, психічні захворювання або фізичні/неврологічні проблеми.
Спроможність до самостійного життєзабезпечення оцінюють за допомогою Брістольської шкали активності у повсякденному житті (BADL).
Тест 1. Оцінка когнітивних функцій лікарем загальної практики (GPCOG)
Тест 3. Брістольська шкала активності у повсякденному житті, BADL
1. Приготування їжі:
А. Може вибрати продукти та приготувати відповідну їжу (0 балів).
Б. Може приготувати їжу, якщо інгредієнти приготовані попередньо (1 бал).
В. Може готувати їжу, якщо пацієнта спонукати до кожного етапу (2 бали).
Г. Не може готувати їжу, навіть при підказці (спонуканні) та нагляді (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
2. Вживання їжі:
А. Вживає їжу як завжди, правильно використовуючи прибори (0 балів).
Б. Вживає їжу як завжди, якщо вона приготована, або використовує тільки ложку (1 бал).
В. Використовує пальці для їжі (2 бали).
Г. Потребує стороннього годування (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
3. Приготування напоїв:
А. Може вибрати інгредієнти та приготувати напої (0 балів).
Б. Може приготувати напої, якщо інгредієнти підготовані (1 бал).
В. Може приготувати напої при спонуканні (покроковій підказці) до кожного етапу (2 бали).
Г. Не може приготувати напої навіть при спонуканні (підказці) та нагляді (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
4. Вживання напоїв:
А. П’є як завжди (0 балів).
Б. П’є за допомогою пристроїв (1 бал).
В. Не може пити самостійно, але робить спроби (2 бали).
Г. П’є тільки зі сторонньою допомогою (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
5. Одягання:
А. Вибирає відповідний одяг та самостійно одягається (0 балів).
Б. Одягається в неправильному порядку/задом наперед/одягається неохайно (1 бал).
В. Самостійне одягання не можливе, але пацієнт робить спроби для допомоги (2 бали).
Г. Не здатний допомагати одяганню, не потребує одягання (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
6. Умивання:
А. Умивається регулярно та незалежно (0 балів).
Б. Може умиватися, якщо дати мило, серветку, рушник тощо (1 бал).
В. Може умиватися самостійно при нагадуванні кожного з етапів та під наглядом (2 бали).
Г. Не може умиватися самостійно, потребує сторонньої допомоги (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
7. Чищення зубів:
А. Чистить зуби самостійно, регулярно (0 балів).
Б. Чистить зуби, якщо отримує відповідні вказівки (1 бал).
В. Потребує часткової допомоги: видавлювання пасти на щітку та ін. (2 бали).
Г. Потребує сторонньої допомоги (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
8. Прийняття ванни/душу:
А. Приймає регулярно та незалежно (0 балів).
Б. Потребує, щоби ванна була налитою, душ включений, але миється самостійно (1 бал).
В. Потребує нагляду та спонукання до прийняти ванни/душу (2 бали).
Г. Повна залежність, потребує повної підтримки (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
9. Користування туалетом:
А. Користується туалетом нормально, коли це потрібно (0 балів).
Б. Потребує супроводу в туалет та допомоги при користуванні (1 бал).
В. Не тримає сечу або кал (2 бали).
Г. Не тримає сечу та кал (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
10. Пересування:
А. Може сідати у крісло та вставати з нього (0 балів).
Б. Може сідати у крісло, але потребує допомоги, щоб встати з нього (1 бал).
В. Потребує допомоги, щоб сідати в крісло та вставати з нього (2 бали).
Г. Повна залежність: має бути посаджений у крісло та піднятий з нього (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
11. Ходьба:
А. Ходить незалежно (0 балів).
Б. Ходить з підтримкою за меблі, руку та ін. (1 бал).
В. Використовує пристрої для ходьби: ходунки, палицю та ін. (2 бали).
Г. Повна неможливість ходити (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
12. Орієнтація у часі:
А. Повністю орієнтований у часі (дата, день тижня та ін.) (0 балів).
Б. Не знає часу/дату та ін., але не виглядає дезорієнтованим (1 бал).
В. Постійно запитує дату, день тижня та ін. (2 бали).
Г. Плутає день та ніч (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
13. Орієнтація у місці:
А. Повністю орієнтований в оточуючій обстановці (0 балів).
Б. Орієнтується тільки у добре знайомій обстановці (1 бал).
В. Губиться у межах свого дому, потребує нагадування, де ванна та ін. (2 бали).
Г. Не розпізнає свій дім як свій, намагається його покинути (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
14. Комунікація:
А. Здатен до повної адекватної розмови (0 балів).
Б. Демонструє розуміння, намагається відповідати словами, жестами (1 бал).
В. Розуміє себе, але має труднощі у розумінні інших (2 бали).
Г. Не відповідає на звернення інших осіб, повністю порушена комунікація (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
15. Користування телефоном:
А. Використовує телефон за призначенням (0 балів).
Б. Використовує телефон, якщо номер названо або представлено письмово (1 бал).
В. Відповідає на дзвінки, але не може здійснювати їх (2 бали).
Г. Не в змозі використовувати телефон взагалі (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
16. Робота по дому/саду:
А. Може виконувати домашню роботу на попередньому рівні (0 балів).
Б. Може виконувати домашню роботу, але не на попередньому рівні (1 бал).
В. Обмежена участь у домашній роботі, навіть під наглядом (2 бали).
Г. Нездатність/небажання до участі у попередній активності (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
17. Здатність робити покупки:
А. Робить покупки, як і раніше (0 балів).
Б. Може зробити 1 або 2 покупки за списком або без нього (1 бал).
В. Нездатність робити покупки самостійно, але може брати участь у закупках за допомогою інших осіб (2 бали).
Г. Нездатність робити покупки навіть за допомогою інших осіб (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
18. Розпоряджання фінансами:
А. Відповідальність за власні фінанси на попередньому рівні (0 балів).
Б. Не може виписати квитанцію, але може написати ім’я та визначити грошовий об’єм (1 бал).
В. Може написати ім’я, але не може визначити грошовий об’єм (2 бали).
Г. Не може написати ім’я та визначити грошовий об’єм (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
19. Ігри/хобі:
А. Займається як і раніше, на попередньому рівні (0 балів).
Б. Бере участь, але потребує інструкцій/нагляду (1 бал).
В. Чинить спротив при включенні у гру, грає дуже повільно, необхідні вмовляння (2 бали).
Г. Не в змозі брати участь або повне небажання приєднуватися до гри (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
20. Користування транспортом:
А. Здатен водити машину, мотоцикл або користуватися громадським транспортом самостійно (0 балів).
Б. Не може водити, але користується громадським транспортом чи велосипедом (1 бал).
В. Не може користуватися громадським транспортом самостійно (2 бали).
Г. Не може або не хоче користуватися громадським транспортом навіть у супроводі (3 бали).
Д. Не підходить жоден з варіантів (0 балів).
Підрахувати тяжкість кожної функції та загальний бал порушень активності у повсякденному житті.
Тест 4. Нейропсихіатричний опитувальник (NPI)
Інформацію для NPI отримують від добре інформованої людини, яка здійснює догляд за пацієнтом та (бажано) мешкає разом з пацієнтом. Важливо також зауважити, що питання шкали відносяться до тих змін в поведінці пацієнта, котрі з’явилися з моменту початку даної хвороби (в нашому випадку — когнітивного страждання). Зазвичай оцінюють психопатологічні порушення за останні чотири тижні.
A. Марення
Чи має пацієнт переконання, які Ви вважаєте невірними? (Наприклад: стверджує, що люди намагаються нашкодити йому або обікрасти його) Чи говорить пацієнт, що члени його родини не ті, за кого себе видають, або будинок, в якому вони мешкають, не їх будинок? Ми не кажемо про припущення, нас цікавить, чи впевнений пацієнт у таких речах, які відбуваються з ним.
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту В).
1. Чи вірить пацієнт в те, що знаходиться в небезпеці та що існують люди, які планують завдати йому шкоди? Так Ні
2. Чи вірить пацієнт в те, що його обкрадають? Так Ні
3. Чи вірить пацієнт в те, що його/її дружина/чоловік має когось на стороні? Так Ні
4. Чи вірить пацієнт в те, що непрохані гості живуть у нього вдома? Так Ні
5. Чи вірить пацієнт в те, що його/її дружина/чоловік або інші люди не ті, за кого себе видають? Так Ні
6. Чи вірить пацієнт в те, що це не його будинок? Так Ні
7. Чи вірить пацієнт в те, що члени родини планують позбавитись його? Так Ні
8. Чи вірить пацієнт в те, що телевізійні або журнальні персонажі знаходяться у нього вдома? Чи намагається він розмовляти або взаємодіяти з ними? Так Ні
9. Чи вірить пацієнт в якісь інші незвичайні речі, про які я не спитав? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього (методика приведена в кінці протоколу).
B. Галюцинації
Чи має пацієнт галюцинації, такі як: бачення неіснуючих образів або слухання неіснуючих голосів? Чи бачить, чи чує, чи відчуває він речі, які в даний час відсутні? Ми не маємо на увазі помилкові переконання, такі як твердження, що хтось померлий досі живий. Ми питаємо про те, чи дійсно пацієнт має помилкові переживання: слухові та/або зорові.
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту С).
1. Чи описує пацієнт голоси, які він чує, або діє так, ніби чує їх? Так Ні
2. Чи розмовляє пацієнт із людьми, яких навколо нього немає? Так Ні
3. Чи описує пацієнт такі речі, які інші люди навколо нього не бачать (люди, вогники та інші)? Так Ні
4. Чи повідомляє пацієнт про запахи, які не сприймають оточуючі? Так Ні
5. Чи описує пацієнт відчуття речей у нього на шкірі, відчуття повзання мурашок або дотику до нього? Так Ні
6. Чи розповідає пацієнт про смакові відчуття, що з’явилися без явної причини? Так Ні
7. Чи описує пацієнт які-небудь інші незвичайні сенсорні відчуття? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
C. Ажитація/агресія
Чи є у пацієнта періоди, коли він відмовляється від співробітництва або відмовляється приймати допомогу від оточуючих? Чи є пацієнт неслухняним?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту D).
1. Чи засмучується пацієнт у випадку, коли інші намагаються надати йому допомогу або чинить опір таким заходам, як прийняття ванни або зміна білизни та ін.? Так Ні
2. Чи чинить опір пацієнт у разі потреби зміни обстановки для нього? Чи пацієнт завжди наполягає на тому, щоб було так, як він хоче? Так Ні
3. Чи чинить пацієнт опір людям, які намагаються надати йому потрібну допомогу? Так Ні
4. Чи має пацієнт які-небудь інші розлади поведінки, які роблять його погано керованим? Так Ні
5. Чи буває так, що пацієнт стає сердитим, агресивним або кричить на оточуючих? Так Ні
6. Чи буває так, що пацієнт грюкає дверима, штурхає меблі або розкидає речі? Так Ні
7. Чи робить пацієнт спроби поранити або завдати шкоди оточуючим? Так Ні
8. Чи має пацієнт які-небудь інші агресивні або збуджені форми поведінки? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
D. Депресія/дисфорія
Чи здається пацієнт пригніченим або сумним? Чи відчуває пацієнт себе сумним або пригніченим?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту Е).
1. Чи бувають у пацієнта періоди сльозливості або ридання, які вказують на наявність печалі? Так Ні
2. Чи говорить або діє пацієнт так, якби він був сумними або занепав духом? Так Ні
3. Чи принижує себе пацієнт або відчуває себе невдахою? Так Ні
4. Чи говорить пацієнт про себе як про погану людину або заслуговує бути покараним? Так Ні
5. Чи здається пацієнт пригніченим або говорить, що в нього немає майбутнього? Так Ні
6. Чи висловлює пацієнт думки про те, що він є тягарем для родини і що родині було би краще без нього? Так Ні
7. Чи висловлює пацієнт бажання смерті або говорить про самогубство? Так Ні
8. Чи проявляє пацієнт які-небудь інші симптоми депресії або печалі? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
E. Тривога
Чи є пацієнт збудженим, схвильованим або наляканим без об’єктивних на те причин? Чи є він напруженим/метушливим? Чи боїться пацієнт бути покинутим Вами?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту F).
1. Чи висловлює пацієнт занепокоєння з приводу запланованих подій? Так Ні
2. Чи бувають у пацієнта періоди, коли він відчуває тремтіння, неможливість розслабитися або надмірне напруження? Так Ні
3. Чи бувають у пацієнта періоди, під час яких він скаржиться на утруднення дихання, задуху без видимої причини, за винятком хвилювання? Так Ні
4. Чи скаржиться пацієнт на дискомфорт у животі або посилене серцебиття у моменти своєї нервозності (симптоми не можна пояснити захворюванням серця)? Так Ні
5. Чи уникає пацієнт певних місць або ситуацій, які роблять його більш схвильованим, таких як: поїздка в автомобілі, зустріч з друзями або знаходження в натовпі? Так Ні
6. Чи не засмучується пацієнт, коли залишається один, без Вас або свого родича? (намагається всіляко зачепитися за особу, яка доглядає, щоб не залишитися наодинці)? Так Ні
7. Чи показує пацієнт якісь інші ознаки тривоги? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
F. Ейфорія
Чи здається пацієнт надто веселим або надто щасливим без причини? Ми не маємо на увазі нормальне почуття щастя, яке виникає при зустрічі з друзями, отриманні подарунків, проведенні часу з родиною. Ми запитуємо, чи знаходиться пацієнт постійно у ненормально хорошому настрої або знаходить смішне там, де інші цього не бачать?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту G).
1. Чи здається, що пацієнт перебуває в занадто гарному настрої або щасливий у відмінності від його звичайного стану? Так Ні
2. Чи знаходить пацієнт смішним або сміється над речами, які інші не знаходять смішними? Так Ні
3. Чи здається, що пацієнт має дитяче почуття гумору зі схильністю до недоречного хіхікання або сміється в ситуаціях, коли щось прикре трапляється з іншими? Так Ні
4. Чи відпускає пацієнт жарти або зауваження, які не є смішними для оточуючих, але йому здаються смішними? Так Ні
5. Чи проявляє пацієнт дитячі пустощі, щоб посміятися над ними? Так Ні
6. Чи хвалиться пацієнт або заявляє, що має більше можливостей або багатства, ніж є насправді? Так Ні
7. Чи проявляє пацієнт які-небудь інші ознаки занадто гарного самопочуття або надмірного щастя? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
G. Апатія/байдужість
Чи є у пацієнта втрата інтересу до навколишнього світу? Чи втратив він інтерес до людей, до звичайних справ або мотивації до початку нових видів діяльності? Чи має пацієнт труднощі, коли втягується в розмову або звичайну роботу? Чи є пацієнт апатичним або байдужим?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту Н).
1. Чи здається пацієнт менш спонтанним і менш активним, ніж зазвичай? Так Ні
2. Чи має пацієнт труднощі, коли починає бесіду, чого раніше не було? Так Ні
3. Чи є пацієнт менш емоційним, ніж зазвичай? Так Ні
4. Чи став меншим внесок пацієнта в домашні справи останнім часом? Так Ні
5. Чи не здається Вам, що пацієнт менше цікавиться справами і планами оточуючих? Так Ні
6. Чи втратив пацієнт інтерес до своїх друзів та родини? Так Ні
7. Чи проявляє пацієнт менше ентузіазму у своїх звичайних інтересах? Так Ні
8. Чи проявляє пацієнт інші симптоми щодо стурбованості своїм зовнішнім виглядом та іншими справами? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
H. Розгальмованість
Чи не здається Вам, що пацієнт діє імпульсивно, не замислюючись над своїми вчинками? Чи діє він або говорить речі, зазвичай не прийняті в суспільстві? Чи робить він речі, які бентежать Вас або інших людей?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту І).
1. Чи здійснює пацієнт вчинки імпульсивно, не замислюючись про наслідки? Так Ні
2. Чи звертається пацієнт до усіх незнайомих людей, ніби він знайомий з ними? Так Ні
3. Чи говорить пацієнт людям слова, які ображають почуття цих людей? Так Ні
4. Чи дозволяє собі пацієнт розмовляти грубо або відпускати жарти сексуального характеру, чого раніше не дозволяв собі? Так Ні
5. Чи говорить пацієнт занадто відверто про дуже особисті речі, які зазвичай не обговорюються на публіці? Так Ні
6. Чи дозволяє собі пацієнт вільності (чіпати руками, обіймати або інші речі) щодо чужих (малознайомих) людей, що зазвичай не властиве його характеру? Так Ні
7. Чи проявляє пацієнт які-небудь інші ознаки втрати самоконтролю або імпульсивності? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
I. Дратівливість/лабільність настрою
Чи можете Ви сказати, що пацієнт став більш дратівливим? Чи є його поведінка дуже мінливою? Чи став він більш нетерплячим, ніж зазвичай? Ми не маємо на увазі фрустрацію від втрати пам’яті або неможливість виконати звичайне завдання; нас цікавить, чи є пацієнт зайво схвильованим, нетерплячим або емоційно швидко змінюється.
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту J).
1. Чи часто пацієнт має поганий настрій, «спалахує» за незначним приводом? Так Ні
2. Чи швидко змінюється настрій пацієнта від гарного до поганого? Так Ні
3. Чи є у пацієнта раптові спалахи гніву? Так Ні
4. Чи проявляє пацієнт нетерпіння, коли заплановані дії відкладаються? Так Ні
5. Чи є пацієнт примхливим і дратівливим? Так Ні
6. Чи часто пацієнт вступає в суперечку і чи важко з ним ужитися? Так Ні
7. Чи проявляє пацієнт які-небудь інші ознаки дратівливості? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
J. Неадекватна рухова поведінка
Чи є у пацієнта прояви незвичайної рухової поведінки, такі як: блукання з боку в бік, відкривання та закривання ящиків столу і/або дверей туалету, багаторазове переодягання та інші?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту К).
1. Чи блукає пацієнт по дому без певної мети? Так Ні
2. Чи риється пацієнт у ящиках шафи або коморі? Так Ні
3. Чи є у пацієнта моменти, коли він багаторазово переодягається протягом дня? Так Ні
4. Чи помітні в поведінці пацієнта дії (вчинки), які він неодноразово повторює? Так Ні
5. Чи здійснює пацієнт протягом дня стереотипні дії (рухи), такі як: смикання ґудзика, збирання речей, намотування нитки та інші? Так Ні
6. Чи проявляє пацієнт надмірну метушливість, чи не може всидіти на місці, безперервно стукає ногами, перебирає пальцями? Так Ні
7. Чи здійснює пацієнт які-небудь інші дії (рухи) багаторазово протягом дня? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
K. Сон і нічне порушення поведінки
Чи має пацієнт порушення сну (за винятком, коли пацієнт встає один чи два рази протягом ночі, щоб сходити до туалету, і після цього швидко засинає)? Чи встає пацієнт уночі? Чи блукає він вночі? Одягається? Чи порушує він Ваш сон?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні (якщо ні, будь-ласка, переходьте до наступного пункту L).
1. Чи відчуває пацієнт труднощі при засипанні? Так Ні
2. Чи піднімається пацієнт протягом ночі (за винятком, коли пацієнт встає один чи два рази протягом ночі, щоб сходити до туалету, і після швидко засинає)? Так Ні
3. Чи не блукає пацієнт уночі по будинку та чи не здійснює які-небудь невластиві дії? Так Ні
4. Чи порушує пацієнт Ваш сон уночі? Так Ні
5. Чи встає пацієнт уночі, одягається, збирається піти, вважає, що вже ранок і необхідно починати день? Так Ні
6. Чи прокидається пацієнт раніше звичайного? Так Ні
7. Чи витрачає пацієнт на сон зайву кількість часу вдень? Так Ні
8. Чи є у пацієнта інші розлади нічної поведінки, які турбують Вас, про які ми не поговорили? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
L. Порушення апетиту і харчової поведінки
Чи є у пацієнта які-небудь зміни апетиту, ваги або харчової поведінки (харчових звичок)? (Не оцінюється, якщо пацієнт не може їсти сам і потребує годування.) Чи став пацієнт віддавати перевагу іншим видам їжі, які до цього не любив?
Так (якщо так, будь-ласка, переходьте до наступних уточнюючих питань).
Ні
1. Чи знизився у пацієнта апетит? Так Ні
2. Чи збільшився у пацієнта апетит? Так Ні
3. Чи є зниження ваги? Так Ні
4. Чи є збільшення ваги? Так Ні
5. Чи є у пацієнта зміни харчової поведінки, такі як: запихання великої кількості їжі за один раз? Так Ні
6. Чи має він зміну харчових звичок (пацієнт любить їсти занадто багато солодкого або харчів якогось іншого смаку?) Так Ні
7. Чи не з’явилось таке порушення харчової поведінки, як вживання виключно одних і тих самих продуктів щодня або їжа в строго визначеному порядку? Так Ні
8. Чи не спостерігаються якісь інші зміни в апетиті або прийомі їжі, які ми з Вами не обговорили? Так Ні
Якщо скринінгове питання підтверджено, визначають частоту, тяжкість, загальний бал порушення та дистрес від нього.
Частоту зазначених психопатологічних порушень оцінюють наступним чином:
1. Рідко — менше ніж 1 раз на тиждень.
2. Іноді — 1 раз на тиждень.
3. Часто — частіше, ніж 1 раз на тиждень, але менше ніж кожен день.
4. Дуже часто — 1 або більше ніж 1 раз на день.
Тяжкість психопатологічних та поведінкових симптомів визначають за такою шкалою:
1. Легка — мало турбує пацієнта.
2. Помірна — більш серйозно турбує пацієнта, але може бути скорегована особою, яка доглядає.
3. Виразна — дуже турбує пацієнта і не може бути скорегована особою, яка доглядає.
Загальний бал кожного порушення визначають за формулою: частота порушення × тяжкість порушення.
Для оцінки дистресу в особи, яка доглядає за пацієнтом, їй пропонують оцінити свої власні страждання, ставлячи наступне питання: «Наскільки Ви зазнаєте емоційного або психологічного страждання внаслідок догляду за пацієнтом?» Оцінка дається за 5-бальною шкалою для кожного з 12 пунктів шкали NPI:
0. Дистрес відсутній
1. Мінімальний дистрес (догляд за пацієнтом майже ніяк не змінює заведеного порядку життя).
2. Легкий дистрес (догляд за пацієнтом викликає невеликі зміни заведеного порядку, котрі потребують незначного часу для відновлення).
3. Помірний дистрес (догляд за пацієнтом порушує заведений порядок і потребує часу для його відновлення).
4. Тяжкий дистрес (догляд за пацієнтом руйнує заведений порядок; викликає страждання в особи, яка доглядає, та інших осіб, які проживають із пацієнтом; потребує значних витрат часу).
5. Надзвичайно тяжкий (догляд дуже сильно руйнує заведений порядок; є джерелом великого страждання для особи, яка доглядає, та інших осіб, які проживають із пацієнтом; вимагає значного часу та зусиль).
Таким чином, для кожної психопатологічної та поведінкової категорії є чотири показники оцінки:
— частота;
— тяжкість;
— загальний бал (частота × тяжкість);
— дистрес в особи, яка доглядає.
Повний загальний бал NPI може бути підрахований шляхом складання показників загальних балів 12 категорій. Підрахунок категорії дистресу не включається в загальний бал NPI. Загальний бал дистресу обчислюють шляхом складання балів дистресу по кожній з 12 категорій.
Застосування стандартного нейропсихіатричного опитувальника обов’язкове у випадках легкої або сумнівної деменції.
Під час діагностики деменції і на регулярній основі після встановлення діагнозу необхідно проводити оцінку на наявність супутніх захворювань і ключових психіатричних особливостей, пов’язаних з деменцією, включаючи депресію і психоз, для забезпечення оптимального ведення супутніх захворювань.
2) Лабораторні дослідження
Базове обстеження пацієнта з деменцією проводиться при встановленні діагнозу, зазвичай в рамках надання первинної медичної допомоги, та включає:
— рутинну гематологію;
— біохімію (включаючи електроліти, кальцій, глюкозу і тестування ниркової та печінкової функцій);
— тестування функції щитовидної залози;
— рівні ціанокобаламіну, фолату, гомоцистеїну в сироватці.
При проведенні лабораторних досліджень в осіб з підозрою на деменцію немає необхідності рутинного проведення серології на сифіліс та ВІЛ; такі аналізи слід розглядати тільки для груп ризику за анамнезом або клінічною картиною.
За можливості розвитку делірію необхідно провести аналіз середньої порції сечі.
Необхідність таких досліджень, як рентгенографія грудної клітки або електрокардіографія, визначають клінічні прояви.
Аналіз спинномозкової рідини не є частиною програми рутинних досліджень при діагностиці деменції.
3) Діагностика підтипів деменції повинна проводитися відповідними фахівцями вторинної/третинної медичної допомоги з досвідом диференціальної діагностики з використанням міжнародних стандартизованих критеріїв (табл. 1).
Хвороба Альцгеймера діагностується, коли відповідає критеріям деменції і симптоми мають поступовий початок протягом місяців до років, не раптово за години або дні, і супроводжується погіршенням когнітивних функцій. Крім того, початкові і найбільш очевидні когнітивні порушення, як правило, амнестичні (пов’язані з порушеннями в навчанні та згадуванні недавно отриманої інформації) або, рідше, неамнестичні (коли дефіцит мови є найбільш помітним, наприклад, з труднощами підбираються слова). Дефіцит також відбувається в інших областях, таких як зорово-просторова орієнтація (впізнавання особи або об’єкта) і виконавчі функції (мислення, судження, вирішення проблем). Діагноз ймовірної хвороби Альцгеймера не слід застосовувати, коли є істотні супутні захворювання судин головного мозку.
Діагноз можливої хвороби Альцгеймера ставлять, коли хвороба відповідає критеріям хвороби Альцгеймера (щодо природи когнітивних порушень), але перебіг хвороби є атиповим (наприклад, існує раптове когнітивне порушення і когнітивне зниження не є поступовим), або коли хвороба відповідає критеріям хвороби Альцгеймера, але є докази змішаних проявів, таких як супутні цереброваскулярні хвороби, або пацієнт має клінічні ознаки деменції з тільцями Леві, має інші супутні захворювання (медичні або неврологічні) або застосовує ліки, які можуть істотно впливати на когнітивні можливості.
Легке когнітивне порушення діагностується, коли є побоювання щодо зниження когнітивної функції за повідомленням пацієнта, інформатора або лікаря та існує об’єктивне свідчення когнітивного дефіциту в 1 або більше домені (зазвичай пам’ять) і, найголовніше, зберігається незалежність функціональних здібностей. Диференціація деменції від легкого когнітивного порушення спирається на тому, чи є значний вплив на здатність функціонувати на роботі або в звичайному повсякденному житті. Це є клінічним судженням. Подальша оцінка розглядає патогенез легкого когнітивного порушення з наголосом на виключення судинних, травматичних і медичних причин та розгляд генетичних факторів хвороби Альцгеймера.
Структурну візуалізацію слід застосовувати для оцінки головного мозку у пацієнтів, у яких підозрюють наявність деменції, для виключення інших патологій головного мозку і сприяння діагностиці підтипу деменції. МРТ є кращим методом для ранньої діагностики та виявлення підкіркових судинних змін, хоча може використовуватися і КТ. Для осіб з помірною та важкою формою деменції, яким вже поставлений діагноз, візуалізація не завжди необхідна. Слід звернутися за консультацією фахівця при інтерпретації результатів сканування людей з порушенням здібності до навчання.
Для диференціації між хворобою Альцгеймера, судинною деменцією і лобно-скроневою деменцією, якщо діагноз знаходиться під сумнівом, слід використовувати однофотонну емісійну комп’ютерну томографію з гексаметилпропіленаміноксимом (HMPAO). Люди з синдромом Дауна протягом усього життя можуть демонструвати ОФЕКТ-відхилення, схожі на відхилення при хворобі Альцгеймера, тому в даній групі застосування даного тесту недоцільне.
За відсутності доступу до HMPAO ОФЕКТ слід розглянути можливість застосування ПЕТ з 2-[18F]-фтор-2-деокси-D-глюкозою для диференціації між хворобою Альцгеймера, судинною деменцією і лобно-скроневою деменцією, якщо діагноз знаходиться під сумнівом.
Dopaminergic iodine-123-radiolabeled 2β-carbomethoxy-3β-(4-iodophenyl)-N (3-fluoropropyl)nortropane ОФЕКТ слід використовувати для постановки діагнозу у людей з передбачуваною деменцією з тільцями Леві, якщо діагноз знаходиться під сумнівом.
Аналіз спинномозкової рідини слід застосовувати при підозрі на хворобу Крейтцфельда — Якоба або інші форми швидко прогресуючої деменції.
Немає необхідності використовувати ЕЕГ в якості рутинного дослідження у людей з деменцією. Слід розглянути можливість використання ЕЕГ при підозрі на делірій, лобно-скроневу деменцію або хворобу Крейтцфельда — Якоба або при оцінці наявності епілепсії у людей з деменцією.
Слід розглянути можливість біопсії мозку для діагностичних цілей тільки у пацієнтів, деменція яких, як передбачається, обумовлена потенційно оборотним станом, який не може бути діагностований іншим способом.
Змішані типи деменції. Багато випадків деменції можуть мати змішану патологію (наприклад, хвороба Альцгеймера і судинна деменція або хвороба Альцгеймера і деменція з тільцями Леві). Якщо не вказано інше, такі випадки слід вести відповідно до захворювання, яке вважається домінуючою причиною виникнення деменції.
4.5. Лікування
1) Потреби, що виникають у зв’язку зі встановленням діагнозу «деменція». Планування медичної допомоги. Діагностика деменції є складним завданням як для людей з деменцією та членів їх сімей, так і для фахівців у галузі охорони здоров’я, тому фахівці в галузі охорони здоров’я повинні мати достатню кількість часу для обговорення діагнозу і його наслідків з пацієнтами з деменцією, а також членами їх сімей (як правило, тільки за згодою особи з деменцією). Фахівці в галузі охорони здоров’я повинні враховувати, що пацієнтам з деменцією та членам їх сімей, можливо, буде потрібна постійна підтримка для того, щоб справлятися з труднощами, що виникли після постановки діагнозу. Після постановки діагнозу медичні працівники повинні, якщо стан пацієнта з деменцією явно не вказує на оборотність, надати йому і його родині письмову інформацію про наступне:
— ознаки і симптоми деменції;
— перебіг захворювання та перспективи;
— варіанти лікування;
— допомогу та догляд на місцевому рівні;
— групи підтримки;
— джерела фінансування та юридичну підтримку;
— медико-правові питання, включаючи керування автомобілем;
— джерела інформації на місцевому рівні, включаючи бібліотеки та волонтерські організації.
2) Будь-які поради і надана інформація повинні бути задокументовані.
3) Медичні працівники повинні сприяти стимулюванню і підтримці незалежності людей з деменцією, включаючи їх пересування. Плани з надання допомоги повинні сфокусуватися на заходах повсякденної діяльності, що максимізують незалежність дій, поліпшують функціонування, адаптують і розвивають навички та мінімізують потреби в допомозі. При складанні планів з надання допомоги необхідно враховувати мінливі потреби пацієнтів з різними типами деменції. Плани з надання допомоги завжди повинні включати:
— постійний склад співробітників;
— збереження звичного середовища;
— мінімізацію переміщень;
— гнучкість для адаптації до змінюваних здібностей;
— оцінку та рекомендації з планування надання допомоги щодо повсякденної діяльності і тренування відповідних навичок за допомогою трудотерапевта;
— рекомендації з оцінки та планування допомоги щодо навичок самостійного користування туалетом; у разі нетримання необхідно оцінити всі можливі причини і спробувати застосувати відповідні варіанти лікування до того, як визнати нетримання хронічним;
— зміни середовища з метою стимулювання незалежного функціонування, включаючи допоміжні технології в супроводі рекомендацій трудотерапевта та/або клінічного психолога;
— фізичні вправи у супроводі оцінки та консультацій лікаря-фізіотерапевта (за необхідності);
— підтримку бажання людей перебувати у себе вдома і брати участь у діяльності, що доставляє їм задоволення.
4) Втручання для поліпшення когнітивних симптомів і збереження функціонування людей з деменцією.
А) Нефармакологічні інтервенції для поліпшення когнітивних симптомів і збереження функціонування. Пацієнтам з легкою і помірною формою деменції всіх типів слід надати можливість участі у структурованій групі програми когнітивної стимуляції. Таку участь можуть запропонувати медичні працівники за умови відповідної підготовки та нагляду незалежно від препарату, призначеного для лікування когнітивних симптомів деменції.
Б) Фармакологічні інтервенції для поліпшення когнітивних симптомів хвороби Альцгеймера.
Інгібітори ацетилхолінестерази (АХЕ): донепезил, галантамін і ривастигмін рекомендуються в якості варіантів ведення легкої і помірної форми хвороби Альц-геймера. Лікування інгібіторами АХЕ повинне здійснюватися з дотриманням таких умов: тільки фахівці в галузі надання допомоги пацієнтам c деменцією (тобто лікарі-психіатри, лікарі-неврологи і лікарі-геріатри) повинні ініціювати лікування. Щодо вихідного стану пацієнта необхідно враховувати думку осіб, які здійснюють догляд;
— лікування слід продовжувати тільки тоді, коли воно має позитивний ефект на когнітивні, глобальні, функціональні або поведінкові симптоми;
— пацієнтів, які продовжують лікування, необхідно регулярно оглядати з використанням когнітивної, глобальної, функціональної і поведінкової оцінки. Щодо стану пацієнта в період контрольного спостереження необхідно враховувати думку осіб, які здійснюють догляд;
— при призначенні інгібітора АХЕ (донепезилу, галантаміну або ривастигміну) лікування слід почати з препарату з найменшою вартістю придбання (враховуючи необхідну добову дозу і ціну однієї дози). Однак, за необхідності, можна призначити альтернативний інгібітор АХЕ, беручи до уваги профіль небажаних явищ, очікування відносно комплаєнтності, супутню патологію, можливість взаємодії препаратів і профіль дозування;
— можливий профіль небажаних явищ включає ризик шлунково-кишкової кровотечі, особливо у пацієнтів з виразковою хворобою або у тих, хто приймає протизапальні препарати; брадикардію або блокаду серця у хворих з або без серцевої недостатності; загострення астми або інші захворювання легенів; обструкцію відтоку сечі; ризик нападу; пролонгацію ефектів сукцинілхоліну (міорелаксанту).
Мемантин рекомендується в якості варіанта ведення хвороби Альцгеймера для людей з помірною формою хвороби Альцгеймера, які не переносять інгібітори АХЕ або мають протипоказання до їх застосування, або з важкою формою хвороби Альцгеймера.
При використанні шкал оцінки для визначення ступеня тяжкості хвороби Альцгеймера фахівці в галузі охорони здоров’я повинні брати до уваги фізичну недієздатність, сенсорні порушення, порушення здатності до навчання або проблеми зі спілкуванням, які можуть вплинути на результати тестування, і вносити коригування, які вони вважатимуть необхідними. Медичні працівники повинні також пам’ятати про необхідність забезпечення рівності доступу до лікування для пацієнтів різних етнічних груп, особливо пацієнтів з різним культурним багажем.
При оцінці ступеня тяжкості хвороби Альцгеймера і потреб у лікуванні фахівцям в галузі охорони здоров’я не слід покладатися виключно на оцінку когнітивної функції в ситуаціях, в яких це є недоречним. Наприклад,
— якщо оцінка когнітивної функції не є або не є сама по собі клінічно підходящим інструментом для оцінки тяжкості деменції конкретного пацієнта через порушення здатності до навчання або інші порушення (наприклад, сенсорні порушення), мовні або інші труднощі у спілкуванні або рівень освіти, або
— якщо застосування інструменту мовою, якою пацієнт володіє досить вільно для того, щоб використовувати його для оцінки тяжкості деменції, не є можливим, або
— якщо існують інші подібні причини того, що використання результату оцінки когнітивної функції або окремо результату не підходить для оцінки тяжкості деменції.
В) Фармакологічні інтервенції для поліпшення когнітивних симптомів деменції неальцгеймерного типу і помірного когнітивного порушення. Інгібітори АХЕ і мемантин не слід призначати в рутинній практиці для лікування когнітивного зниження у людей із судинною деменцією, за винятком використання в рамках клінічних досліджень, організованих належним чином. Інгібітори АХЕ не слід призначати в рутинній практиці для людей з ПКП.
Г) Інші препарати для лікування деменції.
Церебролізин може застосовуватися при непереносимості або передбачуваній неефективності лікування у випадках легкої і помірно важкої деменції після спроб лікування пацієнта інгібіторами АХЕ або у випадках помірної тяжкості деменції після лікування мемантином.
Гінкго білоба може застосовуватися при непереносимості або передбачуваній ефективності лікування у випадках легкої і помірно важкої деменції після спроб лікування пацієнта інгібіторами АХЕ або у випадках помірної тяжкості після мемантину.
Лікування супутніх захворювань та корекція інших факторів ризику здійснюється згідно з відповідними медико-технологічними документами.
5) Втручання для поліпшення некогнітивних симптомів і проблемної поведінки у людей з деменцією.
Некогнітивні симптоми включають галюцинації, маячні ідеї, депресивні розлади, неспокій, значне збудження і супутню агресивну поведінку. «Проблемна поведінка» охоплює широкий спектр труднощів, з якими часто стикаються пацієнти з деменцією і які можуть вплинути на тих, хто здійснює догляд за ними. Вона може включати агресію, збудження, безцільне ходіння, сексуальне розгальмовування, апатію та агресивну мовну діяльність, наприклад крик.
А) Нефармакологічні інтервенції для ведення некогнітивних симптомів і проблемної поведінки.
Пацієнтам з деменцією, у яких розвиваються некогнітивні симптоми, що викликають у них значний стрес, або у яких розвивається проблемна поведінка, необхідно на ранньому етапі запропонувати оцінку імовірнісних факторів, які можуть призвести до такої поведінки, загострити її або послабити. Оцінка повин-на бути комплексною і розглядати: фізичний стан; депресію; можливий біль чи такий, що не виявився, або дискомфорт; побічні ефекти препаратів; особисту інформацію, включаючи релігійні переконання та культурну ідентичність; фізіологічні чинники; фізичні фактори навколишнього середовища; поведінковий і функціональний аналіз, виконаний спеціалістами, які мають особливі навички, у співпраці з особами, які здійснюють догляд, і працівниками соціальної служби.
Некогнітивні прояви деменції включають широке коло психопатологічних порушень різного рівня важкості, до якого належать: депресія, тривога, галюцинації, маячні ідеї, делірій, збудження, агресивна поведінка.
Усі некогнітивні розлади при деменції можуть формуватися та перебігати у якості структурних компонентів деменції та бути самостійною (коморбідною до деменції) патологією.
Необхідно розробити, задокументувати і регулярно переглядати індивідуалізовані плани з надання допомоги особам, які здійснюють догляд, і іншому персоналу, як поводитися належним чином в ситуаціях прояву проблемної поведінки. Частоту переглядів плану слід узгодити з особами, які здійснюють догляд, і зацікавленим персоналом і внести до офіційних документів.
Для людей з усіма типами та ступенями тяжкості деменції із супутніми некогнітивними симптомами слід розглянути питання щодо надання доступу до інтервенцій, підібраних згідно з перевагами, навичками і можливостями пацієнта. Оскільки люди можуть реагувати на один варіант лікування краще, ніж на інший, необхідно контролювати відповідь на кожен варіант і відповідним чином адаптувати план з надання допомоги. Підходи, які можуть розглядатися, залежно від наявності, включають в себе: психотерапію (когнітивно-біхевіоральну, ремінісцентну, міжособистісну та раціональну) та/або немедикаментозну (ароматерапію; мультисенсорну стимуляцію; терапевтичне застосування музики та/або танців; анімалотерапію; масаж). Дані втручання можуть бути представлені цілим рядом співробітників служби медичної допомоги, соціальної допомоги та волонтерів в умовах відповідної підготовки і нагляду.
При неефективності нефармакологічних втручань використовують фармакотерапію.
Б) Фармакологічні інтервенції для поліпшення некогнітивних симптомів і проблемної поведінки.
Пацієнтам з деменцією, у яких розвиваються некогнітивні симптоми або проблемна поведінка, слід пропонувати фармакологічну інтервенцію тільки у випадку важкого стресу або безпосереднього ризику шкоди для пацієнта або інших людей. Слід якомога швидше застосувати оцінку і підготувати план з надання допомоги, що включає ведення поведінкової проблеми. У випадку, якщо стрес та/або збудження протікають в менш важкій формі, слід застосувати інтервенції, описані в рекомендаціях, до розгляду можливості застосування фармакологічної інтервенції.
Пацієнтам з хворобою Альцгеймера, судинною деменцією або деменцією змішаного типу з легкими і помірними некогнітивними симптомами не слід призначати антипсихотичні препарати через можливе підвищення ризику розвитку небажаних цереброваскулярних явищ і смерті, в окремих важких випадках розглянути рисперидон, оланзапін, арипіпразол. За показаннями застосовують антидепресанти (міртазапін, тразодон, венлафаксин та селективні інгібітори зворотного захоплення серотоніну).
Пацієнтам з деменцією з тільцями Леві з легкими і помірними некогнітивними симптомами не слід призначати антипсихотичні препарати, оскільки вони знаходяться в групі ризику розвитку важких небажаних реакцій.
Пацієнтам з хворобою Альцгеймера, судинною деменцією або деменцією змішаного типу з важкими некогнітивними симптомами (психозом та/або неспокійною поведінкою, що викликають значний стрес) може бути запропоновано лікування із застосуванням антипсихотичного препарату, але тільки після дотримання наступних умов. Необхідно повною мірою обговорити з пацієнтом з деменцією та/або особами, які здійснюють догляд, можливі переваги і ризики лікування. Особливу увагу слід приділити оцінці цереброваскулярних факторів ризику та обговорити можливе збільшення ризику інсульту/транзиторної ішемічної атаки і можливих небажаних ефектів на когнітивну функцію. Слід регулярно оцінювати і документувати зміни когнітивної функції. За необхідності, можна розглянути застосування альтернативного препарату. Слід виявляти, вимірювати і реєструвати некогнітивні симптоми. Необхідно регулярно оцінювати і реєструвати зміни некогнітивних симптомів. Необхідно враховувати вплив супутніх захворювань, таких як депресія. Слід робити вибір антипсихотичного препарату після індивідуального аналізу співвідношення «ризик — користь». Спочатку слід використовувати низьку дозу з подальшим збільшенням. Слід обмежувати лікування в часі і регулярно оцінювати його ефекти (кожні 3 місяці або відповідно до клінічної необхідності).
У пацієнтів з деменцією з тільцями Леві фахівці в галузі охорони здоров’я повинні уважно стежити за появою тяжких небажаних реакцій, особливо реакцій нейролептичної чутливості (що виявляються у вигляді розвитку або погіршення тяжких екстрапірамідних симптомів після лікування в діапазоні прийнятних доз або погіршення фізичного стану в гострій і важкій формі після призначення антипсихотичних препаратів, для появи яких немає ніякої іншої очевидної причини).
Пацієнтам з легкою і помірною формою хвороби Альцгеймера з некогнітивними симптомами та/або проблемною поведінкою, що спричиняють людині значний стрес або потенційну шкоду, може бути запропоноване застосування інгібітору АХЕ в окремих ситуаціях, а саме: якщо нефармакологічний підхід є неприйнятним або неефективним і якщо застосування антипсихотичних препаратів є неприйнятним або неефективним.
Пацієнтам з помірною формою хвороби Альцгеймера з некогнітивними симптомами та/або проблемною поведінкою, які не переносять інгібітори АХЕ або мають протипоказання до їх застосування, а також пацієнтам з важкою формою хвороби Альцгеймера може бути запропоноване застосування мемантину в окремих ситуаціях, а саме: якщо нефармакологічний підхід є неприйнятним або неефективним і якщо застосування антипсихотичних препаратів є неприйнятним або неефективним.
Пацієнтам з деменцією з тільцями Леві з некогнітивними симптомами, що спричиняють людині значний стрес або викликають проблемну поведінку, може бути запропоноване застосування інгібітору АХЕ.
Мемантин є ефективним для лікування поведінкових порушень, зокрема агресії/ажитації.
За наявності симптомів тривоги та ажитації слід також розглянути бензодіазепіни (оксазепам), приділяючи увагу побічним ефектам (м’язова слабкість, двоїння в очах, схильність до падінь, сонливість, парадоксальні реакції із затьмаренням свідомості) і враховуючи співвідношення «ризик — користь», можливість погіршення пізнавальних здібностей у пацієнтів з деменцією, розгальмування. Бензодіазепіни з високим ризиком накопичення препарату (діазепам і флунітразепам) не слід призначати особам похилого віку з деменцією. Золпідем є ефективним снодійним препаратом, оскільки володіє коротким періодом дії.
Протиепілептичні препарати (вальпроєва кислота, карбамазепін, габапентин) також в окремих випадках з великою обережністю можуть бути використані в ажитованих пацієнтів з деменцією, але вони не є препаратами вибору.
В) Проблемна поведінка, що вимагає термінового лікування та управління ризиками. Контроль проблемної поведінки стає пріоритетом, якщо насильство, агресія і надмірне збудження загрожують безпеці людини з деменцією або іншим людям.
Медичні працівники, які здійснюють догляд за людьми з деменцією, повинні виявляти, контролювати і впливати на фактори зовнішнього середовища, фактори фізичного здоров’я і фізіологічні чинники, які можуть збільшити ризик розвитку проблемної поведінки, особливо насильства та агресії, і ризик заподіяння шкоди собі або іншим. Дані фактори включають: перенаселеність; відсутність конфіденційності; недостатню активність; неналежне ставлення персоналу; недостатнє спілкування між людиною з деменцією і персоналом; конфлікти між персоналом і особами, які здійснюють догляд; слабке клінічне керування. Медичні працівники повинні пройти підготовку, щоб бути готовими до розвитку проблемної поведінки і відповідним чином впливати на прояви насильства, агресії і надмірного збудження, включаючи техніки деескалації, а також методи фізичного обмеження.
Фахівці в галузі охорони здоров’я, які використовують препарати, що впливають на прояви насильства, агресії і надмірного збудження у пацієнтів з деменцією, повинні:
— пройти навчання з метою правильного застосування лікарських засобів для контролю поведінки, особливо бензодіазепінів та антипсихотичних препаратів;
— оцінювати ризики, пов’язані з фармакологічним контролем насильства, агресії і надмірного збудження, особливо у пацієнтів зі зневодненням або фізичним захворюванням;
— враховувати кардіореспіраторні ефекти прийому бензодіазепінів і антипсихотичних препаратів в гострих ситуаціях і необхідність титрування дози для досягнення ефекту;
— спостерігати за пацієнтами, які отримують дані препарати в положенні лежачи, для запобігання аспірації блювотних мас, для моніторингу вимірювати частоту пульсу, кров’яного тиску й дихання;
— пройти навчання щодо застосування реанімаційного обладнання; проходити щорічну перепідготовку за методами реанімації; підтримувати вільну прохідність дихальних шляхів.
Г) Фармакологічний контроль насильства, агресії і надмірного збудження.
Для пацієнтів з деменцією, які знаходяться в групі значного ризику нанесення шкоди собі або іншим людям через насильство, агресії і надмірне збудження, необхідні заходи слід проводити в безпечному середовищі з низьким рівнем стимуляції, відокремлено від інших споживачів послуг.
Фармакологічне лікування для контролю насильства, агресії і надмірного збудження слід використовувати для заспокоєння пацієнта з деменцією і зменшення ризику насильства і шкоди, а не для лікування основного психіатричного захворювання. Фахівці в галузі охорони здоров’я повинні прагнути до оптимальної реакції, при якій збудження або агресія знижується без седації. Слід вести насильницьку поведінку без призначення високих доз або комбінації препаратів, особливо у випадку похилого віку або ослабленого стану. Необхідно застосовувати мінімальну ефективну дозу.
Слід з обережністю використовувати препарати для контролю поведінки, особливо якщо до пацієнта з деменцією було застосоване фізичне обмеження, через такі ризики, як: втрата свідомості замість седації; надмірна седація з втратою концентрації уваги; розрив відносин між людиною з деменцією, особами, які здійснюють за ним догляд, і групою медичної допомоги; питання, пов’язані з віком і фізичним і психічним здоров’ям.
Пацієнтам з деменцією, які отримали ненавмисний седативний ефект, та особам, які здійснюють за ними догляд, необхідно запропонувати можливість обговорювати свої переживання та отримувати чітке обґрунтування рішення використовувати строкову седацію. Це слід внести до офіційних документів.
Спосіб застосування препарату: за необхідності фармакологічного контролю насильства, агресії і надмірного збудження слід віддавати перевагу пероральним препаратам перед парентеральними. За необхідності застосування саме парентерального лікування для контролю насильства, агресії і надмірного збудження слід вибирати внутрішньом’язовий шлях введення, оскільки він більш безпечний, ніж внутрішньовенний. Внутрішньовенне введення слід використовувати тільки у виняткових випадках. Після парентерального лікування для контролю насильства, агресії і надмірного збудження необхідно стежити за основними показниками життєдіяльності. Якщо пацієнт спить, необхідне застосування більш інтенсивного моніторингу. Артеріальний тиск, пульс, температуру і частоту дихання необхідно реєструвати відповідно до застережень, наведених в інструкції для медичного застосування препарату.
Внутрішньом’язові засоби для контролю поведінки. Якщо для контролю поведінки потрібне застосування внутрішньом’язово препаратів, слід використовувати галоперидол. По можливості, слід використовувати один засіб замість комбінації препаратів. Застосування внутрішньом’язово діазепаму та внутрішньом’язово хлорпромазину не рекомендується для корекції проблемної поведінки у пацієнтів з деменцією.
При використанні галоперидолу внутрішньом’язово (або будь-якого іншого стандартного антипсихотика внутрішньом’язово) для контролю поведінки необхідно оцінювати наявність дистонії та інших екстрапірамідних побічних ефектів. Якщо побічні ефекти викликають стресовий стан, особливо в разі гострих дистонічних реакцій, слід розглянути можливість застосування антихолінергічних агентів. При використанні антихолінергічних агентів фахівці в галузі охорони здоров’я повинні стежити за погіршенням когнітивної функції.
6) Втручання для поліпшення супутніх емоційних розладів у людей з деменцією.
А) Психологічні інтервенції для поліпшення стану пацієнтів з деменцією з депресією та/або занепокоєнням.
Надання допомоги пацієнтам з деменцією повинно включати оцінку та моніторинг депресії та/або занепокоєння. Для пацієнтів з деменцією, у яких розвинулися депресія та/або занепокоєння, в якості складової лікування слід розглянути можливість застосування когнітивної поведінкової терапії, в т.ч. активну участь особи, яка здійснює догляд, а також повинна бути доступна індивідуально підібрана допомога, наприклад ремінісцентна терапія, мультисенсорна стимуляція, анімалотерапія і фізичні вправи.
Б) Фармакологічні інтервенції для поліпшення стану пацієнтів з депресією при деменції.
Пацієнтам з деменцією, які також мають серйозний депресивний розлад, повинно бути запропоноване лікування антидепресантами. Лікування має бути ініційоване співробітниками, які пройшли спеціальну підготовку, які повинні слідувати відповідним медико-технологічним документам за темою «Депресія», після ретельної оцінки співвідношення «ризик — користь». Слід уникати застосування антидепресантів з антихолінергічним ефектом, оскільки вони можуть негативно вплинути на когнітивну функцію. На початку лікування слід пояснити необхідність комплаєнтності, вказати час до початку дії та описати ризик синдрому відміни.
За можливості, допомога при деменції повинна бути надана амбулаторно, проте за певних обставин можна розглянути можливість психіатричної госпіталізації, в тому числі якщо:
— пацієнт з деменцією демонструє серйозні прояви і потребує переміщення до спеціалізованої установи заради його власного здоров’я та безпечності та/або безпеки інших людей (в деяких випадках це може стосуватися людей, на яких поширюється дія Закону України «Про психіатричну допомогу»).
4.6. Паліативна допомога, полегшення болю і догляд в кінці життя для пацієнтів з деменцією
А) Паліативна допомога і питання кінця життя. Допомога у разі деменції повинна включати паліативну допомогу з моменту постановки діагнозу до смерті. Вона повинна прагнути підтримувати якість життя пацієнтів з деменцією і дозволити їм померти з гідністю в місці за їх вибором, а також підтримувати осіб, які здійснюють догляд, під час їх втрати, які можуть і очікувати смерті, і навіть піти за померлою людиною.
Медичні працівники, які працюють з пацієнтами з деменцією та особами, які здійснюють догляд за ними, повинні дотримуватися підходу паліативної допомоги. Вони повинні враховувати фізичні, психологічні, соціальні та духовні потреби, щоб максимально підвищити якість життя пацієнта з деменцією та його сім’ї.
Фахівці в галузі паліативної допомоги, інші співробітники медичної допомоги та уповноважені представники повинні гарантувати, що вмираючі пацієнти з деменцією мають такий же вільний доступ до паліативної допомоги, як і люди без деменції. Фахівці первинної медичної допомоги повинні гарантувати оцінку потреб пацієнтів з деменцією в термінальній стадії в паліативній допомозі та передачу отриманої інформації в межах групи, а також співробітникам відповідних служб медичної допомоги.
Медичні працівники повинні заохочувати пацієнтів з деменцією самостійно їсти і пити так довго, як це можливо. Повинні бути доступні оцінка та консультації фахівця, що стосуються ковтання та годування при деменції. Також можуть бути корисні рекомендації щодо харчування. У випадку, якщо дисфагія вважається тимчасовим явищем, слід розглянути можливість нутритивної підтримки, включаючи штучне (зондове) годування, проте штучне годування не слід застосовувати у пацієнтів з важкою формою деменції, у яких дисфагія або небажання їсти є проявом тяжкості захворювання. При прийнятті рішення про збереження або скасування нутритивної підтримки необхідно керуватися етичними і правовими чинниками.
Якщо пацієнт з тяжкою формою деменції страждає від лихоманки, особливо на термінальних стадіях, слід застосувати клінічну оцінку. Може бути достатньо застосування простих анальгетиків, жарознижуючих і механічних засобів охолодження. На термінальних стадіях деменції в якості паліативних заходів слід розглянути застосування антибіотиків, проте це вимагає індивідуальної оцінки.
Встановлений порядок в лікарнях та установах довгострокового перебування, в центрах сестринського догляду або безперервної медичної допомоги повинен відображати той факт, що серцево-легенева реанімація навряд чи буде успішною у випадках зупинки серця у пацієнтів з тяжкою стадією деменції. За відсутності дійсного попереднього рішення про відмову від реанімації, рішення про проведення реанімації повинно враховувати будь-які висловлені побажання або переконання пацієнта з деменцією, разом з позицією осіб, які здійснюють догляд, і членів мультидисциплінарної команди. Таке рішення повинно бути внесене до історії хвороби і планів з надання допомоги.
Б) Полегшення болю. Якщо пацієнт з деменцією демонструє незрозумілі зміни в поведінці та/або ознаки стресу, співробітники медичної допомоги повинні оцінити вираженість болю, використовуючи, за необхідності, наглядові інструменти для оцінки болю. Тим не менш слід розглянути й інші можливі причини. Лікування болю у пацієнтів з важкою формою деменції повинно включати як фармакологічні, так і нефармакологічні заходи. Нефармакологічне лікування необхідно застосовувати з урахуванням анамнезу і побажань людини. У випадках хронічного больового синдрому слід застосовувати уніфікований клінічний протокол медичної допомоги при хронічному больовому синдромі.
В) Підтримка та втручання для осіб, які здійснюють догляд за пацієнтами з деменцією.
Керівники закладів охорони здоров’я повинні враховувати потреби осіб, які здійснюють догляд за пацієнтами з деменцією.
Фахівці, які проводять оцінку осіб, що здійснюють догляд, повинні прагнути до виявлення психологічного стресу і психосоціального впливу на особу, яка здійснює догляд. Це має бути безперервним процесом і включати будь-який період після поступлення пацієнта з деменцією до установи проживання з доглядом.
Плани з надання допомоги особам, які здійснюють догляд за пацієнтами з деменцією, повинні включати ряд індивідуально підібраних інтервенцій. Вони можуть складатися з декількох компонентів, включаючи:
— індивідуальне або групове навчання психологічній самодопомозі;
— групи підтримки, які складаються з осіб, які здійснюють догляд, з урахуванням потреб конкретних людей в залежності від стадії деменції людини, про яку піклуються, та інших характеристик;
— підтримку та надання інформації по телефону і через інтернет;
— навчальні курси з питань деменції, догляду та пільг, а також спілкування й вирішення проблем, що стосуються допомоги пацієнтам з деменцією;
— залучення інших членів сім’ї, а також лікуючого лікаря первинної медичної допомоги до участі у сімейних зустрічах.
Слід приділяти увагу залученню пацієнтів з деменцією до навчання психологічній самодопомозі, участі у зустрічах груп підтримки та інших заходів для осіб, які здійснюють догляд. Медичні працівники повинні забезпечити надання особам, які здійснюють догляд, такої підтримки, як, наприклад, транспорт; особам, які здійснюють догляд за людьми з деменцією, які відчувають психологічний стрес і негативний психологічний вплив, необхідно запропонувати психотерапію, включаючи когнітивну поведінкову терапію з досвідченим фахівцем.
Керівники повинні забезпечити особам, які здійснюють догляд за пацієнтами з деменцією, доступ до перепочинку/короткої перерви. Вони повинні задовольняти потреби як особи, яка здійснює догляд, так і особи з деменцією, і повинні включати, наприклад, денний догляд, цілодобовий догляд, розміщення дорослих і короткострокове та/або нічне переміщення до установи проживання з доглядом. Послуги перепочинку/короткої перерви будь-якого виду повинні характеризуватися змістовною і терапевтичної активністю, підібраною для конкретної людини з деменцією і запропонованою в середовищі, що відповідає його потребам. За можливості дані послуги слід забезпечувати у житлі людини.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (ЛПМД (КМП)) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, які включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій МОЗ України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.com.ua/
Надання медичної допомоги пацієнтам з деменцією при супутніх захворюваннях здійснюється згідно з відповідними медико-технологічними документами.
5.1. Первинна медична допомога
5.1.1. Кадрові ресурси
Лікарі загальної практики — сімейні лікарі, лікарі-терапевти дільничні. В сільській місцевості допомога може надаватись фельдшерами (медичними сестрами загальної практики — сімейної медицини).
5.1.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
Лікарські засоби (порядок розташування не визначає порядок призначення): вальпроєва кислота, габапентин, галоперидол, гінкго білоба, діазепам, золпідем, карбамазепін, мемантин, оксазепам, церебролізин.
5.2. Вторинна (спеціалізована) та третинна (високоспеціалізована) медична допомога
5.2.1. Кадрові ресурси: лікарі-неврологи, лікарі-психіатри.
5.2.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
Лікарські засоби (порядок розташування не визначає порядок призначення): вальпроєва кислота, габапентин, галантамін, галоперидол, гінкго білоба, діазепам, донепезил, золпідем, карбамазепін, мемантин, оксазепам, ривастигмін, флунітразепам, церебролізин.
5.3. Паліативна медична допомога
5.3.1. Кадрові ресурси — лікарі та медичні сестри паліативної медичної допомоги.
5.3.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
Лікарські засоби (порядок розташування не визначає порядок призначення): вальпроєва кислота, габапентин, галантамін, галоперидол, гінкго білоба, діазепам, донепезил, золпідем, карбамазепін, мемантин, оксазепам, ривастигмін, флунітразепам, церебролізин.
VІ. Індикатори якості медичної допомоги
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікуючого лікаря, який надає первинну медичну допомогу, локального протоколу ведення пацієнта із деменцією.
6.1.2. Наявність у лікуючого лікаря-невролога, лікаря-психіатра, який надає вторинну (спеціалізовану) медичну допомогу, локального протоколу ведення пацієнта із деменцією.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікуючого лікаря, який надає первинну медичну допомогу, локального протоколу ведення пацієнта із деменцією.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та паліативної медичної допомоги «Деменція».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2016 рік — 90 %.
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) організація (ЗОЗ), яка має обчислювати індикатор: ЗОЗ; структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій;
б) дані надаються лікуючими лікарями, які надають первинну медичну допомогу, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій;
в) дані надаються поштою, в тому числі електронною поштою;
г) метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника;
ґ) знаменник індикатора складає загальна кількість лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування;
д) чисельник індикатора складає загальна кількість лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта із деменцією (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікуючим лікарем, який надає первинну медичну допомогу;
е) значення індикатора наводиться у відсотках.
6.2.2. А) Наявність у лікуючого лікаря-невролога, лікаря-психіатра, який надає вторинну (спеціалізовану) медичну допомогу, локального протоколу ведення пацієнта із деменцією.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та паліативної медичної допомоги «Деменція».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2016 рік — 90 %.
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) організація (ЗОЗ), яка має обчислювати індикатор: ЗОЗ; структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій;
б) дані надаються лікарями-неврологами, лікарями-психіатрами, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій;
в) дані надаються поштою, в тому числі електронною поштою;
г) метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікарів-неврологів, лікарів-психіатрів, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника;
ґ) знаменник індикатора складає загальна кількість лікарів-неврологів, лікарів-психіатрів, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів-неврологів, лікарів-психіатрів, зареєстрованих на території обслуговування;
д) чисельник індикатора складає загальна кількість лікарів-неврологів, лікарів-психіатрів, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта з деменцією (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарями-неврологами, лікарями-психіатрами;
е) значення індикатора наводиться у відсотках.
Директор Медичного департаменту
В. Кравченко
VІІ. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах «Деменція», 2016.
2. Наказ МОЗ України від 14.03.2016 № 183 «Про затвердження восьмого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
3. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
4. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
5. Наказ МОЗ України від 31.10.2011 № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
6. Наказ МОЗ України від 31.10.2011 № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
7. Наказ МОЗ України від 31.10.2011 № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
8. Наказ МОЗ України від 02.03.2011 № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
9. Наказ МОЗ України від 28.10.2002 № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрований в Міністерстві юстиції України 12.11.2002 за № 892/7180.
10. Наказ МОЗ України від 23.02.2000 № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
VIII. Додатки
Додаток
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та паліативної медичної допомоги «Деменція»
Інформація для пацієнтів та осіб, які доглядають за пацієнтами з деменцією
Що таке деменція?
Деменцією, або старечим недоумством, називають порушення, які виникають внаслідок ряду захворювань, пов’язаних зі зростанням загибелі клітин мозку, і супроводжуються значним зниженням інтелектуальних функцій, таких як пам’ять, увага, мислення, мова, здатність писати, читати і рахувати, а також зміною емоційних функцій і поведінки в цілому. Крім того, при деменції втрачаються навички, які необхідні для виконання завдань у повсякденному житті.
Які причини деменції?
Деменція як синдром (визначена сукупність симптомів) пов’язана з процесом старіння мозку, тому частіше проявляється в осіб старше 50 років. Жінки хворіють частіше, ніж чоловіки. Основними причинами виникнення старечого недоумства є такі захворювання, як хвороба Альцгеймера, судинна деменція та їх поєднання.
Хвороба Альцгеймера
Хвороба Альцгеймера є найчастішою причиною виникнення деменції (50–60 % всіх випадків захворювання). При хворобі Альцгеймера відбувається значна загибель клітин мозку і нервових шляхів, що призводить до порушення передачі нервових імпульсів. Найбільше ці порушення відзначаються в зонах мозку, відповідальних за функціонування системи пам’яті. Патологічні процеси, що відбуваються в мозку пацієнтів з хворобою Альцгеймера, супроводжуються дезінтеграцією всіх внутрішніх процесів та призводять до порушення цілісності поведінки і виникнення низки психопатологічних симптомів.
Судинна деменція
Функціонування мозку багато в чому залежить від стану судин. У випадку, коли доставка кисню до мозку зменшується, його клітини зазвичай гинуть, що може зумовити виникнення симптомів судинної деменції. Дані симптоми зазвичай виявляються раптово після інсульту або поступово в результаті декількох малих інсультів. Початкові стадії судинної деменції, на відміну від хвороби Альцгеймера, можуть проявлятися в першу чергу порушенням уваги, імпульсивною поведінкою, а також порушенням повсякденної діяльності, пов’язаної з необхідністю здійснення послідовного ланцюжка дій і операцій. В результаті вище зазначеного порушується нормальна цілеспрямована діяльність. В міру прогресування судинної деменції та збільшення пошкодження мозку до вище приведених симптомів приєднуються порушення, які спостерігаються при хворобі Альцгеймера. Прояви судинної деменції, що виникають після судинної катастрофи, можуть посилюватися наявністю рухових порушень у хворих, що також може потребувати особливої уваги з боку осіб, які здійснюють догляд.
Змішана деменція
Даний стан є наслідком наявності у хворого одночасно двох патологічних станів — судинного та нейродегенеративного. Найчастіше у пацієнтів хвороба Альцгеймера починається до розвитку судинної катастрофи, але остання, як правило, проявляє її та значно погіршує стан пізнавальної та емоційної сфери хворого. Клінічні симптоми змішаної деменції являють собою різні сполучення ознак хвороби Альцгеймера та власне судинного слабоумства.
Основні симптоми деменції
Деменція за своєю суттю є прогресуючим патологічним процесом. Це означає, що структури і біохімія мозку з плином часу порушуються все більше і більше. Внаслідок цього здатність хворого до запам’ятовування, розуміння, спілкування і мислення поступово погіршуються. Швидкість прогресування деменції залежить, насамперед, від індивідуальних особливостей хворого. Кожна людина унікальна і перебіг захворювання має певні відмінності у різних людей. Індивідуальні прояви деменції залежать від таких факторів, як: фізичний стан, емоційна стійкість, наявність підтримки хворого з боку близьких і ряду інших чинників.
Особи, які здійснюють догляд, повинні пам’ятати про те, що на всіх стадіях хвороби можливі короткочасні періоди просвітління, кількість яких стає все менше при прогресуванні процесу.
Деменція за ступенем тяжкості ділиться на три стадії: початкову (ранню), помірну і важку. Важливість такого розподілу пов’язана в першу чергу з об’ємом необхідної допомоги хворому в його повсякденному житті, а також часу і ресурсів, що витрачають на це особи, які доглядають за хворими.
Слід зазначити, що догляд за пацієнтами з деменцією має свою специфіку. З причини пошкодження інтелектуальних здібностей (пам’ять, увага, мислення, навички, необхідні у повсякденному житті, порушення мови) з пацієнтом буває важко спілкуватися. В результаті хвороби може з’являтися ряд патологічних форм поведінки (маячні ідеї, галюцинації, сильно виражене рухове збудження, недоречна сексуальна поведінка), які дуже важко сприймаються особами, які надають догляд за хворим.
На більш пізніх стадіях деменції, коли губляться навички мови, прийняття їжі і рухів, пацієнт повністю залежить від осіб, які доглядають за ним.
Симптоми, які пов’язані з порушеннями пам’яті і уваги, багато в чому пов’язані зі стадією розвитку деменції. У той же час нейропсихіатричні (психопатологічні) симптоми можуть з’являтися на різних стадіях і в меншій мірі залежать від стадії хвороби.
Спільне проживання і догляд за людиною, яка страждає на деменцію
Доглядати і спільно проживати з хворими на деменцію непросте завдання. Тим не менше, існують прийоми, що дозволяють ефективно справлятися з ситуацією. Нижче наводяться деякі рекомендації, які добре показали себе при догляді за хворими:
— Встановіть режим, але при цьому намагайтеся зберігати звичні заняття хворого.
Завдяки режиму скорочується час на необхідність прийняття рішень, заплутане повсякденне життя хворого стає більш організованим і впорядкованим. Для хворого на деменцію режим може стати джерелом упевненості і захищеності. При встановленні певного режиму важливо якомога більше зберігати звичний для хворого спосіб життя. Намагайтеся, наскільки дозволятиме зміна стану хворого, ставитися до нього так само, як і до хвороби.
— Підтримуйте незалежність хворого.
Хворому необхідно якомога довше залишатися незалежним. Це дозволяє йому зберігати почуття самовпевненості і полегшує вашу роботу.
— Допомагайте хворому зберігати почуття власної гідності.
Не забувайте, що ви допомагаєте людині — особистості, не позбавленої почуттів. Слова, вчинки доглядальників та оточуючих можуть стурбувати і образити хворого. Утримуйтесь від обговорення стану хворого в його присутності.
— Утримуйтеся від конфронтації і конфліктів.
Будь-який конфлікт викликає непотрібний стрес як у хворого, так і у доглядальників. Не привертайте увагу хворого до його невдач і намагайтеся зберігати спокій. Проявляючи свій гнів або засмучення, ви лише зможете погіршити ситуацію. Пам’ятайте — винна хвороба, а не людина.
— Спрощуйте завдання.
Не ускладнюйте життя хворому. Не давайте йому занадто великий вибір. Наприклад, на ранній стадії захворювання людина може самостійно одягатися, але при прогресуванні хвороби вам необхідно буде направляти його дії, а при прогресуванні процесу одягати хворого самостійно.
— Зберігайте почуття гумору.
Намагайтеся сміятися разом з хворим, але не над ним. Гумор є хорошим засобом від стресу!
— Подбайте про безпеку в будинку.
Втрата координації рухів і пам’яті підвищують імовірність отримання травм, тому зробіть ваш будинок якомога безпечнішим для хворого.
— Заохочуйте підтримання гарної фізичної форми і здоров’я.
У багатьох випадках це допомагає на деякий час зберегти існуючі фізичні та розумові можливості. Вправи повинні підбиратися з урахуванням стану хворого. За порадою необхідно звернутися до лікаря.
— Спробуйте створити умови для максимального прояву наявних у хворого здібностей.
Ретельно продумані вами заняття можуть підвищити почуття власної гідності і самоповаги хворого, надати його життю мету і значення. Якщо людина до хвороби вела домашнє господарство, була садівником, лікарем або бізнесменом, то його буде радувати посильна участь у процесах, пов’язаних з її колишньою професією. Не забувайте про те, що оскільки деменція є прогресуючим захворюванням, смаки і здібності хворого з часом можуть змінюватися. Тому при плануванні занять особі, яка здійснює догляд, потрібно спостерігати за пацієнтом і проявляти готовність змінювати природу занять хворого.
— Підтримуйте спілкування з хворим.
У міру прогресування хвороби, спілкуватися з хворим стає все важче. У цьому випадку рекомендується:
– перевірити, чи не порушені зір і слух (може трапитись, що хворому потрібні нові окуляри або що погано працює його слуховий апарат);
– говорити чітко, повільно, обличчям до обличчя, при цьому тримати голову на рівні очей хворого;
– проявляти любов і душевну теплоту, якщо це не обмежує хворого;
– звертати увагу на фізичні засоби вираження хворого (міміка, жести), тому що люди з розладами мови використовують інші, невербальні способи;
– намагатися уявляти собі, що говорять хворому ваші міміка і жести;
– намагатися встановити, які поєднання слів — нагадувань або слів-підказок, вказівок і жестів — необхідні для підтримки ефективного спілкування з хворим;
– перед тим, як заговорити, перевіряти, чи слухає вас хворий.
— Використовуйте наочні посібники для підтримки пам’яті хворого.
На ранніх стадіях наочні посібники можуть допомогти хворому згадати певні речі та уникнути плутанини.
Наведено кілька ефективних прикладів:
— розмістити на видному місці великі зображення родичів із зазначенням імен для того, щоб хворий міг постійно нагадувати собі, хто є хто;
— помістіть на дверях кімнат позначення, назви, зробіть яскравими, щоб вони краще виділялися.
На більш пізніх стадіях деменції наочні посібники менш ефективні.
Контроль патологічної поведінки
— Пам’ятайте, що не зможете змінити хворої людини.
— Намагайтеся прийняти і зрозуміти поведінку хворого.
— Пам’ятайте, що ми можемо змінювати нашу поведінку або фізичне оточення. Змінюючи свою поведінку, ми можемо вплинути на поведінку пацієнта.
— Оцініть поведінку пацієнта спочатку у лікаря.
— Пам’ятайте, що часто поведінка хворого все ж може переслідувати певну мету.
— Поведінка може запускатися певними факторами.
— Пам’ятайте, що те, що працює сьогодні, може бути неефективним завтра.
— Приймайте допомогу від інших.
Далі будуть наведені найбільш часті варіанти патологічних форм поведінки і симптомів, які можуть спостерігатися у хворих на деменцію, а також поради для полегшення догляду за хворими.
Бродяжництво
Люди з деменцією можуть бродяжити з різних причин, наприклад від нудьги, побічних ефектів лікування або шукати щось або когось. Вони також можуть проявляти таку форму поведінки для вирішення своїх фізіологічних потреб, наприклад втамувати спрагу, голод, потребу відвідати туалет. Виявивши, що саме провокує таку поведінку, надалі можна буде врахувати і використати для управління ситуацією, уникнення такої поведінки.
Також для контролю такого виду поведінки, як бродяжництво, можна використовувати ряд наступних підходів.
— Знайдіть час для регулярних фізичних справ, щоб мінімізувати неспокій.
— Розгляньте можливість установки нових замків, що вимагають ключ для відкривання дверей.
— Спробуйте такий бар’єр, як фіранка або ширма, за допомогою якої можна прикрити двері від очей хворого.
Напис з табличкою «Зупинись!» або «Не входити!» також можуть допомогти.
— Розгляньте можливість установки системи домашньої безпеки або системи, призначеної для того, щоб здійснювати відеомоніторинг за людиною з деменцією.
Зараз доступні цифрові пристрої, які можна носити як годинник, які використовують систему глобального позиціонування (GPS) або інші технології, щоб відстежувати місцезнаходження людини або знайти її, якщо вона загубилася.
— Приберіть предмети першої необхідності, такі як верхній одяг, сумка або окуляри. Деякі люди не будуть виходити без деяких таких речей.
— Вдягніть хворому ідентифікаційний браслет або нашийте ідентифікуючі мітки на одяг.
— Попередьте сусідів про поведінку вашого родича і переконайтеся, що вони мають ваш номер телефону.
Нетримання
Порушення контролю сечового міхура або кишечника часто відбувається при прогресуванні недоумства.
Іноді неприємності трапляються через те, що хворий не може згадати, де знаходиться туалет, або не може дістатися до нього вчасно.
Встановіть режим відвідування туалету.
Спробуйте нагадувати людині або допомагати їй заходити в туалет кожні 2 години.
Слідкуйте за кількістю і видом спожитої рідини (деякі напої можуть надавати сечогінну дію).
Обмежте споживання рідини ввечері перед сном.
Використовуйте знаки (з ілюстраціями), щоб вказати, які двері ведуть в туалет.
За необхідності, можна проконсультуватися з лікарем-урологом чи лікарем-гінекологом для отримання спеціального лікування.
Використовуйте простий в знятті одяг з еластичними поясами та одяг, за яким легко доглядати.
Ажитація
Ажитація відноситься до спектра симптомів, які спостерігаються при деменції. До неї відноситься, в тому числі, дратівливість, безсоння і словесна або фізична агресія.
Часто ця форма поведінки може посилюватися в міру прогресування деменції (від легкої до важкої). Ажитація може бути викликана безліччю причин, в тому числі страхом і втомою.
Потрібно зменшити споживання кофеїну і цукру.
Необхідно зменшити шум, безлад або кількість осіб, які знаходяться в приміщенні.
Підтримуйте певний режим.
Знайомі предмети і фотографії викликають у хворих почуття безпеки і можуть викликати приємні спогади.
Спробуйте ніжний дотик, заспокійливу музику, читання або прогулянки, щоб придушити хвилювання.
Говоріть спокійним голосом.
Не намагайтеся стримувати людину в період ажитації.
Тримайте небезпечні об’єкти поза досяжністю хворого.
Спробуйте відволікти людину смачною їжею або іншою діяльністю.
Повторення фраз, питань та дій
Люди з деменцією часто повторюють слова, пропозиції, питання чи діяльність знову і знову. Такий тип поведінки, як правило, нешкідливий для людини з деменцією, але може сильно дратувати осіб, які доглядають.
Спробуйте відвернути увагу хворого їжею або діяльністю.
Уникайте нагадувань йому про те, що він ставить одне і те ж питання. Спробуйте, ігноруючи поведінку або питання, відволікти людину, залучити її в іншу діяльність.
Ви можете спробувати поставити таблички на кухонному столі, такі як «Вечеря о 19:00» або «Я приходжу додому о 18:00», щоб уникнути занепокоєння та невпевненості очікуваних подій.
Параноя
Побачивши кохану людину, хворі можуть раптом ставати підозрілими, ревнувати чи звинувачувати близьких у чому-небудь.
Якщо хворий підозрює, що, наприклад, у нього пропадають гроші, дозвольте йому зберігати невеликі суми в кишені або гаманці.
Допомагайте їм у пошуках необхідних речей, а потім відволікайте їх на іншу діяльність.
Постарайтеся дізнатися, де хворий влаштовує свої «схованки» для зберігання об’єктів, які часто вважаються «загубленими».
Уникайте суперечок.
Знайдіть час, щоб пояснити іншим членам сім’ї та доглядальникам, що підозрілість, звинувачення є частиною симптомів хвороби.
Спробуйте використовувати невербальні комунікації з хворим, такі як, наприклад, ніжні дотики або обійми.
Проблеми нічної поведінки
Неспокій, хвилювання, дезорієнтація та інша тривожна поведінка у людей з деменцією часто виникають у хворих в кінці дня, а іноді тривають і протягом всієї ночі. Такі форми поведінки зазвичай називають синдромом сонця, що заходить. Вважають, що вони можуть бути обумовлені цілим рядом факторів, таких як виснаження від подій, що відбувалися вдень, а також змін у біологічних годинниках людини. Всі ці фактори призводять до того, що хворий плутає день і ніч.
Збільшення денних заходів, зокрема фізичних вправ, може до деякої міри поліпшити ситуацію.
Слідкуйте за їжею, прийнятою на ніч, уникайте продуктів, що містять цукор і кофеїн.
Бажано перед сном прогулятися на свіжому повітрі, грати в прості ігри або послухати заспокійливу музику разом.
Включення світла задовго до заходу сонця і закриття штор в сутінках мінімізують тіні, може допомогти зменшити плутанину при сприйнятті хворим реальності.
Необхідно мати нічне джерело світла в кімнаті, де спить людина, в передпокої і ванні/туалеті.
Переконайтеся, що місце перебування хворого є безпечним.
В крайньому випадку, при сильно виражених порушеннях нічної поведінки можна обговорити з лікарем можливість використання лікарських засобів.
Однак пам’ятайте, що снодійні і транквілізатори можуть вирішити одну проблему і створити іншу. Наприклад, хворий буде спати вночі, але наступного дня його свідомість може бути більш спутаною. Також слід знати, що дані групи препаратів негативним чином впливають на пізнавальну сферу хворого. Тим не менше важливо, щоб доглядачі мали достатній час для сну. Загалом, доглядачам потрібно знайти рішення, яке буде оптимальним як для них, так і для хворого щодо змін нічної поведінки.
Харчування та прийом їжі
Необхідно, щоб пацієнт з деменцією отримував достатню кількість поживних продуктів та випивав достатню кількість рідини.
Пацієнти з помірною або важкою деменцією буквально забувають, що вони повинні їсти й пити. Наслідки поганого харчування досить серйозні: втрата ваги, дратівливість, безсоння, проблеми з контролем сечового міхура або кишечника, проблеми дезорієнтації.
Рекомендується зробити харчування частиною щоденного режиму хворого і планувати прийоми їжі приблизно в один і той же час. Замість триразового харчування можна спробувати п’яти- або шестиразові варіанти.
Самостійний прийом їжі має бути пріоритетним. Надавайте допомогу тільки в разі потреби і дозвольте хворому приймати їжу стільки за часом, скільки він хоче.
Плануйте спільні прийоми їжі. Хворі часто копіюють поведінку оточуючих.
Використовуйте м’які або дрібно нарізані продукти, якщо у хворих є зубні протези або є порушення жування або ковтання.
Якщо жування і ковтання утруднене, спробуйте злегка рухати підборіддя людини, так як це відбувається при звичайному пережовуванні, або злегка погладжуйте горло, щоб допомогти проковтнути їжу.
Якщо у хворого з деменцією спостерігається втрата ваги, пропонуйте йому поживні висококалорійні закуски між основними прийомами їжі. Сніданок з високим вмістом вуглеводів у продуктах є кращим.
З іншого боку, якщо є надлишкова вага, то необхідно, навпаки, прибрати з раціону і поля зору хворого висококалорійні продукти. Замість цього тримайте під рукою свіжі овочі і фрукти та інші здорові низькокалорійні закуски.
Галюцинації
Психопатологічний симптом, який також може спостерігатися у хворих з деменцією, коли вони стверджують, що бачать або чують людей, предмети і речі, яких інші не спостерігають. У таких випадках рекомендуються такі підходи, які зможуть допомогти.
Намагайтеся вести себе спокійно, не намагайтеся сперечатися з хворим, не переконуйте його.
Тримайте кімнату хворого добре освітленою, щоб зменшити тіні, і пропонуйте просте пояснення ситуацій, при яких можуть спостерігатися галюцинації (наприклад, штори колишуться від циркуляції повітря або гучний шум — «це пролітає літак» і таке інше). Іноді може допомогти відволікання уваги хворого. В залежності від тяжкості симптомів лікар може призначати спеціальне лікування, спрямоване на зменшення виразності таких симптомів.
Наведені поради спрямовані на полегшення тягаря догляду за пацієнтом та забезпечення хворому гідної якості життя.