Газета «Новости медицины и фармации» Оториноларингология. Пульмонология. Аллергология (664) 2018 (тематический номер)
Вернуться к номеру
Бронхоэктазы
Авторы: Ходош Э.М., к.м.н., доцент, Крутько В.С., д.м.н., профессор
Харьковская медицинская академия последипломного образования, КНП «Городская клиническая больница
№ 13» Харьковского городского совета, г. Харьков, Украина
Рубрики: Аллергология , Оториноларингология
Разделы: Справочник специалиста
Версия для печати
Впервые сформулировал и дал определение бронхоэктазам (БЭ) Рене Лаэннек (рис. 1). Этот выдающийся исследователь отражал свою эпоху, но как гениальный человек был выше ее на голову, не растворился в ней, не был застиaгнут врасплох и как крупный клиницист, вошедший в историю медицинской мысли благодаря методу аускультации, обогатил и преобразовал клиническую медицину. Через Лаэннека клиническая медицина впервые заговорила объективным диагностическим языком, раскрыла реальные возможности и перспективы развития того или иного заболевания. А для этого требовались величайшая проницательность, широкий исторический кругозор и мужество мысли.
Рене Лаэннеку принадлежит первенство в описании совершенно новых аускультативных понятий и терминов, основанных главным образом на примерах из повседневной речи, знании латыни и греческого языка. В число этих неологизмов вошли: стетоскоп, аускультация, хрипы, голосовое дрожание, звук трескающегося горшка, бронхофония, амфорическое, пуэрильное, саккадированное и ослабленное дыхание, эгофония, капиллярный бронхит, геморрагический инфаркт и др. В последующие три четверти XIX в. к тем аускультативным явлениям, которые изучил и описал Лаэннек, были добавлены только шум трения плевры и деление влажных хрипов на звонкие и незвонкие. Благодаря этому великому ученому и врачу клиническая медицина заговорила истинным диагностическим языком, раскрыла реальные возможности и перспективы, найдя опору в объективных законах патологического процесса.
Как и большинство легочных заболеваний, БЭ стали рассматривать как общий ответ бронхов на разнообразные воздействия. Патоморфологически и клинически их отнесли к хроническим нагноительным заболеваниям легких, вторичным по отношению к инфекционному процессу, что приводит к необратимой дилатации и деструкции бронхов. Код МКБ-10: J47 Бронхоэктазия, Q33.4 Врожденная бронхоэктазия.
В 1950 году Элеонора Мари Рейд классифицировала БЭ по своей природе на цилиндрические, кистозные (мешотчатые) и веретенообразные (варикозные). Согласно ее описанию, цилиндрические БЭ включают в себя диффузный отек слизистой оболочки бронхов, которые расширены и имеют прямые, регулярные контуры и заканчиваются прямо и резко. И хотя такие характеристики клинически не всегда доказуемы, морфологические формы дают представление о патофизиологии и необходимой описательной терминологии. Исследования также показали, что кистозная морфология, скорее всего, связана с колонизацией Pseudomonas и большей продукцией мокроты, чем с другими формами БЭ (рис. 2).
В 1948 году отечественным профессором А.Я. Цигельником издана уникальная монография под названием «Бронхоэктатическая болезнь», в которой автор обобщил клинический опыт бронхоэктазов военного времени и в доантибактериальную эпоху (рис. 3).
С развитием антибактериальной терапии при инфекционной патологии дыхательных путей бронхоэктатическая болезнь существенно изменила свое течение, что послужило основанием для отказа от этого термина и понятия. В настоящее время в клинической практике термин «бронхоэктатическая болезнь» применяется реже. Более того, стали описывать неинфекционную природу развития БЭ, так как значительно сократилась доля идиопатических БЭ. Большую роль в современной клинике стали играть имидж-диагностика органов дыхания, исследования иммунологического статуса. Проводится генотипирование больных с БЭ, а также исследуется микробиота респираторной системы.
Тем не менее мы решили более подробно остановиться на взглядах периода «бронхоэктатической болезни», что, с нашей точки зрения, более ясно раскрывает клинику и суть этой патологии, потому что «в старце можно узнать юношу, несмотря на беспощадную работу времени».
И речь идет не о тождестве, а об исторической аналогии, которая всегда находит свои пределы в различиях методических, клинических, морфологических, генетических и т.д. Но данные сравнения не поверх-ностны и не случайны: они определяются развитием и ответственностью клинической деятельности.
Итак, бронхоэктатическая болезнь — приобретенное (в ряде случаев врожденное) заболевание, характеризующееся хроническим гнойным процессом в необратимо измененных (расширенных, деформированных) и функционально неполноценных бронхах, преимущественно в нижних отделах.
Основной морфологический субстрат патологического процесса — первичные БЭ, обусловливающие возникновение характерного симптомокомплекса. По существу, их нельзя считать первичными, так как обычно они развиваются вследствие перенесенных в детском возрасте инфекционных заболеваний бронхолегочной системы, преимущественно вирусной этиологии, но для их формирования, вероятнее всего, требуется существование врожденного дефекта эндотелия стенки бронха.
Вместе с тем при первичных бронхоэктазах обычно присутствуют признаки, позволяющие выделить самостоятельную нозологическую форму — бронхоэктазы. При ней не отмечают существенного вовлечения в
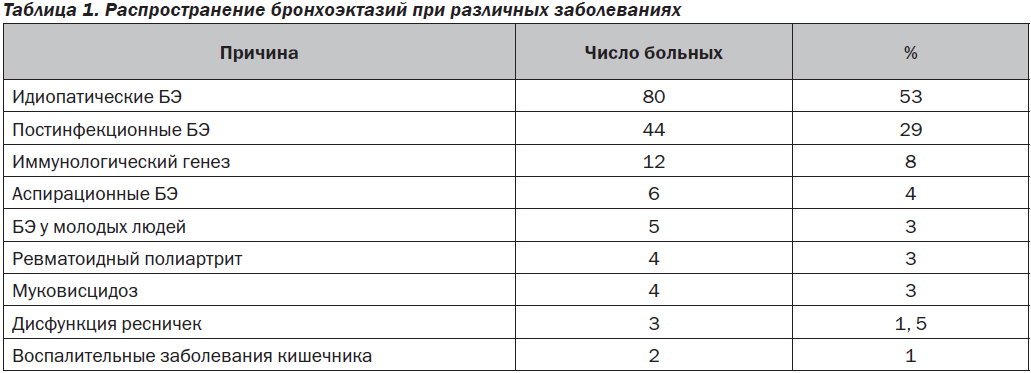
патологический процесс легочной ткани, а обостре-ния заболевания протекают преимущественно по типу обострения гнойного бронхита без инфильтрации паренхимы легких. Вторичные бронхоэктазы возникают в качестве осложнения или симптома другого заболевания, в том числе хронического обструктивного заболевания легких, идиопатического легочного фиброза и др. При вторичных бронхоэктазах обнаруживают выраженные изменения респираторного отдела, соответствующие локализации БЭ, что качественно отличает их от первичных БЭ. Помимо вышеуказанных заболеваний существует еще множество причин, способствующих развитию бронхоэктазов у взрослых. Ниже перечислены причины формирования вторичных бронхоэктазов (Шойхет Я.Н., 2007): постинфекционные (абсцедирующая пневмония, туберкулез, аденовирусная инфекция и другие инфекционные заболевания дыхательных путей); стенозирующие (инородные тела, опухоли, внешняя компрессия дыхательных путей); ингаляционные повреждения (вдыхание токсинов, раздражающих газов, паров и дыма, включая термическое повреждение); аспирационные (гастроэзофагеальный рефлюкс, аспирационная пневмония, лечебные процедуры); генетически детерминированные бронхоэктазы (муковисцидоз, синдром цилиарной дискинезии, синдром Юнга); врожденные аномалии — дисплазии (агенезии, гипоплазии, секвестрации, шунты и др.); дефицит или аномалия α1-антитрипсина; первичные иммунные расстройства (гуморальные дефекты, клеточные или смешанные расстройства, дисфункция нейтрофилов); хронические диффузные заболевания легких известной или неясной этиологии (идиопатический легочный фиброз, саркоидоз и др.); идиопатические воспалительные расстройства (анкилозирующий спондилоартрит, воспалительные заболевания кишечника, рецидивирующий полихондрит); другие причины (аллергический бронхолегочный аспергиллез или микоз, ВИЧ/СПИД, синдром желтых ногтей, радиационные поражения).
По механизмам возникновения вторичные БЭ подразделяют на обструктивные, деструктивные, тракционные, а также ятрогенные (после лучевого лечения и агрессивной антибиотикотерапии). Вторичные БЭ не относят к бронхоэктатической болезни, они служат симптомом других основных заболеваний (табл. 1).
Самостоятельность бронхоэктатической болезни как отдельной нозологической формы оспаривалась и в прошлом. Эта дискуссия имеет практическое значение. Так, установление в прошлом диагноза «хроническая пневмония» у больных с БЭ нередко успокаивало врача, в результате чего не проводилось своевременно бронхологическое обследование для выявления БЭ и упускались оптимальные сроки для проведения операции.
Причины возникновения БЭ до настоящего времени нельзя считать достаточно выясненными. Вероятно, решающую роль играет сочетание воздействия возбудителя и генетической неполноценности бронхиального дерева.
Существенную роль в формировании БЭ играет генетически детерминированная неполноценность бронхиального дерева, вызывающая нарушение механических свойств стенок бронхов при их инфицировании.
Первичное повреждение бронхов, приводящее впоследствии к развитию БЭ, часто возникает в детском возрасте на фоне кори, коклюша или краснухи. Причиной развития БЭ у взрослых могут стать тяжелые легочные инфекции, вызванные такими возбудителями, как Staphylococcus aureus, микобактерии туберкулеза, а также аспирационная пневмония. К другим причинам развития БЭ относят: инфекции, например пневмонии; воспаление, например, при гранулематозе с полиангиитом, ревматоидном артрите, воспалительных заболеваниях кишечника, иммунодефиците, например вариабельной иммунной недостаточности или ВИЧ-инфекции; мукоцилиарные дефекты, такие как кистозный фиброз, синдром Картагенера (Kartagener), первичная цилиарная дискинезия и синдром Янга (Young); аллергический бронхолегочный аспергиллез; дефицит альфа-1-антитрипсина; бронхиальную обструкцию и бронхолегочную секвестрацию; врожденный дефицит хрящей и трахеобронхомегалию (синдром Вильямса —
Кэмпбелла, синдром Мунье — Куна); синдром желтого ногтя; одностороннюю эмфизему легкого.
Существует связь между развитием БЭ и заболеваниями верхних дыхательных путей: возможно, в их патогенезе имеет значение недостаточность одних и тех же защитных механизмов дыхательных путей; не исключено постоянное взаимное инфицирование верхних и нижних дыхательных путей.
Инфекционных возбудителей, вызывающих гнойный процесс в уже измененных бронхах (пневмококк, стафилококк, гемофильная палочка и др.), можно рассматривать в качестве причины обострений, но не развития БЭ.
Возникновение БЭ может быть вызвано слабостью бронхиальной стенки при врожденной трахеобронхомегалии (синдром Мунье — Куна), отсутствии хрящевых колец (синдром Вильямса — Кэмпбелла) и рецидивирующем полихондрите.
Важнейшая роль в патогенезе бронхоэктатической болезни принадлежит нагноению БЭ, а к их развитию приводит возникающий при нарушении проходимости бронхов обтурационный ателектаз. Его возникновению может способствовать снижение активности сурфактанта (врожденное или приобретенное, обусловленное местными воспалительными процессами). У детей причинами нарушения проходимости крупных бронхов (и, таким образом, формирования ателектаза) могут быть: сдавление податливых, а возможно, и врожденно неполноценных бронхов гиперплазированными прикорневыми лимфатическими узлами (их гиперплазию обнаруживают при туберкулезном бронхоадените и др.); длительная обтурация бронхов плотной слизистой пробкой при острых респираторных инфекциях.
Снижение (врожденное или приобретенное) резистентности стенок бронхов к действию бронходилатирующих сил (повышение внутрибронхиального давления при кашле, растяжение бронхов скапливающимся секретом, увеличение отрицательного внутриплеврального давления вследствие уменьшения объема ателектазированной части легкого) способствует стойкому расширению просвета бронхов.
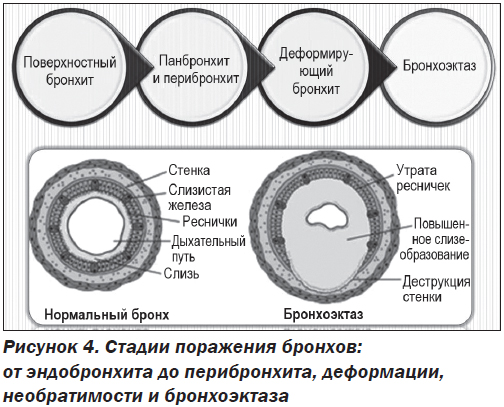
Расширение бронхов и задержка бронхиального секрета приводят к воспалению. При его прогрессировании происходят необратимые изменения в стенках бронхов (перестройка слизистой оболочки с полной или частичной гибелью мерцательного эпителия и нарушением дренирующей функции, дегенерация хрящевых пластинок и гладкой мышечной ткани с их заменой фиброзной тканью, снижением устойчивости и способности к выполнению основных функций) и развиваются БЭ (рис. 4).
БЭ вызывают нарушение механизма откашливания, застой и инфицирование секрета в расширенных бронхах, а также развитие хронически текущего, периодически обостряющегося гнойного процесса, служащего вторым важнейшим фактором патогенеза бронхоэктатической болезни. Сущность бронхоэктатической болезни — нагноение сформировавшихся бронхоэктазов.
Измененный секрет обычно скапливается в ниж-них отделах бронхиального дерева (свободно стекает из верхних отделов под действием силы тяжести). Этим объясняют преимущественно нижнедолевую локализацию патологического процесса.
У больных туберкулезом, чаще при распространенных деструктивных формах (лобит, казеозная пневмония, фиброзно-кавернозный туберкулез), нередко формируются БЭ и в верхних долях, особенно при развитии массивного цирроза. Нередко цирроз легкого с БЭ отмечается у больных, длительно лечивших инфекционный процесс или перенесших плеврит с массивными плевральными наслоениями и сращениями (плеврогенный цирроз).
Для крупных бронхов в зоне БЭ характерно пре-обладание катарального воспаления, а для мелких — гранулирующий гнойный бронхит. В зоне гнойной инфильтрации разрушаются структурные элементы стенки бронха. Обычно БЭ развиваются в нижних долях обоих легких и тяжелее всего поражают дистальные отделы респираторного дерева (мелкие бронхи и бронхиолы).
Если причиной бронхоэктазов послужила опухоль или инородное тело, то патологические изменения ограничены лишь одним сегментом легкого.
Морфологически воздухоносные пути резко расширены, превышая нормальные размеры до 4 раз. На разрезе легкого нередко удается проследить расширенные бронхи и бронхиолы вплоть до самой плевры. Для сравнения: при осмотре нормального легкого бронхиолы теряются в паренхиме за 2–3 см от его края.
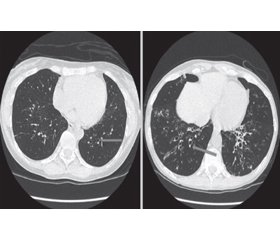
Воспалительный процесс в БЭ приводит к тому, что бронх становится извилистым, заполняется секретом, частичная обструкция просвета бронха сопровождается отеком слизистой. В месте патологически измененного бронха происходит неовас-куляризация, что и становится частой причиной развития кровохарканья. В запущенных стадиях бронхоэктазии отмечают деструкцию стенки бронха, воспалительная реакция переходит на легочную паренхиму — таким образом, в патологический процесс вовлекаются все морфологические структуры легких, т.е. происходит ремоделирование легочной ткани. Внедрение в клиническую практику КТ сыграло большую роль в разработке неинвазивных методов диагностики бронхоэктазии. Один из высокоспецифических ее признаков — бронходилатация, когда внутренний диаметр бронха больше диаметра сопровождающей одноименной артерии; периферические бронхи прослеживаются в 1 см от поверхности костальной или медиастинальной плевры.
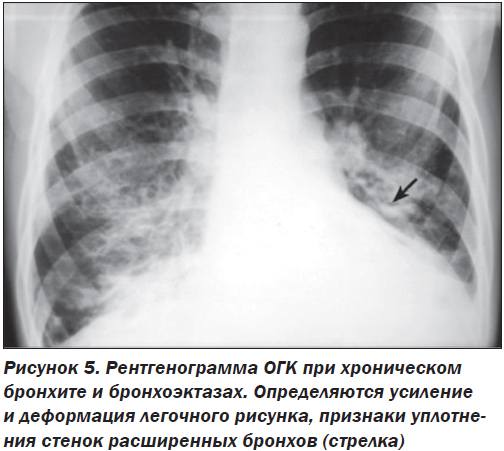
БЭ, если они не имеют очень больших размеров, обычно не видны на рентгенограмме органов грудной клетки (ОГК). В далеко зашедших случаях болезни иногда выявляют утолщение стенок воздухоносных путей, бронхоэктатические полости и участки уплотнения или коллапса легких. КТ ОГК — значительно более чувствительный метод исследования, при котором обнаруживают утолщенные дилатированные дыхательные пути. Лучевая симптоматика БЭ на обзорной рентгенограмме может быть следующей:
1. Деформация и усиление легочного рисунка за счет перибронхиальных фиброзных и воспалительных изменений; петлистый легочный рисунок в области базальных сегментов легких (рис. 5).
2. Тонкостенные кольцевидные тени (полости), иногда с уровнем жидкости. Этот симптом чаше всего бывает при мешотчатых (кистоподобных) бронхоэктазах.
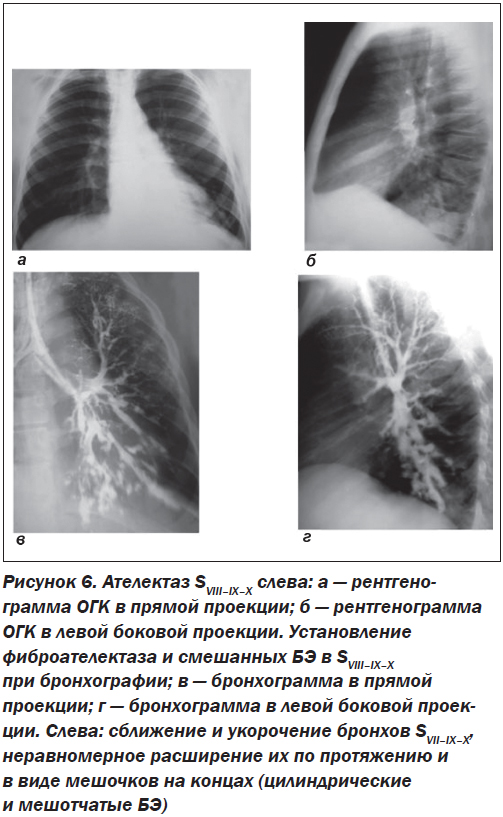
3. Уменьшение объема пораженных сегментов легких, что может проявляться треугольной тенью постателектатического цирроза нижней доли, занимающей кардиодиафрагмальный синус (так называемые базальные треугольники). В этих случаях обычно отмечаются смещение тени средостения в сторону поражения с оголением противоположного края позвоночника, опущение корня легкого, викарная эмфизема и иногда высокое стояние и ограниченная подвижность соответствующего купола диа-фрагмы (рис. 6).
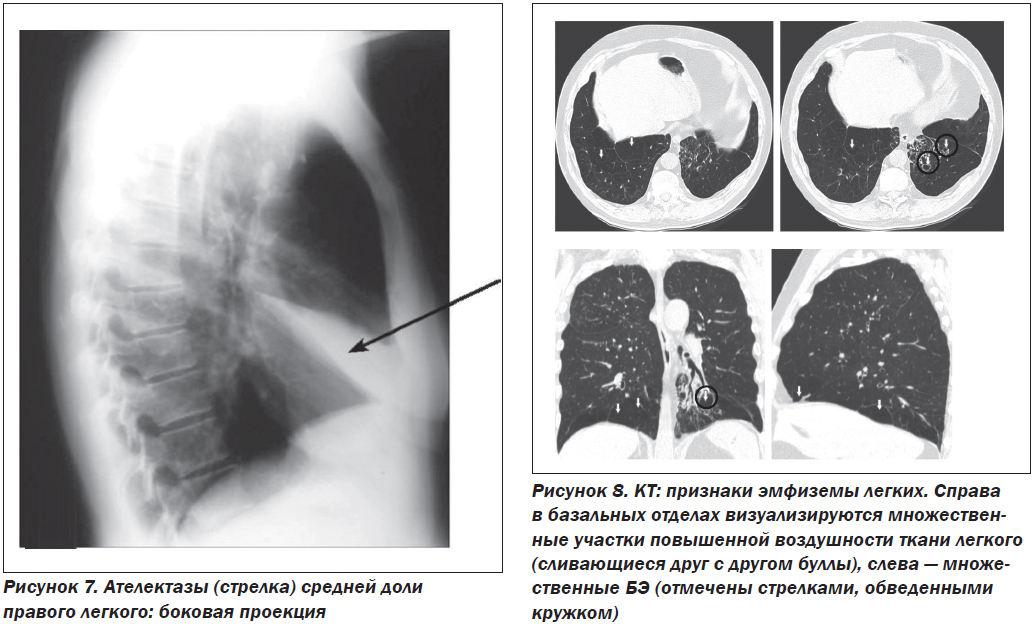
4. Ателектазированная (циррозированная) средняя доля на боковой рентгенограмме выглядит как полоса затемнения шириной 2–3 см, идущая от корня к переднему реберно-диафрагмальному синусу (рис. 7).
5. Повышение прозрачности (эмфизема) здоровых сегментов легких (рис. 8).
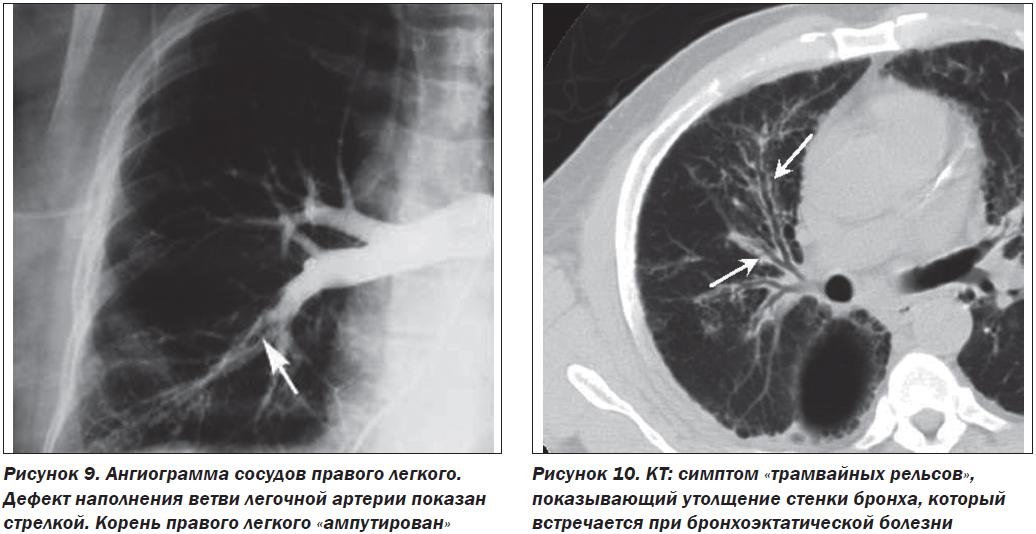
6. Симптом «ампутации» корня легкого (рис. 9).
Непрямые признаки БЭ при их локализации в ниж-ней доле левого легкого — изменение положения головки корня левого легкого в результате объемного уменьшения нижней доли, разжижения легочного рисунка верхней доли как проявления компенсаторной эмфиземы, смещения органов средостения влево в результате гиповентиляции нижней доли левого легкого; сопутствующий фиброз плевры в очаге поражения. Иногда — экссудативный плеврит.
БЭ чаще всего локализуются в нижних долях легких, особенно слева; БЭ в верхних долях являются следствием перенесенного туберкулеза легких.
КТ и КТ высокого разрешения необходимы для диагностики бронхолегочной патологии и способны в большей или меньшей степени различать некоторые из основных причин формирования БЭ. В связи с этим существуют морфологические положения, которые необходимо знать для диагностирования БЭ:
— в норме бронх визуализируется в пределах 1 см от плевральной поверхности, что верно для нормальной градации бронхов, которые суживаются и практически прилегают к париетальной плевре; самый достоверный признак при раннем формировании цилиндрических БЭ — отсутствие сужения;
— увеличение бронхиолоартериальных отношений: в норме диаметр бронха не больше чем в 0,65–1,0 раза диаметра смежной ветви легочной артерии; увеличение на 1 и 1,5 диаметра наблюдается у здоровых лиц, особенно у тех, кто живет на большой высоте; увеличение в 1,5 раза и более указывает на бронхоэктазию.
Также учитывается ряд менее достоверных лучевых признаков:
— утолщение бронхиальной стенки, которая в норме должна быть меньше половины ширины сопутствующей ветви легочной артерии;
— накопленная слизь, воздушные ловушки и мозаичная перфузия (заметное различие плотности легочной ткани на КТ высокого разрешения).
Итак, симптомы, описанные на КТ ОГК, включают:
1) симптом «трамвайных рельсов, реек» — парные полоски утолщенных стенок бронхов (рис. 10);
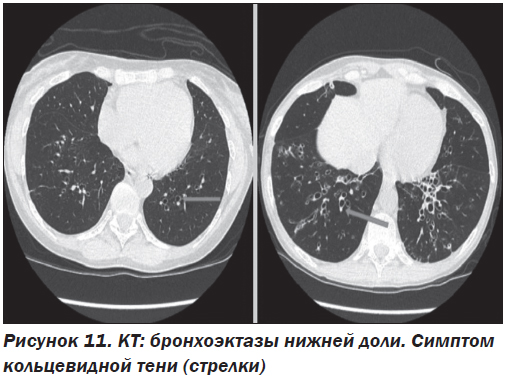
2) симптом кольцевидной тени (рис. 11);
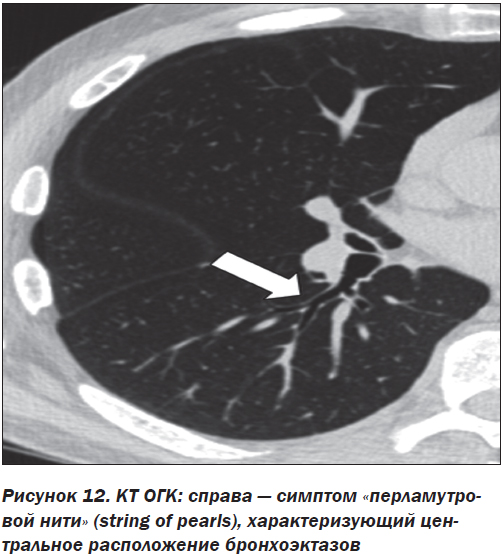
3) симптом «перламутровой нити» (string of pearls) (рис. 12);
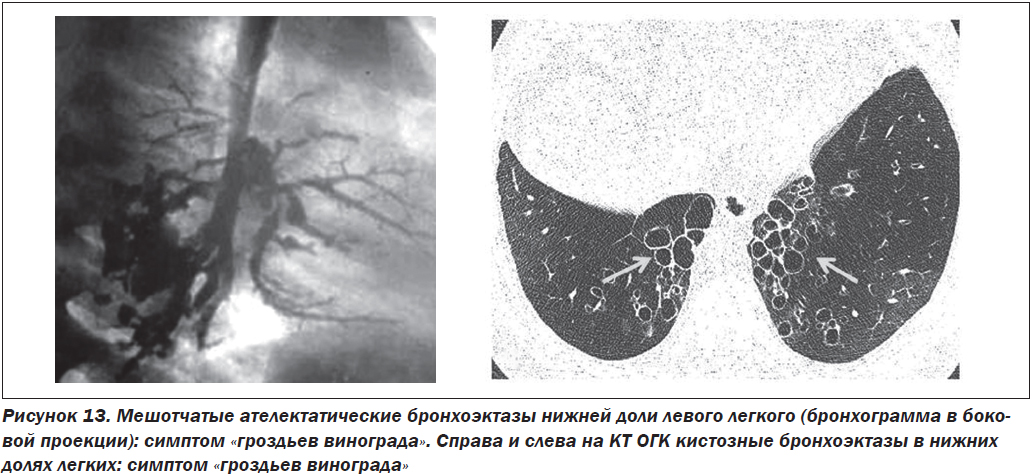
4) симптом «гроздья винограда» (рис. 13).
Итак, по КТ ОГК бронхоэктатическими симптомами следует считать: двойное превышение ширины бронха над сосудом, что указывает на дилатацию; так называемый синдром «перстня»: кольцо — просвет бронха, а «камень» — сосуд (1); отсутствие сужение бронха по направлению к периферии — синдром «трамвайного пути (рельсов, реек)» (2); визуализация бронхов в пределах 1 см от реберной плевры (3); в кистозных БЭ часто задерживается секрет с формированием горизонтальных уровней жидкости (4); лучевой синдром «виноградной горсти, кисти» (5); синдром «дерево в почках» (6).
NB! Изолированное ограниченное расширение заполненного слизью бронха может быть непрямым симптомом маленькой эндобронхиальной опухоли. Дифференцирование ретенционных кист от артериовенозных мальформаций легко достижимо после внутривенного контрасти-
рования.
Не вызывает никакого сомнения тот факт, что без клинических аналогий нельзя учиться у истории дифференциации нозологий. Но любая аналогия должна быть конкретна, так как за чертами сходства нужно не забывать черт различия. Так, дифференциация БЭ состоит из двух характеристик — локализации процесса и его вида. Локализация бывает следующей: центральная, в верхней, средней и ниж-
них долях.
Виды бронхоэктазов: цилиндрические, варикозные, мешотчатые (кистозные).
Нозологии, которые могут имитировать кистозный бронхоэктаз, включают:
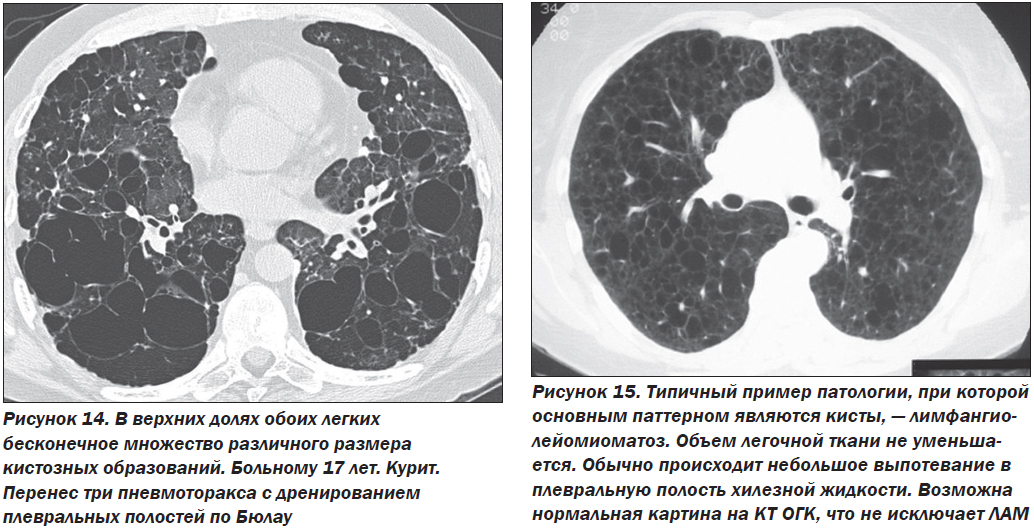
— Гистиоцитоз клеток Лангерганса — исключительно разнообразное по клиническим проявлениям и течению заболевание, характеризующееся накоплением и/или пролиферацией в очагах поражения клеток с характеристиками эпидермальных гистиоцитов — клеток Лангерганса (рис. 14).
На терминальной стадии гистиоцитоз может проявиться одинаковой рентгенологической картиной с саркоидозом и буллезной эмфиземой, хотя последняя не является нозологией, а буллы при гистиоцитозе располагаются в верхних долях.
Лимфангиолейомиоматоз легких (ЛАМ) (синоним — лимфангиомиоматоз легких) — редкое кистозное заболевание легких, характеризующееся бессистемной (неупорядоченной) пролиферацией гладких мышц в интерстиции легких. При этом также возможно внелегочное поражение лимфатических сосудов, торакальных или абдоминальных лимфоузлов. Заболевание описано только у женщин, чаще всего в репродуктивном возрасте, отмечаются редкие наблюдения заболевания в менопаузе (рис. 15). Термин «киста легких в КТ» (HRCT) соответствует воздушной округлой тонкостенной полости (толщина стенки < 2 мм)
с хорошо отграниченными стенками, с размером около 1 см в диаметре или немного больше. Их отличие от «пчелиных сот» заключается в тонкой ровной стенке и отсутствии явных признаков фиброза. Отличие от эмфизематозной буллы: толщина стенки у булл менее 1 мм; размеры стенки > 1 см — признак эмфиземы.
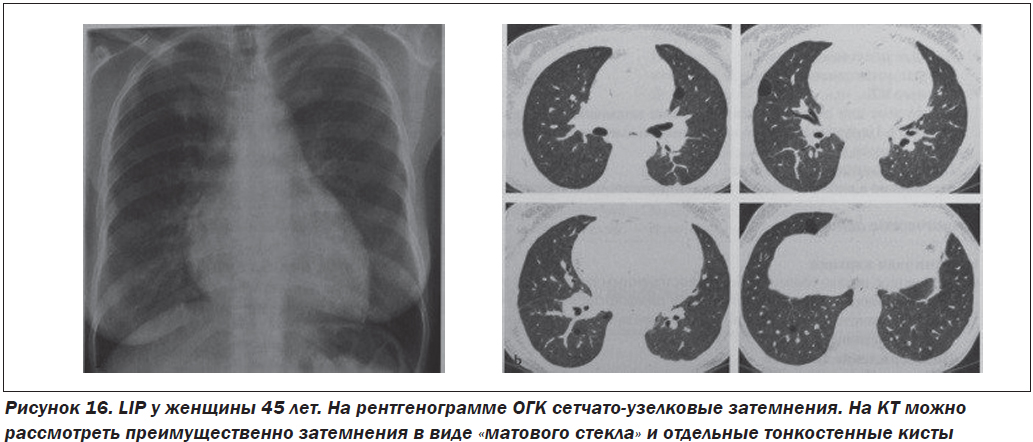
— Лимфоцитарный интерстициальный пневмонит (LIP). Согласно классификации ATS и ERS данное заболевание относят к идиопатической интерстициальной пневмонии (хроническая форма). Некоторые авторы относят его к MALT-лимфомам. Данные КТ: отмечаются диффузные или первоначально базальные затемнения в виде «матового стекла», центролобулярные и субплевральные узелки, тонкостенные кисты разного размера (рис. 16).
Следует отметить, что неспецифическая клиническая и лучевая симптоматика, а также редкость заболевания могут стать причиной неправильного диагноза.
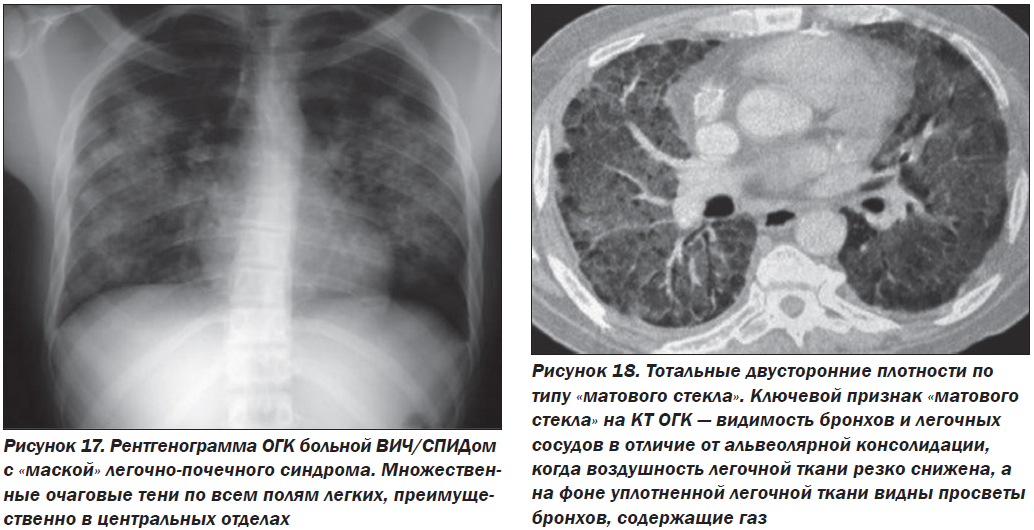
— Легочные проявления СПИДа (рис. 17, 18). Микроорганизмы, вызывающие оппортунистическую пневмонию, включают бактерии, вирусы, простейшие и грибы. К грибам относятся и пневмоцисты, которые наиболее часто являются этиологией при СПИД-ассоциированной пневмонии.
Если данные визуализационных методов исследования интерпретировать с учетом клинических данных, то этиологические выводы можно сделать лишь предположительно. Важен терапевтический ответ на введение бисептола, клиндамицина и др.
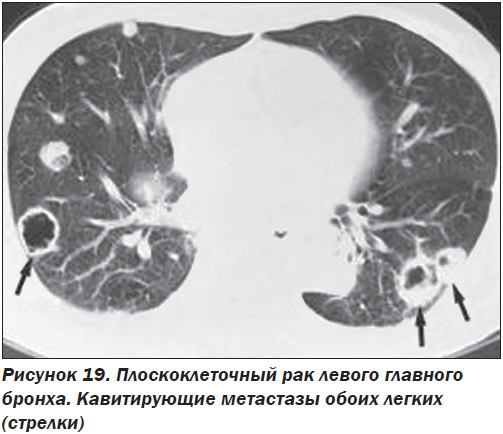
Бронхоэктазы и кистозные метастазы в легких (рис. 19). Диагностические трудности обычно возникают только при солитарных метастазах и атипичной рентгенологической картине, к которой можно отнести кистозные метастазы.
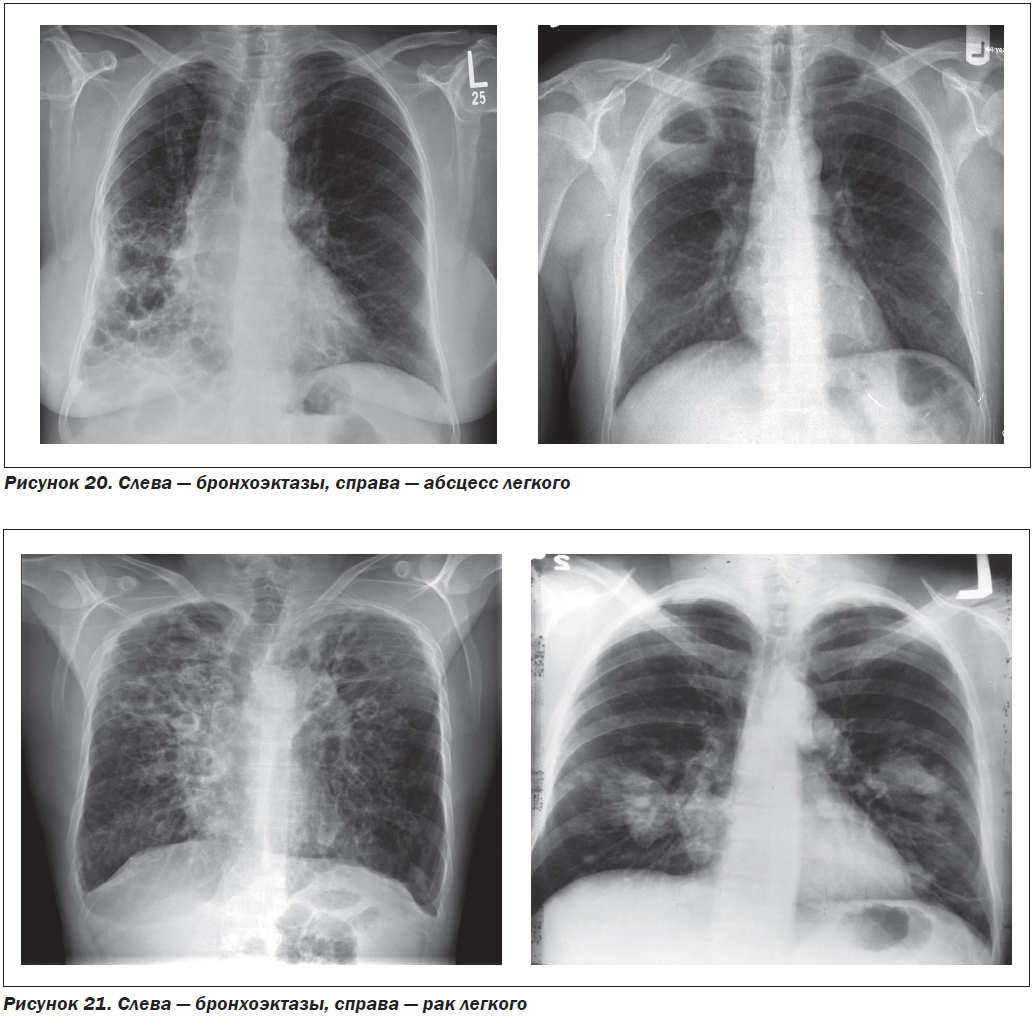
Бронхоэктазы vs абсцесс легкого. При гнойной деструкции легкого существуют признаки, позволяющие дифференцировать бронхоэктазы (кистозные) и абсцесс легкого. Последнему всегда предшествует острая стадия с четко очерченной клиникой. При рентгенологическом исследовании выявляется полостное образование в легком, нередко с уровнем жидкости, с фиброзными стенками (рис. 20). Острый и хронический абсцесс может локализоваться в любой доле легкого. Следует учитывать, что при хроническом процессе в пораженной доле всегда выявляются вторичные БЭ.
Бронхоэктазы vs рак легкого. Необходимость в дифференциальной диагностике БЭ и рака легкого возникает очень редко и только у больных старше 40–45 лет, у которых расширение бронхов возникает в зоне хронического ателектаза (ателектатические бронхоэктазы). Диагноз уточняется после бронхоскопии при центральном расположении бронхокарциномы и КТ ОГК (рис. 21).
Резюмируя этот раздел клинической медицины, в наиболее простой и доступной форме следует отметить, что бронхоэктазы, являясь как первичными, так и вторичными, сближаются по клиническому течению, несмотря на различия в патогенетическом отношении. Поэтому БЭ различного генеза и локализации, если они доминируют в клинической картине и определяют прогноз, могут рассматриваться и формулироваться как бронхоэктатическая болезнь.
Если в понятиях «бронхоэктазы» и «бронхоэктатическая болезнь» существует противоречие, то оно вытекает не из ошибок мысли или морфологии, а из противоречий в мировоззрении самой клинической медицины. Именно поэтому мы и отрицаем взгляды на одностороннее отношение к бронхоэктазам с чисто морфологической формулировкой.
Список литературы
1. Бобровничий В.И. Бронхоэктатическая болезнь у детей: учеб.-метод. пособие [Текст] / В.И. Бобровничий. — Минск: БГМУ, 2013. — 24 с.
2. Крутько В.С. Бронхоэктатическая болезнь (учебное пособие для интернов, фтизиатров и пульмонологов) [Текст] / В.С. Крутько. — Х., 2016. — 12 с.
3. Цыгельник А.Я. Бронхоэктатическая болезнь [Текст] / А.Я. Цыгельник. — М.: Государственное издательство медицинской литературы, 1948. — 400 с.
4. Чучалин А.Г. Бронхоэктазы [Текст] / А.Г. Чучалин. — М.: ООО Медицинское информационное агентство, 2016. — 80 с.: ил.
5. Чучалин А.Г. Бронхоэктазы: клинические проявления и диагностические программы [Текст] // Русский медицинский журнал. — 2005. — Т. 13, № 4(228).
6. Ясногородский О.О., Качикин А.С. Неспецифические заболевания легких и плевры [Текст] / Методическое пособие для студентов старших курсов, интернов, ординаторов и практикующих врачей / Под ред. проф. А.М. Шулутко, проф. В.И. Семикова. — М., 2010.
7. Weerakkody Y., Gaillard F. et al. Bronchiectasis [Text] // https://radiopaedia.org/articles/bronchiectasis
8. Chalmers J., Polverino E., Aliberti S. Bronchiectasis: The EMBARC Manual [Text]. — 2017. — Р. 342.
9. Jia Wei Yang, Li Chao Fan, Hai Wen Lu et al. Efficacy and safety of long term inhaled antibiotic for patients with noncystic fibrosis bronchiectasis: a meta-analysis [Text] // The Clinical Respiratory Journal. — Nov 2016. — Vol. 10, Is. 6. — P. 731-739. https://doi.org/10.1111/crj.12278
10. Kamdar U., Oswal D., Meghjee S. Image of the month: Radiological findings in bronchiectasis // Clin. Med. (Lond.). — 2016 Aug. — 16(4). — Р. 396-7.
11. Menéndez R., Méndez R., Polverino E. et al. Risk factors for multidrug-resistant pathogens in bronchiectasis exacerbations // BMC Infectious Diseases [Text]. — 2017. — 17. — Р. 659. doi:10.1186/s12879-017-2754-5.
12. Ozerovitch L. Primary immune deficiency in bronchiectasis // Nurs Times [Text]. — 2016, Apr 13–19. — 112(15). — Р. 16-9.
13. Ходош Э.М. Рене Лаэннек: от скепсиса до признания [Текст] / Э.М. Ходош // Клінічна імунологія, алергологія, інсектологія. — 2011. — 9–10(48–49). — С. 55-58.
14. Ходош Э.М. Бронхоэктатическая болезнь: Учебное пособие для самостоятельной работы пульмонологов, торакальных хирургов, фтизиатров, терапевтов и врачей общей практики [Текст] / Э.М. Ходош. — Х., 2018. — 71 с.: ил.