Резюме
Актуальність. Хірургічне лікування об’ємних утворень орбіти та краніоорбітальної ділянки (КОД) є актуальним у зв’язку з особливостями діагностики та хірургічного етапу лікування, що обумовлено щільним розташуванням у невеликому просторі орбіти нервово-судинних та м’язових структур. Мета: визначити особливості хірургічного лікування пухлин орбіти та КОД. Матеріали та методи. Проведений ретроспективний аналіз 102 хворих (76 жінок, 26 чоловіків) із пухлинами орбіти та КОД у відділенні нейрохірургії № 2 Київської міської клінічної лікарні швидкої медичної допомоги з 2000 по 2016 рік. Результати. 86 (84,3 %) пацієнтів мали доброякісні пухлини, 16 (15,7 %) — злоякісні. Птеріональна краніотомія з орбітотомією проведена в 72 (70,6 %) випадках, бічний орбітальний доступ — у 20 (19,6 %), передня орбітотомія — у 10 (9,8 %). Тотального видалення пухлин вдалося досягти в 71 (69,6 %) випадку. При пухлинах передніх 2/3 орбіти та верхівки відмінного, задовільного та доброго результату досягнуто в 93,9 та 92,4 % пацієнтів відповідно. Гірші результати отримані після хірургічного лікування пухлин задньої третини орбіти, які знаходилися інтра- та екстраконально, — по 37,5 % незадовільних результатів (II і III групи). У ранньому післяопераційному періоді у 18 (17,6 %) хворих виникли ускладнення, найбільш частими були зниження зору — у 8,8 %, окорухові порушення — 8,8 %, птоз — у 5,9 % пацієнтів, у 6 вони регресували до моменту виписки. Ризик ускладнень був вищим при видалені інтракональних утворень задньої третини орбіти (ВШ 5,71 (95% ДІ 1,28–25,55), р = 0,012) та не залежав від гістоструктури. Висновки. Вибір хірургічного доступу при видаленні пухлин краніоорбітальної ділянки й орбіти залежить від розташування пухлини щодо площини зорового нерва, м’язового конусу, каналу зорового нерва, верхньої орбітальної щілини. Результати лікування пухлин КОД та орбіти залежали передусім від локалізації утворення та поширеності процесу на момент звернення. Погіршення симптомів після хірургічного лікування виявлене переважно в пацієнтів із пухлинами задньої третини орбіти.
Background. Surgical treatment of space-occupying orbital masses and cranio-orbital tumors is relevant due to the features of the diagnosis and surgical stage of treatment because of the dense arrangement of neurovascular and muscular structures in a small orbital space. The purpose was to determine the features of the surgical treatment of orbital and cranio-orbital tumors. Materials and methods. A retrospective analysis of 102 patients (76 women, 26 men) with orbital and cranio-orbital tumors who were treated at the Department of Neurosurgery 2 at Kyiv City Clinical Emergency Hospital from 2000 to 2016 was carried out. Results. Eighty-six (84.3 %) patients had benign tumors, 16 (15.7 %) — malignant. Pterional craniotomy with orbitotomy was performed in 72 (70.6 %) cases, lateral orbital approach was used in 20 (19.6 %) patients, and anterior orbitotomy — in 10 (9.8 %). Total tumor resection was achieved in 71 (69.6 %) cases. After the removal of tumors located in the anterior 2/3 of the orbit and orbital apex, a satisfactory and good result was achieved in 93.9 and 92.4 %, respectively. The worst results were obtained after surgical treatment of tumors located in the posterior third of the orbit, which were intra- and extraconal, unsatisfactory results was observed in 37.5 % of cases in each group (II and III). In the early postoperative period, 18 (17.6 %) patients had complications, the most frequent were: visual impairment — 8.8 %, oculomotor disorders — 8.8 %, and ptosis — 5.9 %. However, in 6 patients they regressed by the time of discharge. The risk of complications was higher after the removal of intraconal tumors of the posterior third of the orbit (odds ratio 5.71 (95% confidence interval 1.28–25.55), p = 0.012), and did not depend on histological structure. Conclusions. The choice of a surgical approach for removing orbital and cranio-orbital tumors depends on the relation of the tumor to the plane of optic nerve, muscular cone, optic canal, superior orbital fissure. The results of the treatment for orbital and cranio-orbital tumors depended primarily on the location and spread of the process at the time of surgery. Worsening of symptoms after surgical treatment was found mainly in patients with tumors of the posterior third of the orbit.
Вступ
Захворюваність на онкологічні захворювання та їх поширеність зростають у зв’язку із постарінням населення та можливостями сучасної діагностики. Пухлини орбіти становлять 60–70 % від усіх захворювань очної ямки [1, 2]. Вони є одними з найбільш складних розділів офтальмоонкології. Враховуючи поліморфізм пухлин, топографоанатомічну локалізацію, особливу групу пухлин становлять пухлини краніоорбітальної ділянки [4]. Нерідко трапляються випадки нерадикального або двохетапного видалення краніоорбітальних пухлин після простих орбітотомій, що доводить доцільність застосування транскраніальних доступів [5, 6]. При деяких локалізаціях пухлин в орбіті саме вони дозволяють відносно безпечно та максимально радикально проводити хірургічне видалення новоутворень цієї локалізації.
Загальноприйнятим є підхід до пухлини орбіти, що не перетинає площину зорового нерва (ЗН): утворення латеральніше від ЗН оперують за допомогою латеральної орбітотомії, а медіальні пухлини — медіальної орбітотомії. Медіальні доступи можуть проводитися як із зовнішніх підходів (передня медіальна мікроорбітотомія або трансфаціальний доступ), так і ендоназальних [7, 8].
Ю.А Зозуля і P.M. Трош, проаналізувавши результати хірургічного лікування 218 хворих із краніоорбітальними пухлинами різної гістологічної структури, рекомендували трепанацію черепа як метод вибору при видаленні не тільки менінгіом крила основної кістки, а й при первинних менінгіомах орбіти, гліомах і менінгіомах оболонки ЗН (МОЗН), остеомах, нейрофібромах орбіти, вроджених новоутвореннях (дермоїдах і епідермоїдах) [9]. Інші автори вважають розширення показань для транскраніальних доступів до орбіти невиправданим [1].
Лікування пухлин краніоорбітальної ділянки (КОД) та орбіти полягає в аналізі результатів хірургічного видалення пухлин цієї локалізації на основі вивчення основних клінічних, нейровізуалізуючих характеристик, які впливають на вибір способу та методу хірургічного лікування, та обґрунтуванні можливості радикального видалення пухлин.
Матеріали та методи
Дослідження ґрунтується на аналізі результатів діагностики та хірургічного лікування 102 пацієнтів (26 чоловіків та 76 жінок) із пухлинами КОД і орбіти. Усі пацієнти лікувались у відділенні нейрохірургії № 2 Київської міської клінічної лікарні швидкої медичної допомоги з 2000 по 2016 рік.
Основні критерії включення в дослідження: пухлини КОД та орбіти, вікова група — дорослі (згідно з класифікацією ВООЗ, 1963), операція — видалення пухлини (або її частини), гістологічна верифікація процесу — гістологічний варіант пухлини КОД та орбіти, терміни спостереження — час перебування в стаціонарному відділені (із моменту надходження хворого до моменту виписки, переводу до іншого лікувального закладу).
Клініко-неврологічне обстеження. Усі пацієнти були оглянуті офтальмологом і нейрохірургом до й після операції. Оцінка офтальмологічного статусу проводилася за стандартними для нейроофтальмологічного дослідження методиками (візометрія, периметрія, офтальмоскопія, зорові порушення, екзофтальмометрія).
Нейровізуалізація була проведена всім хворим. Спіральна комп’ютерна томографія проведена 67 (65,6 %) хворим, магнітно-резонансна томографія проведена 82 (80,3 %) хворим, із контрастним підсиленням — 45 (44,1 %). Аналіз новоутворення на МРТ проводився за такими ознаками: інтенсивність сигналу (гіпер-, гіпо-, ізоінтенсивний), ступінь однорідності структури, розміри, форма, чіткість меж, стан оточуючих структур (зміщення, стиснення, проростання).
Методи хірургічних втручань при пухлинах КОД і орбіти. У 102 хворих були проведені 106 хірургічних втручань. 102 втручання — із приводу видалення пухлин, 4 операції — повторно, з приводу ранніх післяопераційних ускладнень. Пухлини з латеральним внутрішньочерепним поширенням видаляли шляхом птеріональної краніотомії з орбітотомією. Орбітальні новоутворення латеральніше від площини зорового нерва видаляли, використовуючи латеральну орбітотомію, а при видаленні пухлин в передніх 2/3 орбіти застосовували передню орбітотомію. Хірургічні втручання проводилися за загальноприйнятими та описаними методиками [10].
Враховуючи класифікацію, засновану на анатомо-топографічному принципі [12], а також розташування пухлин щодо м’язового конуса, спостереження були розділені на 4 основні клініко-діагностичні групи (рис. 1).
Оцінка результатів лікування хворих із пухлинами КОД та орбіти. Радикальність видалення пухлин визначали інтраопераційно та аналізуючи дані післяопераційних КТ, МРТ у зіставленні з доопераційними. Найближчі результати оцінювали окремо в кожній із виділених клініко-діагностичних груп, що було обумовлене як відмінністю груп за клінічними проявами захворювання, так і особливостями хірургічної техніки при видаленні новоутворення. Результати хірургічного лікування пацієнтів оцінювали за модифікованою шкалою, з урахованням шкали N. Hejazi et al. для оцінки результатів лікування пацієнтів лише із солітарними лімфомами орбіти [13].
Статистичний аналіз. Описова статистика подана у вигляді розподілу результатів в абсолютних значеннях та у відсотках. Порівняння між групами проводили з використанням критерію хі-квадрат (χ2). Для аналізу вірогідності розвитку ускладнень в групах пацієнтів за наявності окремих клінічних характеристик визначали відношення шансів (ВШ) та 95% довірчі інтервали (ДІ). Для всіх випадків максимальний рівень похибки прийнятий на рівні не вище від 5 % (p < 0,05). Статистична обробка результатів проводилася за допомогою статистичного пакета Statа 12.
Результати та обговорення
Клінічний матеріал включав утворення різної гістологічної структури та локалізації (табл. 1).
Середній вік у пацієнтів із злоякісними пухлинами — 66,30 ± 15,90 року, при доброякісних — 44,1 ± 18,5 року. Розподіл пухлин на групи за класифікацією, заснованою на анатомо-топографічному принципі, поданий у табл. 2.
52 (98,1 %) пацієнти I групи оперовані транскраніальним доступом, в 1 (1,9 %) випадку проведена латеральна орбітотомія. У 6 (75 %) пацієнтів IІ групи застосовували транскраніальний доступ. Екстракраніальні доступи застосовані у 2 (25 %) випадках: латеральні орбітотомії при видаленні гемангіом. Усі 8 (100 %) хворих III групи оперовані транскраніальним доступом з орбітотомією. У 17 (51,5 %) пацієнтів IV групи доступ до пухлини проведений через латеральну орбітотомію, у 10 (30,3 %) — через передню орбітотомію, у 6 (18,2 %) хворих застосовували інтракраніальний доступ.
Тотального видалення пухлин, за даними післяопераційної неройвізуалізації, вдалося досягти в 71 (69,6 %) випадку.
Відмінного, доброго та задовільного клінічного результату досягнуто в 90 (88,2 %) випадках. У післяопераційному періоді в переважної більшості пацієнтів настало клінічне поліпшення у вигляді регресу симптоматики. Вісімнадцять (17,6 %) пацієнтів після хірургічного видалення мали ускладнення. Результати хірургічного лікування подані на рис. 2.
Обговорення
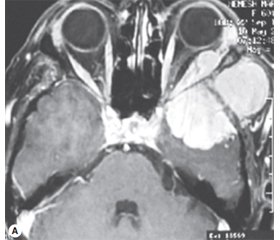
Результати хірургічного лікування пухлин КОД та орбіти залежали передусім від локалізації утворення та поширеності процесу на момент звернення, що впливало і на вибір хірургічного доступу до пухлин. Пухлини верхівки орбіти та інтракональні новоутворення оперували шляхом лобово-скроневої краніотомії з орбітотомією (птеріональний доступ) (рис. 3), при інтраорбітальних екстракональних пухлинах вибір хірургічного підходу залежав від локалізації пухлини щодо площини (осі) зорового нерва. Латеральне розміщення пухлини є показанням до застосування латеральної орбітотомії, медіальне — до краніотомії з орбітотомією, при пухлинах передніх 2/3 орбіти можливе застосування передньої орбітотомії або лобово-скроневої.
/46_2.jpg)
У ранньому післяопераційному періоді у 18 (17,6 %) оперованих хворих розвинулися ускладнення. У 7 пацієнтів з’явилися кілька різних ускладень після видалення, що були повязані з ушкодженнями різних нервових структур. Вони виникали у хворих усіх груп. У 4 хворих у післяопераційному періоді діагностована ретроорбітальна гематома, що видалена. Дисфункція МПВП клінічно виявлялася птозом. Таке ускладнення спостерігалось у 6 пацієнтів і частіше зустрічалося у хворих I і III груп, що пояснюється використанням міжм’язового підходу в зону м’язового конуса. В одному випадку КОМ ми спостерігали появу глибокого геміпарезу, який пов’язуємо з ушкодженням передньої артерії судинного сплетення, яка була залучена в товщу пухлинного вузла. Післяопераційна гіпестезія в зоні іннервації трійчастого нерва (1-ша — 2-га гілка) спостерігалася в 6 пацієнтів. В 1 пацієнта відмічена офтальмоплегія в перші 3 доби після операції. У 2 пацієнтів частковий парез окорухових м’язів. Дисфункція ЗН виявлялася клінічно зниженням гостроти зору й навіть розвитком амаврозу в 1 пацієнта. Проте в цьому випадку на момент звернення гострота зору була 0,05. Дане ускладнення мало місце в 9 пацієнтів.
Диплопію виявили в 4 випадках безпосередньо після операції. Розподіл пацієнтів із післяопераційними ускладеннями по групах за характером утворень та часовою періодизацією поданий у табл. 3 та на рис. 4.
Дані прогностичного аналізу свідчать, що ризик ускладнень був вищим при видаленні інтракональних утворень задньої третини орбіти (ВШ 5,71 (95% ДІ 1,28–25,55), р = 0,012) та не залежав від гістоструктури та часової періодизації, оскільки більшість злоякісних пухлин розташовувалися в передній третині орбіти й оперувалися шляхом передньої орбітотомії. До 2008 року було проведене субтотальне видалення у 67,7 % від усіх випадків. При застосуванні сучасних методів та технологій мікрохірургії субтотальне видалення пухлин було в 33,3 % випадків.
/47_2.jpg)
Хірургічне лікування пухлин КОД та орбіти залишається проблемою як нейрохірургів, так і офтальмологів. Індивідуалізований підхід до хірургічного видалення пухлин КОД та орбіти заснований на урахуванні гістоструктури, анатомічної локалізації, використання мікрохірургічної техніки дозволяє досягти ефективного, безпечного видалення пухлин, мінімізувати інтраопераційні ускладнення, запобігти рецидивам захворювання та забезпечити позитивний клінічний результат зі збереженням високої якості життя пацієнтів.
Висновки
Вибір хірургічного доступу при видаленні пухлин краніоорбітальної ділянки й орбіти залежить від розташування пухлини щодо площини зорового нерва, м’язового конусу, каналу зорового нерва, верхньої орбітальної щілини. Результати лікування пухлин КОД та орбіти залежали передусім від локалізації утворення та поширеності процесу на момент звернення. Погіршення симптомів після хірургічного лікування виявлене переважно в пацієнтів із пухлинами задньої третини орбіти.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 02.03.2021
Рецензовано/Revised 15.03.2021
Прийнято до друку/Accepted 23.03.2021
/44.jpg)
/46.jpg)
/47_2.jpg)

/45.jpg)
/46_2.jpg)
/47.jpg)