Газета «Новости медицины и фармации» 4(309) 2010
Вернуться к номеру
Стратегія розвитку системи охорони здоров’я: український вимір
Авторы: В.М. Лехан, д.м.н., проф., Дніпропетровська державна медична академія, кафедра соціальної медицини, організації та управління охороною здоров’я; Г.О. Слабкий, д.м.н., проф., директор Українського інституту стратегічних досліджень МОЗ України
Версия для печати
Сьогодні існують незаперечні докази, що здоров''я населення є одним із найважливіших (навіть більш важливим, ніж освіта) факторів розвитку економіки будь-якої країни та добробуту населення (Світовий банк, 1993; Комісія ВООЗ з макроекономіки та здоров''я, 2008). За останні півстоліття здатність системи охорони здоров''я впливати на здоров''я населення збільшилася в декілька разів. За визначенням ВООЗ, сучасна система охорони здоров''я повинна забезпечувати доступність медичних послуг для тих, хто їх найбільше потребує, характеризуватися високою якістю й безпечністю медичних послуг та забезпечувати максимально можливі результати для здоров''я на популяційному рівні. Сьогодні, за даними ВООЗ, система охорони здоров''я за умови її ефективної організації може забезпечити зменшення загальної смертності у віці до 75 років на 23 % у чоловіків і на 32 % — у жінок; смертності від ішемічної хвороби серця — на 40–50 %.
Стан здоров''я населення України на сучасному етапі розвитку оцінюється як незадовільний: високий рівень загальної смертності (16,3 на 1000 населення), що практично неухильно зростає (за даними Європейської бази даних «Здоров''я для всіх», більш високі, ніж в Україні, стандартизовані коефіцієнти смертності реєструються тільки в Росії, Казахстані й Молдавії); низькі рівні очікуваної тривалості життя (68,1 року, нижче лише в Росії, Казахстані, Туркменістані) і життя без інвалідності (59,2); найвищий у Європейському регіоні природний спад населення (–5,7 на 1000 населення у 2008 р.); відсутність ознак подолання епідемій туберкульозу і ВІЛ/СНІДу (захворюваність на туберкульоз перевищує показники в ЄС у 5,3 раза, а смертність від цієї причини — майже у 20 разів; захворюваність на СНІД — у 7,1, на ВІЛ — у 5 разів) (табл. 1).
Водночас можливості впливу системи охорона здоров''я на громадське здоров''я використовуються вкрай недостатньо. Про це свідчать, зокрема, матеріали широкомасштабного дослідження запобіжної смертності в Україні, проведеного Українським центром соціальних реформ. Так, за період 1995−2006 рр. позитивна динаміка смертності населення працездатного віку цілком залежала від немедичної профілактики (I група причин). Водночас смертність від причин, що можливо нейтралізувати діями системи охорони здоров''я, не змінилася або навіть зросла. Відсутність, незважаючи на збільшення фінансування галузі, позитивної динаміки показників смертності від причин, на які охорона здоров''я за умов своєчасної діагностики та якісного лікування може впливати, свідчить, що вплив системи охорони здоров''я не лише не збільшується, а навіть зменшується (табл. 2).
Частина I. Стан системи охорони здоров''я в Україні
Провідною проблемою української охорони здоров''я, як свідчать дані аналізу вітчизняних та міжнародних експертів, є невідповідність діючої в Україні старої радянської моделі охорони здоров''я (моделі Семашка), призначеної для функціонування в умовах планової економіки, сучасним реаліям.
Недоліки існуючої в Україні моделі охорони здоров''я перш за все проявляються:
В Україні за роки незалежності неодноразово започатковувалися різні реформи в сфері охорони здоров''я. Але загалом вони характеризувалися:
Характеристика основних
1. Недоліки фінансування системи охорони здоров''я
Недостатні обсяги фінансування з державних джерел. За останнє десятиліття обсяг фінансування охорони здоров''я в Україні істотно збільшився — майже у 8 разів у фактичному вимірі, або у 2 рази в реальному вимірі з поправкою на інфляцію. Однак недостатнє фінансування галузі вважається однією з провідних проблем національної охорони здоров''я. Як свідчать дані національних рахунків в охороні здоров''я, загальні витрати на охорону здоров''я в Україні коливаються в межах 5,5–6,5 % ВВП. Такі показники характерні для ряду країн Східної та Центральної Європи. Проте співвідношення надходжень із державних та недержавних джерел фінансування в Україні є одним із найгірших на Європейському континенті.
Надмірні витрати населення на потреби охорони здоров''я. За найбільш скромними оцінками, питома вага особистих витрат населення на охорону здоров''я становить понад 40 % від загального об''єму фінансування галузі (за даними Світового банку — 2,3–3 % ВВП ). Такі фінансові інструменти, як добровільне медичне страхування та лікарняні каси, істотного впливу на обсяги фінансування не мають. Переважає пряма оплата послуг населенням. Громадяни з особистих коштів оплачують значну частину медичних послуг. Більшість населення самостійно забезпечує себе медикаментами при лікуванні не тільки в амбулаторних, але і в стаціонарних умовах. Значну частку (до 10 % від загальних витрат) становлять неформальні/тіньові платежі.
Наростання платності відбувається в хаотичній і неконтрольованій формі, без яких-небудь виражених спроб держави пом''якшити негативні наслідки цього процесу для населення.
Нерівність. Все це призводить до істотної нерівності в доступності медичної допомоги: майже 18,5 % домогосподарств не можуть одержати необхідну медичну допомогу. Факти свідчать, що поширення неформальних, неофіційних платежів відлякує від використання медичних послуг перш за все низькодохідні групи населення та сільських жителів.
У цілому, за оцінками Світового банку, платежі населення за медичні послуги в Україні більш регресивні, ніж в інших країнах європейського регіону і країнах ОЕСР, і потенційно можуть відкинути велику частину людей за межу бідності.
Надмірна децентралізація і фрагментація фінансових потоків. Поглиблює негативні тенденції в фінансуванні охорони здоров''я децентралізована чотирирівнева система розподілу бюджетних коштів на охорону здоров''я, встановлена Бюджетним кодексом 2001 р. Використання коштів, що виділяються на охорону здоров''я на кожному рівні бюджетної системи, частково перетинається. Фінансування з бюджетів різних рівнів одних і тих же видів медичної допомоги для одних і тих же категорій населення, що надаються різними за підлеглістю медичними закладами, створює умови для неефективного використання наявних ресурсів: потужності й робота медичних закладів різного рівня частково дублюють один одного. Водночас оптимізація потоків пацієнтів і структури медичного обслуговування стикається з тяжко вирішуваною проблемою відповідного перерозподілу об''ємів фінансування медичних установ між бюджетами. Фінансові ресурси в охороні здоров''я дезінтегровані, перш за все через надмірну фрагментацію коштів, що виділяються на охорону здоров''я (аж до рівня селищної ради), а механізми інтеграції практично не діють.
Посилює фрагментацію фінансових потоків існування відомчих систем охорони здоров''я. В Україні, крім системи охорони здоров''я, що знаходиться у віданні МОЗ України, існує низка паралельних медичних служб систем міністерств та відомств (14), на фінансування яких витрачається 42,3 % видатків на охорону здоров''я з державного бюджету. Наявність відомчих систем охорони здоров''я також обертається підтримкою дублюючих один одного потужностей медичних установ і, відповідно, неефективним використанням державних коштів, що виділяються на охорону здоров''я.
У результаті фрагментація пулів фінансових коштів і дублювання послуг охорони здоров''я не дозволяють оптимізувати процес надання медичної допомоги і сприяють уживанню неефективних методів надання послуг.
Неадекватні методи фінансування медичних закладів. Діючі механізми кошторисного фінансування медичних установ не створюють у них стимулів до підвищення якості медичних послуг і ефективності використання ресурсів. Крім того, формування кошторису закладу на старих радянських підходах, що базуються на їх потужності, тобто залежно від чисельності ліжок і персоналу в установах охорони здоров''я, а не від потреб населення в медичній допомозі створює неадекватні стимули до екстенсивного розвитку галузі, збереження надмірної й неефективної інфраструктури (зокрема, шляхом невиправданого збільшення числа амбулаторних консультацій, не обгрунтованих госпіталізацій, подовження термінів госпіталізації і ін.). Об''єм і якість виконуваної роботи при цьому не враховуються.
Неадекватна система оплати праці медичного персоналу. В Україні заробітна плата медичного персоналу залишається занадто низькою. Середній розмір заробітної плати по галузі значно нижчий, ніж в інших секторах економіки (порівняно з усіма галузями — в 1,6 раза; порівняно із зарплатою у промисловості — в 1,8 раза). Порівняно з сусідніми країнами Центральної та Східної Європи і навіть СНД рівень зарплати нижчий у 5–10 разів. Оплата праці медичного й іншого персоналу здійснюється на основі ставок (посадових окладів), що практично не диференціюються залежно від спеціальності й характеру виконуваної роботи. У переважній більшості випадків оплата праці персоналу в установах охорони здоров''я здійснюється лише за відпрацьований час без реального врахування об''ємів, якості й ефективності роботи того або іншого співробітника. Преміювання та встановлення будь-яких надбавок до зарплати (окрім доплати за часткове заміщення вакантних штатних посад, надбавок за стаж і кваліфікаційну категорію, що є обов''язковими) відбуваються досить рідко, передусім через дефіцит фінансування, та здійснюються за відсутності чітких критеріїв, що позбавляє більшість працівників стимулів до більш ефективної та якісної роботи.
Такі рівні оплати праці не можуть залучити і тим більше утримати кадри, особливо молоді, у системі охорони здоров''я. У результаті в останні роки ми отримуємо ситуацію, що характеризується значними масштабами переходу медичних працівників до інших секторів економіки або еміграції, частіше в сусідні європейські країни. Ще однією перешкодою для впровадження ефективніших форм організації оплати праці персоналу є відсутність правових можливостей використання в медичних установах контрактної форми трудового договору. Тим часом використання саме цього інструмента стимулювало б вироблення чітких критеріїв оцінки діяльності кожного працівника й забезпечило би більш прозоре регулювання взаємних зобов''язань адміністрації та співробітників, у тому числі й щодо методів і підходів до оплати праці.
В цілому існуюча система фінансування охорони здоров''я не забезпечує результативного захисту населення від фінансових ризиків, пов''язаних із необхідністю оплати медичних послуг у випадку захворювання, та не сприяє ефективному використанню ресурсів системи.
2. Неефективність структури медичного обслуговування
Як свідчать матеріали низки досліджень, головною перешкодою для ефективного функціонування системи охорони здоров''я в Україні є неефективність її структури на всіх рівнях системи медичного обслуговування, що заважає виробленню медичних послуг, які відповідають потребам населення в медичній допомозі.
В Україні не існує чіткого розподілу на служби первинної та вторинної допомоги. До виконання функцій первинної допомоги фактично залучаються всі спеціалісти поліклініки, що призводить до надмірного використання спеціалізованої амбулаторної допомоги. З загального числа позалікарняних закладів Міністерства охорони здоров''я близько половини (56,2 %) призначені для надання виключно первинної медичної допомоги (сільські та міські лікарські амбулаторії, амбулаторні відділення сільських дільничних лікарень), 28,1 % — надають і первинну, і вторинну амбулаторну допомогу (поліклініки, поліклінічні відділення міських лікарень для дорослого та дитячого населення, центральних районних лікарень). Лише 27 % фахівців первинної ланки становлять лікарі загальної практики — сімейні лікарі.
Первинна ланка практично не впливає на медичний маршрут пацієнта. Самостійно звертаються до лікарів-спеціалістів майже третина (29,5 %), до стаціонарів — 16,9 % пацієнтів. У результаті рівень обслуговування в 65,9 % випадків не відповідає тяжкості їх стану та перебігу захворювання, у 43,2 % — надання медичної допомоги відбувається на більш високих, ніж необхідно, рівнях.
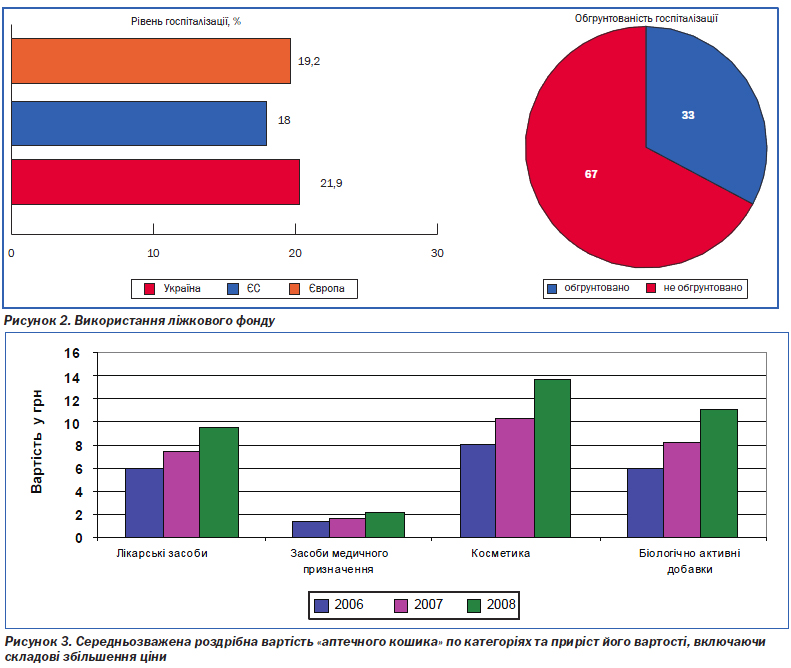
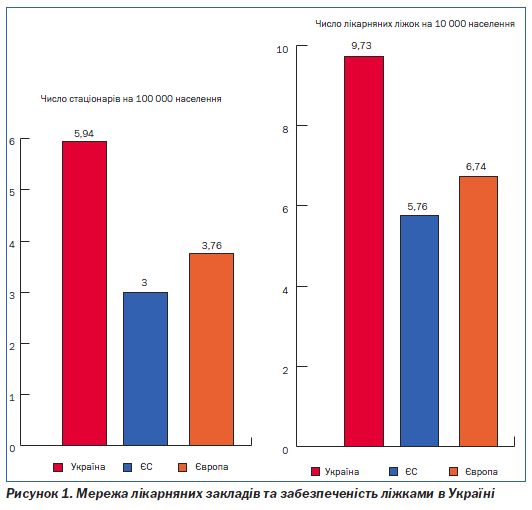
Надлишкова кількість стаціонарних закладів та лікарняних ліжок. Чисельність стаціонарів більше ніж вдвічі перевищує аналогічний показник країн Європи, що призводить до розпорошення ресурсів та низької якості (рис. 1). Частка малопотужних лікарень до 50 ліжок у загальній чисельності всіх лікарень становить 12 %. Загальна забезпеченість ліжками на 10 000 населення (незважаючи на те що в Україні відбулося скорочення ліжкового фонду майже на третину) залишається досить високою — 9,73 за даними Держкомстату, що в 1,7 раза перевищує аналогічні показники в країнах ЄС та в 1,4 раза — в Європейському регіоні в цілому (рис. 1).
Як відомо, створені в охороні здоров''я потужності, навіть надлишкові, все одно утилізуються (закон Ремера (Roemer''s Law) — «створене лікарняне ліжко не залишиться незайнятим»), що підтверджується статистичними даними щодо використання стаціонарної допомоги: в Україні рівень (21,9 %) та тривалість госпіталізації (13,3 дня) істотно перевищують середньоєвропейські показники (19,2 % та 10,4 дня) та показники у країнах ЄС (18,0 % та 9,2 дня) (рис. 2). Від 30 до 50 % пацієнтів госпіталізуються необгрунтовано.
Надмірна спеціалізація лікарень. Вторинна медична допомога надається переважно багатопрофільними міськими та районними лікарнями. Водночас існує також широка мережа психіатричних, протитуберкульозних, дерматовенерологічних, офтальмологічних та інших лікарень, що негативно впливає на комплексність медичної допомоги при лікуванні основного захворювання. Так, супутня патологія враховується лише у 27,5 % випадків при тому, що в 66,2 % випадків її наявності вона впливає на перебіг основного захворювання.
Відсутність диференціації ліжкового фонду залежно від інтенсивності лікування. У стаціонарах вторинного рівня на одному й тому ж ліжку можуть отримувати медичну допомогу хворі, які потребують інтенсивного, протирецидивного лікування, медико-соціальної допомоги, термінальні хворі, хоч надання допомоги різним групам пацієнтів потребує застосування різних технологій та відповідної організації лікувально-діагностичного процесу. Так, із загального числа обгрунтовано госпіталізованих у стаціонари терапевтичного профілю 62,8 % потребують інтенсивного лікування, 23,3 % — планового лікування, 8,9 % — медико-соціальної допомоги, 1,8 % — відновлювального лікування.
Слабкі функціональні відмінності між лікарнями вторинного та третинного рівнів. За визначенням третинна медична допомога — це забезпечення великим медичним центром (зазвичай таким, що обслуговує регіон або усю країну і оснащений складним технологічним і допоміжним устаткуванням) надання високоспеціалізованих медичних і хірургічних послуг при незвичайних і складних медичних проблемах. Однак в Україні границі між вторинним і третинним рівнями стаціонарної допомоги досить розмиті. Наприклад, за існуючими оцінками, 36 % пацієнтів, госпіталізованих в обласні лікарні для надання їм третинної медичної допомоги, фактично потребували вторинної допомоги12. Їх лікування в обласних лікарнях через устаткування закладів більш складним оснащенням має більшу вартість, ніж лікування в міських або районних лікарнях.
Існування паралельних систем лікарняних послуг різного підпорядкування (відомчих, державних, комунальних).
Висока зношеність основних фондів в державних та комунальних медичних закладах — частка фізично та морально зношеної техніки у 2007 р. складала 60–70 %. Значна частка обладнання відпрацювала 20–25 років, що у 2–3 рази перевищує його технічний ресурс. Близько половини лікарень вторинного рівня не мають умов для надання інтенсивної медичної допомоги пацієнтам.
Наведені дані свідчать, що наявні ресурси охорони здоров''я України розпорошені, а структура медичних послуг істотно деформована, що може призвести до загострення проблем медичного обслуговування населення, особливо в умовах фінансово-економічної кризи.
3. Низька якість медичної допомоги
Проблеми забезпечення й оцінки якості медичної допомоги населенню є одними з найважливіших для будь-якої системи охорони здоров''я.
Перетворенням, спрямованим на поліпшення якості медичного обслуговування, в Україні приділяється значна увага. З 1999 р. за рішенням уряду всі установи охорони здоров''я незалежно від форми власності підлягають обов''язковій акредитації з періодичністю 1 раз на три роки, а з 2001 р. відповідно до закону «Про ліцензування» обов''язкового характеру набуло і ліцензування медичної практики в установах охорони здоров''я усіх типів. Проте відсутність системи стимулів при використанні результатів ліцензування й акредитації (наприклад, виключення з ліцензії деяких видів медичної практики, не забезпечених необхідними умовами; або відбір постачальників медичних послуг для їх фінансування за рахунок бюджетних коштів залежно від міри гарантованості якості медичного обслуговування), а також комплектування ліцензійних і акредитаційних комісій виняткове органами управління охороною здоров''я сприяло перетворенню цих механізмів на досить формальні інструменти внутрішньовідомчої експертизи.
У кінці 90-х років ХХ століття стартував і процес розробки медичних стандартів. За 10 років (1999–2008 рр.) були створені стандарти у формі клінічних протоколів практично по всіх медичних спеціальностях. Проте більшість із них розроблені експертним методом без використання даних доказової медицини, а впровадження не підкріплюється адекватними стимулами, не проводиться моніторинг ефективності їх використання.
Певна частина лікарів до цього часу не ознайомлена з чинними в Україні медичними стандартами, ще більша кількість лікарів знають, але не використовують їх у своїй роботі. Так, із загального числа лікарів-анестезіологів ознайомлено з протоколами близько 80 %, а використовує в практичній діяльності лише 52–63 % фахівців із цієї спеціальності.
Методична недосконалість та незавершеність розробки різних інструментів підвищення якості, а головне — формальність їх застосування та відсутність дієвої системи управління якістю з застосуванням відповідних стимулів для медичного персоналу дозволили отримати певні локальні й нетривалі результати, але не призвели до поліпшення якості медичного обслуговування в країні13.
У цілому в Україні рівень якості медичної допомоги, за даними експертних оцінок, досить низький — інтегральний показник якості лікування становить приблизно 56 %. Невідповідним стану пацієнта (неадекватним) лікування визнане у 40,1–83 % хворих стаціонарних закладів14. Населення невдоволене якістю надання медичної допомоги, про що свідчать результати соціологічних опитувань — більшість опитаних оцінює якість послуг з охорони здоров''я як низьку. Низька якість медичної допомоги обмежує можливості впливу на здоров''я населення та призводить до марнотратного витрачання обмежених коштів системи.
Проблеми медикаментозного забезпечення
Важливим сегментом системи охорони здоров''я, стан якого викликає справедливі нарікання населення, є медикаментозне забезпечення. Воно поглинає третину загальних витрат на функціонування галузі, але лише близько 4–5 % цих витрат покривається за рахунок бюджету, всі інші лягають тягарем на плечі споживачів. Навіть для стаціонарного лікування 86,7 % вартості ліків сплачується пацієнтами. Така ситуація в поєднанні з ліберальним (безрецептурним) відпуском більшості лікарських засобів значно збільшує ступінь свободи перш за все фармацевтичних працівників у заміні дешевих ліків дорогими (рис. 3).
Середньозважена вартість кошика лікарських засобів за три роки виросла на 28 %, з яких 10 % обумовлені інфляцією, 2 % — появою на ринку нових дорогих ліків, основна частка подорожчання пов''язана з заміною на різних етапах обслуговування (лікарем або провізором) у межах однієї групи дешевих ліків більш дорогими (рис. 3).
Існуюча система закупівель лікарських препаратів також потребує оптимізації.
У ряді випадків закупівля ліків і їх розподіл відбуваються без урахування реальної потреби в них медичних закладів як за об''єму, так і за номенклатурою, ціни на препарати, незважаючи на наявність тендерних процедур закупівлі, у ряді випадків бувають завищеними.
Система державного контролю за цінами на фармакологічні препарати, державний контроль за безпечністю ліків недостатньо ефективні. Зокрема, в країні також відсутня система виявлення та обліку фальсифікованих препаратів, однак за даними ВООЗ, їх питома вага сягає 20 %. Більшість фальсифікатів — це підробка продукції вітчизняного виробництва, що здійснюється безпосередньо в країні.