Комитет по практическому руководству ESC (CPG): Алек Ваганьян, председатель (Франция), Джон Камм (Соединенное Королевство), Рафаэль Де Катерина (Италия), Вероника Дин (Франция), Кеннет Дикштейн (Норвегия), Герасимос Филлипатос (Греция), Кристьян Фанк-Брентано (Франция), Ирэне Хеллеманс (Нидерланды), Стин Далби Кристенсен (Дания), Кейт Мак-Грегор (Франция), Удо Зехтем (Германия), Зигмунд Силбер (Германия), Микаль Тендера (Польша), Петр Видимски (Чешская Республика), Джозеф Луис Заморано (Испания).
Ученый совет ESH: Сверре E. Кьелдсен, президент (Норвегия), Серап Ердине, вице-президент (Турция), Кжиштоф Наркевич, секретарь (Польша), Вольфганг Киовски, казначей (Швейцария), Энрико Агабити-Розей (Италия), Этторе Амбросьени (Италия), Рената Сифкова (Чешская Республика), Анна Доминичак (Соединенное Королевство), Роберт Фагард (Бельгия), Энтони M. Хэгерти, Стефан Лоран (Франция), Ларс Х. Лидхольм (Швеция), Джузеппе Манча (Италия), Атанасиос Манолис (Греция), Петер M. Нильссон (Швеция), Джозеф Редон (Испания), Роланд E. Шмайдер (Германия), Гарри A.Дж. Штруйкер Боудьер (Нидерланды), Маргус Виигимаа (Эстония).
Рецензенты: Герасимос Филлипатос (координатор обзора CPG) (Греция), Стаматис Адамопоулус (Греция), Энрико Агабити-Розей (Италия), Етторе Амбрасиони (Италия), Виченте Вертомеу (Испания), Денис Клемент (Бельгия), Серап Эрдине (Турция), Ксаба Фарсанг (Венгрия), Дан Гаита (Румыния), Вольфганг Киовски (Швейцария), Грегори Лип (Великобритания), Жан-Мишель Маллион (Франция), Атанасиос Дж. Манолис (Греция), Петер M. Нильссон (Швеция), Эоин O''Браен (Ирландия), Петр Пониковски (Польша), Джозеф Редон (Испания), Франк Рушистка (Швейцария), Хуан Тамарго (Испания), Петер ван Цвайтен (Нидерланды), Маргус Виигимаа (Эстония), Бернард Вебер (Швейцария), Брайан Вильямс (Великобритания), Жозе Луис Заморано (Испания).
Перевод осуществлен под патронатом Комитета по образованию Украинской ассоциации кардиологов. Научный редактор перевода — профессор Ю.Н. Сиренко
Члены рабочей группы перечислены в приложении. Информация о них представлена на соответствующих страницах веб-сайта.
*Контакты Джузеппе Манчиа: Медицинская клиника, Больница San Gerardo, Университет Бикокка Милан, Via Pergolesi, 33 — 20052 MONZA (Милан), Италия.
Тел.: +39 039 233 3357; факс: +39 039 32 22 74, e-mail: giuseppe.mancia@unimib.it.
**Контакты Гви де Бэкер: Отделение общественного здравоохранения университетской больницы De Pintelaan 185, 9000 Гент, Бельгия.
Тел.: +32 9 240 3627; факс: +32 9 240 4994; e-mail: Guy.DeBacker@ugent.be.
0263-6352© 2007 The European Society of Cardiology (ESC) and European Society of Hypertension (ESH).
2. Определение и классификация артериальной гипертензии
4. Обоснование терапевтического лечения артериальной гипертензии
7. Терапевтические подходы при особых состояниях
8. Лечение ассоциированных факторов риска
9. Выявление и лечение вторичных форм артериальной гипертензии
10. Последующее врачебное наблюдение
11. Практическое внедрение рекомендаций
1. Введение и цели
В течение нескольких лет Европейское общество исследования артериальной гипертензии (ESH) и Европейское общество кардиологов (ESC) принимали решение не разрабатывать собственные методические рекомендации, касающиеся постановки диагноза и лечения артериальной гипертензии, а подтвердить Рекомендации лечения артериальной гипертензии, опубликованные Всемирной организацией здравоохранения (ВОЗ) и Международным обществом исследования артериальной гипертензии (ISH) [1, 2] с некоторыми изменениями, отражающими ситуацию в Европе. Однако в 2003 году было принято решение опубликовать особые методические Рекомендации ESH/ESC [3], исходя из того факта, что Рекомендации WHO/ISH рассчитаны на страны, в которых охрана здоровья и экономические возможности чрезвычайно разнятся, и поэтому некоторые диагностические и терапевтические рекомендации, возможно, не полностью подходят для всех европейских стран. В условиях развития здравоохранения в Европе для гипертензивных пациентов часто может быть применена более глубокая оценка сердечно-сосудистого риска и поражений органов, а также имеется более широкий выбор антигипертензивного лечения.
Рекомендации ESH/ESC 2003 г. [3] были широко распространены среди клиницистов и очень часто цитировались медицинской литературой в последние два года [4]. Однако в 2003 г. появились существенные дополнительные доказательства, касающиеся важных проблем, связанных с диагностикой и подходами к лечению артериальной гипертензии. Именно поэтому на повестке дня встал вопрос о целесообразности обновления предыдущих Рекомендаций.
При подготовке новых Рекомендаций комитет, учрежденный ESH и ESC, постановил придерживаться принципов, сформированных в Рекомендациях 2003 г., а именно:
1) попытаться предложить наиболее качественные и наиболее сбалансированные Рекомендации всем работникам охраны здоровья, которые связаны с лечением артериальной гипертензии;
2) достигать этой цели снова путем подробного и критически осмысленного обзора данных, которые сопровождались бы сериями работ, где бы были представлены специальные Рекомендации, а также подготовлены практические Рекомендации для скорейшего опубликования, как это было сделано в 2003 г. [5];
3) прежде всего оценить данные, полученные в крупномасштабных рандомизированных исследованиях (при необходимости не оставлять в стороне данные, полученные от обсервационных исследований и других источников при условии, что эти исследования соответствовали высоким научным стандартам);
4) акцентировать, что Рекомендации рассматривают заболевание в целом, и поэтому их роль в каждом индивидуальном случае лечения должна быть просветительской, а не нормативной или принудительной, так как личностные, медицинские и культурные отличия между пациентами могут быть существенными и, следовательно, решения о лечении могут отклоняться от опубликованных усредненных методических Рекомендаций;
5) избегать жесткой систематики Рекомендаций на основании уровня или силы научного доказательства [6]. Комитет понимал, что часто это может быть трудным для применения, Рекомендации можно применять только в терапевтическом аспекте, и что строгость может оцениваться с точки зрения формулировки и на основе данных соответствующих исследований. Тем не менее в текст работы и в список литературы были внесены основополагающие рандомизированные и обсервационные исследования, метаанализы и критические обзоры, а также мнения специалистов.
Члены комитета по подготовке Рекомендаций, образованного ESH и ESC, участвовали в работе над ним независимо друг от друга, руководствуясь собственным академическим и клиническим опытом и проводя объективную и критическую экспертизу всей доступной литературы. Большинство из них работали и продолжают работать в сотрудничестве с работниками сферы здравоохранения, как отраслевыми и правительственными, так и частными (поисковые исследования, преподавательские конференции, консультации), но все они полагают, что такое сотрудничество не повлияло на их собственные суждения. Наилучшей гарантией их независимости является качество их прошлой и текущей научной деятельности. Однако для того чтобы полностью гарантировать непредубежденность, их отношения с медицинской индустрией, как отраслевыми и правительственными, так и с частными работниками сферы здравоохранения, освещены на веб-сайтах ESH и ESC (www.eshonline.org и www.escardio.org). ESH и ESC полностью обеспечили расходы на рабочую группу по написанию и подготовке обсуждаемых методических Рекомендаций.
2. Определение и классификация артериальной гипертензии
Исторически сложилось так, что большее внимание уделялось диастолическому, а не систолическому артериальному давлению как предвестнику сердечно-сосудистых заболеваний и фатальных исходов [7]. Такой подход отражен в ранних рекомендациях Объединенного национального комитета, который не рассматривал систолическое артериальное давление и исключал повышенное систолическое артериальное давление из предложенной тогда классификации повышения артериального давления [8, 9]. Впоследствии это было отражено при планировании первых рандомизированных клинических исследований, в которых критериями для включения пациентов в исследование почти неизменно были значения диастолического артериального давления [10]. Однако после проведения большого количества обсервационных исследований стало очевидно, что сердечно-сосудистая заболеваемость и смертность напрямую связаны как с систолическим, так и с диастолическим артериальным давлением [7, 11]. Как сообщалось, эта связь менее отчетлива в отношении коронарных осложнений, чем в отношении инсульта, который вследствие этого был охарактеризован как самое «главное осложнение, вызванное артериальной гипертензией» [7]. Однако в нескольких регионах Европы, хотя и не во всех, определяющий риск, который может привести к летальному исходу вследствие повышения артериального давления, как раз чаще связан с коронарными приступами, чем с инсультом, так как заболевания сердца остаются наиболее распространенными сердечно-сосудистыми нарушениями в этих регионах [12]. Более того, как систолическое, так и диастолическое артериальное давление показывают дифференцированную независимую связь с сердечной недостаточностью, заболеванием периферических сосудов и терминальной стадией болезни почек [13–16]. Поэтому повышенное артериальное давление должно считаться главным фактором риска для множества сердечно-сосудистых и сопряженных заболеваний, равно как и для заболеваний, ведущих к заметному росту сердечно-сосудистых рисков. Эти данные, а также широкая распространенность гипертензии у населения [17–19] объясняют, почему в докладе ВОЗ гипертензия названа первой причиной смертности во всем мире [20].
2.1. Систолическое артериальное давление в сравнении с диастолическим и пульсовым
В последние годы представление о простой прямой связи сердечно-сосудистых рисков с систолическим и диастолическим артериальным давлением было пересмотрено в сторону усложнения вследствие полученных результатов в обсервационных исследованиях, а именно стало очевидным, что у пожилых пациентов такой риск прямо пропорционален систолическому артериальному давлению, а при любом имеющемся уровне систолического давления риск обратно пропорционален диастолическому артериальному давлению [21–23], с высокой прогностической ценностью пульсового артериального давления (систолическое минус диастолическое) [24–27]. Прогностическая значимость пульсового артериального давления может изменяться в зависимости от клинических характеристик пациентов. В крупнейшем метаанализе обсервационных наблюдений, доступных на сегодняшний день (61 исследование почти 1 миллиона человек без выраженных сердечно-сосудистых заболеваний, из которых 70 % составляли европейцы) [11], как систолическое, так и диастолическое артериальное давление являлось независимым и сходным предиктором и инсульта, и смертности вследствие коронарных заболеваний, в то время как пульсовое артериальное давление не являлось такой предпосылкой, особенно у пациентов младше 55 лет. Напротив, у больных среднего [24, 25] и пожилого [26, 27] возраста, страдающих гипертензией и имеющих сердечно-сосудистые факторы риска либо связанные с ними клинические состояния, пульсовое артериальное давление показало высокую прогностическую ценность для сердечно-сосудистых событий [24–27].
Следует признать, что величина пульсового артериального давления является производной, которая сочетает в себе недостатки исходных измерений. К тому же, хотя и были предложены такие значения, как 50 или 55 мм рт.ст. [28], не были сделаны расчеты практических граничных величин для различных возрастов, которые отделяли бы нормальные показания пульсового артериального давления от ненормальных. Как показано в разд. 3.1.7, центральное пульсовое артериальное давление, которое связано с феноменом амплификации между периферическими артериями и аортой, является более точным маркером и может исправить эти недостатки.
На практике классификация артериальной гипертензии и оценка риска (разд. 2.2 и 2.3) должна все так же основываться на уровнях систолического и диастолического артериального давления. Несомненно, эти показатели остаются главными для принятия решения по поводу пороговой величины артериального давления и цели лечения, так как они были критериями в рандомизированных контролированных исследованиях отдельно систолической и систолодиастолической артериальной гипертензии. Однако пульсовое артериальное давление может помочь в выявлении пожилых пациентов с систо лической артериальной гипертензией, которые имеют особенно высокий риск. У этих пациентов высокое пульсовое артериальное давление является маркером выраженного увеличения жесткости крупных артерий и, соответственно, далеко зашедшего повреждения органа [28] (разд. 3.6).
2.2. Классификация артериальной гипертензии
Артериальное давление имеет одномодальное распределение среди населения [29], такое же распределение имеет и устойчивая взаимосвязь с сердечно-сосудистым риском вплоть до систолических и диастолических уровней 115–110 и 75–70 мм рт.ст. соответственно [7, 11]. Этот факт ставит под вопрос научную обоснованность понятия «повышенное артериальное давление» — его классификация основана на произвольно выбранных граничных значениях. Однако изменение широко известной и общепринятой терминологии может вызвать замешательство, в то время как использование граничных значений упрощает процедуру диагностирования и лечения в повседневной практике. Поэтому классификация артериальной гипертензии, которая приведена в методических рекомендациях 2003 ESH/ESC, остается неизменной (табл. 1), но со следующими оговорками:
1) если систолическое и диастолическое артериальное давление пациента попадает под различные категории, для количественного определения общего сердечно-сосудистого риска, принятия решения о медикаментозном лечении и для оценки эффективности лечения следует использовать более высокую категорию;
2) изолированная систолическая гипертензия должна рассматриваться (степень 1, 2 и 3) согласно тем же значениям систолического артериального давления, которые указаны для систолодиастолической артериальной гипертензии. Однако как упоминалось выше, сочетание с низким диастолическим артериальным давлением (например, 60–70 мм рт.ст.) нужно расценивать как дополнительный риск;
3) пороговое значение артериального давления для определения гипертензии и потребности в медикаментозном лечении должно быть гибким, исходя из уровня и профиля общего сердечно-сосудистого риска. Например, значение артериального давления может оцениваться как недопустимо высокое и требующее лечения при состояниях с высоким риском, но в то же время оставаться приемлемым у пациентов с низким риском. Доказательства в пользу такого утверждения будут представлены в разделе о терапевтическом подходе (разд. 5).

Рекомендации Объединенного национального комитета США (JNC 7) относительно артериальной гипертензии, опубликованные в 2003 г. [30], объединили категории нормального и высокого нормального артериального давления в отдельный пункт, который назван «прегипертензия». Такое деление было основано на данных, полученных во Фремингемском исследовании [31, 32], которые свидетельствовали, что у таких пациентов для всех возрастов возможность развития артериальной гипертензии выше, чем у тех, которые имеют арт ериальное давление < 120/80 мм рт.ст. (охарактеризованное как нормальное артериальное давление). Комитет ESH/ESC решил не использовать эту терминологию по следующим причинам: 1) даже во Фремингемском исследовании риск развития артериальной гипертензии был определенно выше у пациентов с высоким нормальным давлением (130–139/85–89 мм рт.ст.), чем у тех, кто имел нормальное артериальное давление (120–129/80–84 мм рт.ст.) [32, 33], и поэтому для объединения этих двух групп есть лишь незначительные основания; 2) так как слова «артериальная гипертензия» имеют угрожающее значение для непрофессионала, термин «прегипертензия» может обеспокоить человека и привести к ненужным визитам к доктору и требованиям обследования [34]; 3) хотя изменения в образе жизни, рекомендованные JNC 7 (2003 г.) для прегипертензивных пациентов, возможно, и являются ценной концепцией оздоровления населения [30], важнее всего то, что на практике эта категория чрезвычайно разнородна: в нее подпадают и лица, у которых нет необходимости прибегать к любому вмешательству (например, пожилой пациент с артериальным давлением 120/80 мм рт.ст.), а также и те, у которых выражен очень высокий или высокий профиль риска (например, после инсульта или с диагнозом диабет), которым требуется медикаментозное лечение.
В заключение необходимо отметить, что, возможно, следует классифицировать артериальное давление без использования термина «артериальная гипертензия». Однако исходя из практических потребностей, этот термин используется в табл. 1 с оговоркой, что реальные пороговые значения артериальной гипертензии должны рассматриваться как гибкие, а повышенные или пониженные значения рассматриваются в контексте общего сердечно-сосудистого риска для каждого больного. Также данные проиллюстрированы в разд. 2.3 и в табл. 2.
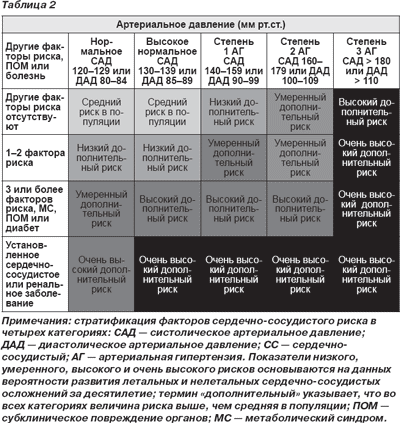
2.3. Суммарный сердечно-сосудистый риск
2.3.1. Общее представление
В течение длительного времени Рекомендации по артериальной гипертензии сосредотачивались на значениях артериального давления как единственных или главных переменных величинах, определяющих необходимость и тип лечения. Хотя этот подход сохранился и в Рекомендациях JNC 7 2003 г. [30], рекомендации ESH/ESC 2003 г. [3] поставили акцент на том, что диагноз и лечение артериальной гипертензии должны зависеть от количественного определения суммарного (или общего) сердечно-сосудистого риска. Это представление основано на том факте, что только небольшая доля популяции лиц с гипертензией имеет повышенное артериальное давление как единственный фактор, в то время как преобладающее большинство имеет дополнительные сердечно-сосудистые факторы риска [35–39] в сочетании со степенью выраженности повышения артериального давления и нарушением обмена глюкозы и липидов [40]. Более того, когда существуют сочетанные факторы риска, связанные с артериальным давлением и метаболизмом, они усиливают действие друг друга и приводят к увеличению общего сердечно-сосудистого риска, который становится более опасным, чем сумма его отдельных компонентов [35, 41, 42]. Наконец, имеются данные, что для пациентов с высоким и пациентов с низким риском пороговые величины и цели антигипертензивного, а также и других стратегий лечения должны быть разными [3]. Для того чтобы максимизи ровать показатель «стоимость — эффекти вность» лечения артериальной гипертензии, интенсивность терапевтического подхода должна быть дифференцирована в соответствии с тяжестью суммарного сердечно-сосудистого риска [43, 44].
2.3.2. Оценка
Оценка суммарного сердечно-сосудистого риска для определенных подгрупп пациентов выполняется просто на основе: 1) наличия предшествующего диагноза сердечно-сосудистого заболевания; 2) наличия диабета 2-го типа; 3) наличия диабета 1-го типа; 4) выявления пациентов с серьезно повышенными единичными факторами риска. При всех этих состояниях суммарный сердечно-сосудистый риск является высоким и требует необходимых мер, снижающих его интенсивность, о чем будет сказано в последующих разделах. Однако значительное количество пациентов с гипертензией не принадлежит ни к одной из упомянутых выше категорий, а определение тех, кто имеет высокий риск, требует использования моделей для оценки суммарного сердечно-сосудистого риска, так чтобы можно было соответственно регулировать интенсивность терапевтического подхода.
Были разработаны несколько компьютерных методов для оценки суммарного сердечно-сосудистого риска, т.е. абсолютной вероятности развития сердечно-сосудистого события обычно за период свыше 10 лет. Однако некоторые из них основаны на данных Фремингемского исследования [45], применимых только к некоторым европейским популяциям, так как существуют значительные отличия в частоте коронарных событий и инсультов [12]. Не так давно стала доступна европейская модель, основанная на большой базе данных, предоставленной проектом SCORE [46]. Материалы SCORE дают возможность определить европейские страны с высоким и низким уровнем риска. Они оценивают риск смерти от сердечно-сосудистого (не только коронарного) заболевания в период свыше 10 лет и позволяют градуировать (произвести цифровое выражение) показатели для отельных стран, в том случае если известна национальная статистика смертности и распространенности главных сердечно-сосудистых факторов риска. Модель SCORE также была использована в программе Heart Score, официальном руководстве ESC для осуществления профилактики сердечно-сосудистых заболеваний в клинической практике. Информацию можно получить на веб-сайте ESC (www.escardio.org).
Рекомендации ESH/ESC 2003 г. [3] классифицировали суммарный сердечно-сосудистый риск на основе программы, предложенной в рекомендациях WHO/ISH 1999 г. относительно артериальной гипертензии [2] с дополнительным включением пациентов с нормальным или высоким нормальным артериальным давлением. Эта же классификация осталась и в настоящих рекомендациях (табл. 2). Термины «низкий», «средний», «высокий» и «очень высокий» риск используются для того, чтобы определить приблизительный риск сердечно-сосудистой заболеваемости и смертности за последующие 10 лет, что приблизительно соответствует возрастанию уровня суммарного сердечно-сосудистого риска, оцененного Фремингемским исследованием [45] или моделью SCORE [46]. Термин «дополнительный» используется для того, чтобы акцентировать, что во всех категориях относительный риск больше, чем средний риск в популяции. Использование категориальной классификации предоставляет данные, которые, по сути, являются менее точными, чем те, которые получены от вычислений, основанных на непрерывных переменных, но зато достоинство такого подхода заключается в его простоте. Р екомендации WHO/ISH 2003 г. [47] еще более упростили подход в процессе принятия решения относительно лечения путем слияния категорий высокого и очень высокого риска — данные категории были оценены как подобные. Различие между категориями высокого и очень высокого риска было сохранено в настоящих Рекомендациях, таким образом обеспечивается отдельное место для дополнительной профилактики, т.е. профилактики у больных с уже имеющимся сердечно-сосудистым заболеванием. У таких пациентов по сравнению с категорией высокого риска не только может быть намного выше суммарный риск, но и при разбросе уровня артериального давления от нормального до высокого потребуется полимедикаментозное лечение.

В табл. 3 показаны самые распространенные клинические переменные, которые должны быть применены для того, чтобы стратифицировать риски. Они основаны на факторах риска (демография, антропометрические данные, наличие сердечно-сосудистых заболеваний в семейном анамнезе, артериальное давление, курение, показатели уровней глюкозы и липидов), измерениях повреждения органов-мишеней и наличии диагноза «диабет и сопутствующие сердечно-сосудистые заболевания», как это определено в Рекомендациях 2003 г. [3]. Необходимо выделить следующие новые пункты:

1. Был включен метаболический синдром [49], так как он представляет кластер (сочетание) факторов риска, которые часто сопутствуют гипертензии, а это значительно повышает сердечно-сосудистый риск. Выводов о том, что он представляет собой отдельный патогенетический объект, нет.
2. Следующий акцент был сделан на определении повреждения органов-мишеней, так как связанные с артериальной гипертензией субклинические изменения в нескольких органах указывают на прогрессирование в развитии сердечно-сосудистых заболеваний [50], что заметно увеличивает риск по сравнению с просто наличием факторов риска. Отдельный раздел (3.6) посвящен поиску субклинических признаков повреждений органов-мишеней, в нем обсуждается дополнительный риск каждого субклинического изменения и аргументируются предложенные предельные значения показателей.
3. Был расширен список почечных маркеров повреждения, включены оценка клиренса креатинина по формуле Кокрофта — Гаулта [51] или скорость клубочковой фильтрации по формуле MDRD [52]. Включения сделаны вследствие появления доказательств того, что эти расчетные показатели являются более точным индикатором сердечно-сосудистого риска при наличии почечной дисфункции.
4. Микроальбуминурия рассматривается как необходимый компонент оценки поражения органов-мишеней, поскольку ее определение стало простым и относительно недорогим.
5. Концентрическая гипертрофия левого желудочка идентифицирована как структурный параметр сердца, который более значительно увеличивает сердечно-сосудистый риск.
6. По возможности рекомендуется оценить повреждение различных органов-мишеней (например, сердце, кровеносные сосуды, почки и мозг), потому что множественные повреждения органов связаны с худшим прогнозом [53].
7. Увеличенная скорость распространения пульсовой волны добавлена в список факторов, влияющих на прогноз как ранний показатель увеличения жесткости крупных артерий [54, 55], хотя и с предостережением, что этот показатель имеет ограниченную доступность в клинической практике.
8. Низкий уровень лодыжечно-плечевого индекса (< 0,9) внесен в список как относительно легко получаемый маркер атеросклеротического поражения артерий и увеличенного суммарного сердечно-сосудистого риска [56].
9. Рекомендовано также оценивать повреждение органов не только до лечения (чтобы стратифицировать риск), но и во время терапии, так как признаки регресса гипертрофии левого желудочка и уменьшение протеинурии указывают на сердечно-сосудистую протекцию, полученную вследствие лечения [57–61].
10. Существуют причины для включения в качестве фактора риска и увеличенной частоты сердечных сокращений, так как уже накоплено достаточно данных в пользу того, что она повышает риск как сердечно-сосудистой заболеваемости и смертности, так и общей смертности [62–65]. Также имеются доказательства, что увеличенная частота сердечных сокращений повышает риск развития новых случаев артериальной гипертензии [66, 67] и часто связана с метаболическим синдромом [67–69]. Однако из-за широкого диапазона принятых значений нормальности частоты сердечных сокращений в состоянии покоя (от 60 до 90 уд./мин) уточнение пороговых значений частоты сердечных сокращений для увеличения точности стратификации суммарных сердечно-сосудистых рисков в настоящее время невозможно.
11. Можно определить главные диагностические элементы, необходимые для классификации пациентов в категории с высоким или очень высоким риском. Следует отметить, что наличие множественных факторов риска, диабет или повреждение органов всегда помещают пациента с артериальной гипертензией и даже с высоким нормальным артериальным давлением в категорию высокого риска.
2.3.3. Ограничения
Все доступные к настоящему моменту модели для оценки сердечно-сосудистого риска имеют ограничения, которые также должны быть учтены. Суммарные модели сердечно-сосудистых рисков не принимают во внимание продолжительность воздействия фактора риска или заболевания. Их количественное определение обычно основано на учете только некоторых факторов риска, в то же время уделяется ограниченное внимание другим факторам, связанным с сердечно-сосудистой патологией (в т.ч. физической активности и стрессам) [70]. К тому же значение повреждения органа-мишени в вычислении суммарного риска зависит от того, насколько тщательно оценено повреждение при помощи доступных средств. Известны несколько дополнительных маркеров повреждения органов-мишеней, которые не были перечислены в табл. 3 вследствие трудности в определении или практических проблем (низкая доступность, сильная зависимость от навыков того, кто проводит оценку, отсутствие стандартизации, потребность во времени, инвазивность, стоимость и т.п.). Однако эти методы в настоящий момент являются объектом широких исследований, которые, возможно, сделают их более полезными в ближайшем будущем, и внесены в табл. 4 вместе с оценкой их клинической значимости и ограничениями. Кроме того, эти проблемы будут рассмотрены и в разд. 3.6
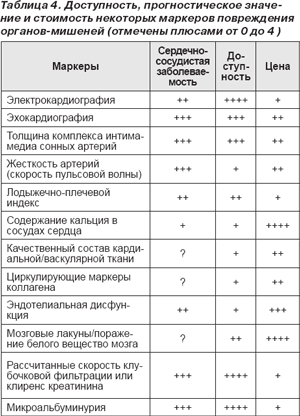
Пациенты с высоким и очень высоким риском
1. АД ≥ 180 мм рт.ст. систолическое и/или ≥ 110 мм рт.ст. диастолическое.
2. Систолическое АД > 160 мм рт.ст. с низким диастолическим АД (< 70 мм рт.ст.).
3. Сахарный диабет.
4. Метаболический синдром.
5. > 3 факторов сердечно-сосудистого риска.
6. Одно или несколько субклинических повреждений органов, указанных ниже:
— электрокардиографическая (особенно с перегрузкой) или эхокардиографическая (особенно концентрическая) гипертрофия левого желудочка;
— ультразвуковые данные об утолщении стенок сонной артерии или о наличии бляшки;
— повышенная жесткость артерий;
— умеренное увеличение сывороточного креатинина;
— снижение расчетной скорости клубочковой фильтрации или клиренса креатинина;
— микроальбуминурия или протеинурия;
7. Наличие сердечно-сосудистого или почечного заболевания.
Следует также упомянуть и принципиальные ограничения. Нельзя забывать, что основной целью оценки суммарного сердечно-сосудистого риска является наилучшее использование имеющихся в распоряжении врача ограниченных ресурсов для того, чтобы максимально предотвратить сердечно-сосудистые осложнения, т.е. рассортировать по степени значимости профилактические меры, которые могут снизить повышенный риск. Однако же стратификация абсолютного риска часто используется частными или государственными работниками здравоохранения для определения порога, ниже которого лечение не представляется обязательным. Предел в 20 % риска сердечно-сосудистого заболевания в течение 10 лет является произвольной и упрощенной величиной, и ситуация, когда интенсивное лечение назначается при значениях выше пороговых величин либо вообще никакие действия не предпринимаются при значениях ниже этих величин, не может считаться удовлетворительной. Следует также помнить о влиянии возраста на модели суммарного сердечно-сосудистого риска. Это влияние настолько сильно, что более молодые взрослые (особенно женщины) вряд ли достигают таких высоких уровней риска, даже если у них имеется более чем один главный фактор риска и определяется отчетливое увеличение относительного риска (т.е. существующий риск в сравнении с мужчинами такой же группы рисков). Напротив, большинство пожилых мужчин (например, > 70 лет) часто будут отнесены к группе высокого суммарного уровня риска, в то время как у их ровесниц по сравнению с ними уровень риска будет увеличен очень незначительно. Последствия этого таковы, что большинство ресурсов здравоохранения сконцентрировано на старших пациентах, чья потенциальная продолжительность жизни относительно короткая, несмотря на лечение. Молодым людям с высоким относительным риском уделяется гораздо меньшее внимание, несмотря на тот факт, что в отсутствие надлежащего лечения, когда на них долгое время воздействуют факторы риска, они могут перейти в категорию высокого риска в среднем возрасте, с частично необратимыми последствиями, с потенциальным сокращением продолжительности жизни. Это го бы не произошло, если бы они вовремя получи ли правильное соответствующее лечение. Как уже было предложено в Рекомендациях ESH/ESC 2003 г. [3], этих недостатков можно избежать, используя относительный риск в качестве показателя потребности и степени интенсивности терапевтического лечения у молодых людей. В этом может помочь программа HeartScore (www.escardio.org) с модификациями, которые указываются в Рекомендациях по профилактике сердечно-сосудистых заболеваний в клинической практике, опубликованными четвертой совместной рабочей группой Европейских методических обществ [71]. Важно помнить, что у молодых лиц с низким абсолютным риском только в силу возраста, однако с важными факторами риска для улучшения профиля риска и предотвращения развития условий для перехода в категорию высокого риска в дальнейшем следует предпринимать нефармакологические меры, а если необходимо — и фармакологическое лечение. В отсутствие лечения ухудшение может происходить даже раньше, чем указано в диаграммах риска, так как факторы риска с возрастом проявляются сильнее и повышение артериального давления по прошествии времени часто сопровождается развитием поражения органов-мишеней.
3. Диагностическая оценка
Диагностические процедуры проводятся со следующими целями: 1) установление уровней артериального давления; 2) определение вторичных причин артериальной гипертензии; 3) оценка суммарного сердечно-сосудистого риска путем выявления других факторов риска, поражений органов-мишеней и сопутствующих заболеваний или клинических состояний.
Диагностические процедуры включают:
— повторные измерения артериального давления;
— медицинский анамнез;
— физикальный осмотр;
— лабораторные и инструментальные исследования. Некоторые из них должны рассматриваться как рутинные для всех пациентов с высоким артериальным давлением; некоторые являются рекомендованными и могут широко использоваться в развитых системах здравоохранения Европы; некоторые показаны только тогда, когда на это указывают результаты базовых исследований или же клиническое течение заболевания у этого пациента.
3.1. Измерение артериального давления
Артериальное давление характеризуется значительными спонтанными колебаниями как в течение дня, так и в различные дни, месяцы и сезоны [72–74]. Поэтому диагноз «артериальная гипертензия» должен быть основан на множественных измерениях артериального давления, которые периодически проводятся за определенный период времени. Если артериальное давление только немного повышено, повторные измерения нужно проводить в течение нескольких месяцев для того, чтобы определить обычное артериальное давление пациента как можно точнее. С другой стороны, если у пациента имеется более выраженное повышение артериального давления, подтверждено поражение органов-мишеней, связанное с артериальной гипертензией, или же высокий или очень высокий профиль сердечно-сосудистого риска, повторные измерения нужно проводить в течение более короткого периода времени (недель или дней). В целом диагноз артериальная гипертензия должен быть основан на не менее 2 измерениях артериального давления при каждом посещении врача в течение как минимум 2–3 визитов, хотя в особенно тяжелых случаях диагноз может быть основан на измерениях, проведенных во время одного визита к врачу. Артериальное давление может быть измерено врачом или сестрой в кабинете амбулаторно или в стационаре (офисное или клиническое артериальное давление), пациентом или родственником дома или автоматически при 24-часовом мониторировании. Эти процедуры основаны на отдельных рекомендациях Европейского общества по изучению гипертензии [75] и могут быть суммированы, как указано ниже.
3.1.1. Офисное артериальное давление
Артериальное давление может быть измерено ртутным сфигмоманометром, различные части которого (резиновые трубки, клапаны, ртуть, и т.п.) следует содержать в надлежащем рабочем порядке. Другие неинвазивные устройства, основанные на аускультации, или осциллометрические полуавтоматические приборы также могут использоваться и будут в действительности становиться все более и более важными из-за ужесточения требований о запрете медицинского использования ртути. Однако эти устройства должны быть тестированы на точность, согласно стандартизированным протоколам [76] и указаниям на веб-сайте (www.dableducational.org), а кроме этого, периодически их точность следует проверять путем сравнения со значениями, полученными с помощью ртутного сфигмоманометра. Инструкция по правильному измерению офисного артериального давления суммирована во вставке 2.
3.1.2. Амбулаторное артериальное давление

Ряд приборов (преимущественно осциллометрических) пригодны для автоматического измерения АД у больных, состояние которых позволяет им вести образ жизни, близкий к нормальному. Они способны обеспечить информацию о средней величине артериального давления за 24 часа, а также средние значения за более ограниченные периоды, например день, ночь или утро. Эту информацию не следует расценивать как замену тем данным, которые получены при обычных измерениях артериального давления (выполненных специалистами со всеми надлежащими требованиями). Однако не следует забывать о клинической ценности полученных дополнительных показателей, так как и продолжительные наблюдения, и исследования с разными группами показали, что офисное артериальное давление имеет только ограниченную связь с уровнем артериального давления на протяжении 24 часов, а значит, не отражает настоящую ситуацию из повседневной жизни [77–79]. Эти исследования также показали, что амбулаторное артериальное давление: 1) коррелирует с повреждением органов-мишеней, вызванным артериальной гипертензией, и подобрать лечение для него можно более точно, чем исходя из данных офисного артериального давления [80–85]; 2) связано с риском развития сердечно-сосудистых событий намного сильнее, чем это известно для клинического артериального давления, и более точно может предсказывать риск сердечно-сосудистых осложнений, а также дополняет прогноз, полученный от значений офисного артериального давления в популяции, как в случаях с нелеченой или же леченой гипертензией [86–96]; 3) по сравнению с измерениями клинического артериального давления более точно показывает степень снижения артериального давления на фоне лечения, так как имеет более высокую воспроизводимость результатов [97, 98], отсутствует или имеется незначительный эффект «белого халата» [99] и эффект плацебо [100, 101]. Хотя некоторые из указанных выше преимуществ могут быть достигнуты и путем увеличения количества измерений офисного артериального давления [82, 98], 24-часовой мониторинг амбулаторного артериального давления может быть полезен во время постановки диагноза и в отслеживании изменения показателей в течение лечения. Для того чтобы получить информацию о профилях артериального давления в дневное и в ночное временя, разнице дневного и ночного артериального давления, об утреннем повышении и вариабельности артериального давления, следует направить усилия на более широкое использование суточного 24-часового мониторинга амбулаторного артериального давления. Значения артериального давления в дневное и ночное время, а также динамика показателей вследствие лечения взаимосвязаны [78, 79], но в то же время установлено, что прогностическое значение ночного артериального давления выше, чем дневного [87, 89–92, 94]. Кроме того, как было установлено, у пациентов с недостаточным снижением артериального давления в ночные часы (non-dippers) [102] более часто наблюдаются повреждения органов-мишеней и менее благоприятный прогноз, хотя в некоторых исследованиях прогностическое значение этого явления исчезало, если многовариантный анализ включал среднее значение артериального давления за 24 часа [87, 88, 90, 92, 93, 103–106]. Также имеются свидетельства, что пик распространенности кардиальных и цереброваскулярных событий наблюдается в утренние часы [107–110], что, возможно, связано с резким подъемом артериального давления при переходе от сна к пробуждению [72, 111–113], а также с увеличением агрегации тромбоцитов, сниженной фибринолитической активностью и симпатической активацией [114–118]. Отмечено также усугубления повреждения органов-мишеней и событий, связанных с вариабельностью артериального давления, выраженной как квадратичное отклонение от средних значений [119–121]. Хотя в этих исследованиях не всегда учитывалось воздействие сопутствующих факторов, независимая роль повышенной вариабельности артериального давления недавно подтверждена продолжительным обсервационным исследованием [122].
При 24-часовом измерении артериального давления [75] необходимо придерживаться следующих установок:
1. Использовать только устройства, рекомендованные после исследований, согласно международным стандартизированным протоколам.
2. Использовать манжеты соответствующего размера, вначале следует сравнивать полученные начальные значения с полученными результатами при использовании сфигмоманометра, чтобы убедиться, что отличия составляют не больше чем ± 5 мм рт.ст.
3. Установить автоматическую частоту измерений с интервалами не более чем 30 мин, чтобы получить адекватный ряд значений и иметь больше прослеженных часов, если некоторые данные окажутся неточными.
4. Автоматическое сдувание манжеты должно происходить со скоростью не более чем 2 мм рт.ст./с.
5. Необходимо инструктировать пациентов о том, чтобы они соблюдали обычную активность, но избегали требующих усилий упражнений и держали руку вытянутой и неподвижной во время надувания манжеты.
6. Попросить пациента записывать в дневнике информацию о необычных событиях, а также о продолжительности и качестве ночного сна.
7. Необходимо проводить еще одно амбулаторное мониторирование артериального давления, если первое обследование имеет менее 70 % от количества действительных значений вследствие частых ошибок. Добейтесь, чтобы соотношение успешных измерений было схожим в дневное и ночное время.
8. Помните, что амбулаторное артериальное давление обычно на несколько мм рт.ст. ниже, чем офисное артериальное давление [123–125]. К ак видно из табл. 5, в популяционных исследованиях было показано, что офисное значение 140/90 мм рт.ст. соответствует значениям сре дней величины 24-часового давления — 125–130 мм рт.ст. систолического и 80 мм рт.ст. диастолического, соответственно средние дневные и ночные значения составляют 130–135/85 и 120/70 мм рт.ст. Эти значен ия могут расцениваться как приблизительные пороговые значения для диагностирования артериальной гипертензии при амбулаторном мониторировании артериального давления.
9. Клиническое заключение должно в основном базироваться на средних 24-часовых, дневных и/или ночных значениях давления. Другая информация, полученная при амбулаторном мониторировании артериального давления (например, величина утреннего подъема артериального давления и средние квадратичные отклонения артериального давления), клинически важная, однако сфера ее использования продолжает исследоваться.
3.1.3. Домашнее артериальное давление

Самостоятельное измерение артериального давления дома не может обеспечить подробной информации о суточных изменениях уровня артериального давления, которую можно получить путем амбулаторного мониторинга артериального давления. Однако оно предоставляет значения, полученные в ра зные дни в естественных условиях жизни. Средние значения, полученные за период несколько дней, могут иметь некоторые преимущества по сравнению с амбулаторным мониторированием, так как отсутствует существенный эффект «белого халата», они являются более воспроизводимыми и прогнозируют наличие и развитие повреждения органов-мишеней, а также и риск сердечно-сосудистых событий лучше, чем офисные значения [81, 89, 90, 92, 126, 127]. Таким образом, домашнее измерение артериального давления в течение подходящего периода можно рекомендовать до начала и во время лечения, а также потому, что эта относительно недорогая процедура может улучшить приверженность пациента к лечению [128].
Рекомендации по применению домашнего мониторирования АД [75]:
1. Необходимо использовать только сертифицированные устройства. Существует всего несколько доступных приборов для измерения артериального давления на запястье, которые прошли сертификацию [76]; при использовании любого из этих устройств на запястье в течение измерения руку следует держать на уровне сердца.
2. Предпочтительными являются полуавтоматические, а не ртутные сфигмоманометры для предотвращения проблем с обучением пациента использованию таких устройств и ошибок, связанных со слухом, неизбежных у пожилых пациентов.
3. Проинструктируйте пациента, что делать измерения следует в положении сидя после нескольких минут отдыха, предпочтительно утром и вечером. Предупредите его, что значения между измерениями могут отличаться из-за спонтанных колебаний артериального давления.
4. Не требуйте очень частых измерений и убедитесь, что проводимые измерения включают период до приема препарата — так, чтобы получить информацию о продолжительности лечебного эффекта.
5. Помните, что для амбулаторного мониторирования артериального давления нормальные значения должны быть ниже, чем для домашнего, и ниже офисного. Следует считать уровень 130–135/85 мм рт.ст. как значения, которые приблизительно соответствуют 140/90 мм рт.ст., измеренным в кабинете врача или клинике (табл. 5).
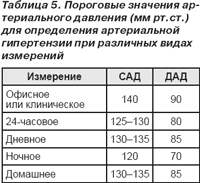
6. Дайте пациенту четкие инструкции о необходимости представить врачу надлежащую документацию о проведенных измерениях и избегать самостоятельного изменения режимов лечения.
3.1.4. Изолированная офисная артериальная гипертензия, или артериальная гипертензия «белого халата»
У некоторых пациентов постоянно определяется повышенное офисное артериальное давление, в то время как среднее дневное, 24-часовое или домашнее артериальное давление находится в пределах нормы. Такое состояние широко известно, как артериальная гипертензия «белого халата» [129], хотя существует и более описательный и менее механистический термин — «изолированная офисная (или клиническая) артериальная гипертензия», который более предпочтителен, потому что разница офисного и амбулаторного артериального давления не коррелирует с повышением офисного артериального давления, вызванным настораживающим отношением к процедуре, проводимой доктором или сестрой [130], которое действительно можно называть эффектом «белого халата» [131, 132]. Независимо от терминологии, на сегодняшний день известны подтверждающие данные о том, что изолированная офисная артериальная гипертензия наблюдается приблизительно у 15 % в общей популяции и что это составляет определенную долю (одна треть или больше) среди пациентов с диагностированной артериальной гипертензией, на которых следует обратить внимание [106, 133, 134]. Имеются доказательства, что у лиц с изолированной офисной артериальной гипертензией сердечно-сосудистый риск меньше, чем у пациентов с повышенным уровнем офисного и суточного артериального давления [90, 92, 106, 133-138]. В то же время в некоторых, хотя и не всех, исследованиях выявлялось, что такое состояние чаще ассоциировалось с большей распространенностью поражений органов-мишеней и нарушениями метаболизма гораздо больше, чем у пациентов с нормальным артериальным давлением. Такой факт может свидетельствовать о том, что это, возможно, не является безобидным клиническим феноменом [133]. Сведения о его слабой прогностической значимости в указанных исследованиях более противоречивы, если при обработке данные должным образом стандартизированы по возрасту и полу [92, 106, 133, 138], однако есть одно сообщение о связи данного феномена с частотой развития сердечно-сосудистых событий — такой факт демонстрирует его промежуточное положение у пациентов, у которых артериальное давление нормальное и артериальная гипертензия обнаружены как в кабинете врача, так и в других условиях [133].
Трудно предсказать, какие пациенты, у которых в офисе будет выявлено повышение артериального давления, будут иметь изолированную офисную артериальную гипертензию, но это состояние более распространено у женщин с 1-й степенью (мягкой) артериальной гипертензии, у лиц пожилого возраста, у некурящих, имеющих недавно выявленную артериальную гипертензию, а также в случае, если было сделано ограниченное количество измерений офисного артериального давления [75]. Изолированная офисная артериальная гипертензия должна быть диагностирована всякий раз, когда офисное артериальное давление > 140/90 мм рт.ст. как минимум в 3 случаях, в то время как среднее 24-часовое и дневное значение артериального давления находится в пределах нормы. Диагноз «изолированная офисная артериальная гипертензия» может также опираться на показатели домашнего мониторирования артериального давления (когда средняя величина нескольких домашних измерений < 135/85 мм рт.ст. а офисные значения > 140/90 мм рт.ст.), при этом следует учитывать, что пациенты с изолированной офисной артериальной гипертензией, диагностированные по показателям мониторинга амбулаторного артериального давления, возможно, не относятся полностью к той же группе, которая диагностирована по данным домашнего измерения артериального давления [133, 139]. Некоторые больные могут иметь высокое домашнее и нормальное амбулаторное артериальное давление и наоборот. Установление диагноза изолированной офисной артериальной гипертензии должно иметь как следствие поиск факторов ме таболического риска и поражения органов-мишеней. Медикаментозное лечение следует назначать в случае, если есть признаки поражения органов-мишеней или высокий уровень сердечно-сосудистого риска. Однако всем пациентам с изолированный офисной артериальной гипертензией рекомендуются модификация образа жизни и тщательное наблюдение даже тогда, когда фармакологическое лечение не назначается.
3.1.5. Изолированная амбулаторная, или скрытая (замаскированная) артериальная гипертензия
Этот феномен известен как явление, противоположное артериальной гипертензии «белого халата»: пациенты с нормальным офисным артериальным давлением (< 140/90 мм рт.ст.) могут иметь повышенные значения амбулаторного или домашнего артериального давления, и это состояние называют «изолированная амбулаторная артериальная гипертензия» или «скрытая артериальная гипертензия» [92, 95, 106, 132–134, 137, 139–141]. Распространенность в популяции является такой же, как и распространенность изолированной офисной артериальной гипертензии [106, 133, 134, 141]. Подсчитано, что приблизительно 1 из 7 или 8 пациентов с нормальным офисным артериальным давлением может относиться к этой категории [133]. Хотя об устойчивости этого феномена уже продолжительное время имеется лишь ограниченная информация [142], у таких пациентов обнаружена большая распространенность поражения органов-мишеней [139], увеличенная частота метаболических факторов риска [133] в сравнении с пациентами с действительно нормальным артериальным давлением. Результаты исследований показали, что скрытая артериальная гипертензия увеличивает сердечно-сосудистый риск, который приближается к уровню, соответствующему офисной и внеофисной артериальной гипертензии [92, 106, 133, 134, 137, 141].
В заключение следует отметить, что исследования, проведенные за последние несколько лет, обеспечили большое количество доказательств клинической важности внеофисного артериального давления, так как оно точнее характеризует тяжесть артериальной гипертензии и указывает на более высокий уровень риска у лиц с кажущимся нормальным артериальным давлением. В недавнем длительном обсервационном исследовании 12-летний риск летального исхода постепенно возрастал в группах нормального офисного, домашнего и суточного артериального давления до гипертензивного состояния, которое подтверждалось при использовании одной, двух и всех трех методик измерения артериального давления [133]. Определение амбулаторного и домашнего артериального давления может обеспечить полезную информацию даже в том случае, когда очевидное повышение клинического артериального давления отсутствует, особенно у тех пациентов, у которых проявляются множественные факторы риска и поражение органов-мишеней.
3.1.6. Артериальное давление при физической нагрузке и стресс-тестировании
С целью оценки ответа артериального давления на побуждающие стимулы и потенциальные возможности их применения в клинике были изучены влияния факторов, вызывающих как физический, так и психический стресс. Физический стресс вызывался активной физической деятельностью (динамические или статические упражнения) или применялся пассивный физический стресс, например холодовый прессорный тест. Психический стресс вызывался путем постановки задач математического, технического характера или же был связан с необходимостью принятия решения [143].

Все стрессоры увеличивали артериальное давление, а вариации величины индивидуального ответа артериального давления были оценены в плане прогноза возникновения артериальной гипертензии, поражения органов-мишеней, развития сердечно-сосудистых заболеваний или смерти.
Данные по прогнозированию возникновения артериальной гипертензии противоречивы [144]. В некоторых исследованиях был показан значимый и независимый риск развития артериальной гипертензии у пациентов с избыточным повышением артериального давления в ответ на физическую нагрузку [145], а у государственных служащих мужского пола ответы артериального давления на психический стресс предсказали будущие значения артериального давления и артериальную гипертензию через 10 лет последующего врачебного наблюдения [146]. Однако только небольшая часть отклонений в последующих показателях артериального давления могла быть объяснена различными ответами на психический стресс, в то же время в других подобных исследованиях были получены отрицательные результаты [147].
Что касается поражения органов-мишеней, то большинство исследований с пациентами, имеющими нормальное или повышенное артериальное давление, не показали значимой корреляции между прессорным эффектом динамичных упражнений и гипертрофией левого желудочка после надлежащей стандартизации по уровню артериального давления в состоянии покоя [148–154]. Однако в одной из недавних работ было показано, что изменение систолического артериального давления от состояния покоя до субмаксимальной физической нагрузки является сильным прогностическим фактором гипертрофии левого желудочка у лиц с прегипертензией [155]. Значимость реакции артериального давления на статические упражнения редко принимается во внимание, т.к. ни в одном исследовании не отмечена значимая связь между ответом артериального давления на динамической нагрузки кисти, а связь с массой миокарда левого желудочка отмечена лишь в одном исследовании [156], в то время как повышение артериального давления, вызванное холодовым прессорным тестом, было связано с увеличением массы миокарда левого желудочка [153], однако в другой работе эти данные не подтвердились [157]. В одном из исследований показано, что ответ артериального давления, вызванный путем постановки арифметической задачи, был значимо связан с концентрической гипертрофией левого желудочка, но не связан с массой миокарда левого желудочка [158], в то время как другие исследования не смогли найти положительную связь между структурой левого желудочка и типом реактивности артериального давления [153, 157].
Имеются противоречивые данные о том, может ли избыточный ответ артериального давления на нагрузку на велоэргометре прогнозировать сердечно-сосудистую заболеваемость и смертность независимо от значений артериального давления в состоянии покоя [149, 159]. Хотя представленные недавно результаты 21-летнего проспективного наблюдения показали, что как уровень артериального давления в положении на спине, так и после нагрузки в течение 6 минут имеет значение по отношению к сердечно-сосудистой смертности, особенно у лиц с небольшим повышением артериального давления [160]. Однако при наличии более тяжелой формы артериальной гипертензии ситуация может быть другой. Даст ли наличие чрезмерного повышения артериального давления во время физических нагрузок дополнительную прогностическую информацию к значениям артериального давления в состоянии покоя, зависит от воздействия физической нагрузки на функциональное состояние сердца. Если увеличение сердечного выброса, произошедшее вследствие действия физической нагрузки, будет неполноценным, как это наблюдается при тяжелой форме артериальной гипертензии, артериальное давление во время физических нагрузок не будет иметь самостоятельного прогностического значения. Имеются сведения о том, что ослабленное уменьшение системного сосудистого сопротивления при физической нагрузке может быть связано с худшим прогнозом [159, 161].

В заключение отметим, что данные о независимой связи ответа артериального давления на физические и психические стрессоры с артериальной гипертензией в будущем и повреждением органов-мишеней являются неубедительными, а в случае, если эта связь была достоверной, это может быть следствием небольшой величины разброса показателей. Что касается прогноза сердечно-сосудистых событий, то данные 21-летнего проспективного наблюдения, упомянутые выше [160], свидетельствует, что тест с физической нагрузкой может дать некоторую дополнительную прогностическую информацию как минимум у тех пациентов, которые имеют незначительное повышение артериального давления, потому что в отсутствие других факторов риска или поражения органов-мишеней решение о необходимости терапевтического вмешательства может представлять трудность. Наконец, не следует забывать, что неинвазивное измерение артериального давления во время физической нагрузки ограничено систолическими значениями и что точность процедуры намного меньше, чем в состоянии покоя.
3.1.7. Центральное артериальное давление
Вследствие наложения переменных исходящей и отраженной волн давления вдоль артериального дерева аортальное систолическое и пульсовое давление (т.е. давление, оказывающее воздействие на сердце, мозг и почки) может отличаться от измеренного обычным путем давления на плечевой артерии [162]. Более того, давно установлено, что антигипертензивные средства могут по-разному воздействовать на периферическое и центральное систолическое и пульсовое давление [163]. Необходимость в инвазивном измерении центрального артериального давления ограничила исследование этой проблемы. Однако недавно был описан метод, как неинвазивно оценить аортальное артериальное давление путем вычисления «индекса усиления» от изобары пульсовой волны, зарегистрированной на периферической артерии [164, 165]. Использование этого метода подтвердило, что воздействие антигипертензивных средств на центральное систолическое и пульсовое давление не точно отражают изменения, увиденные на уровне брахиальной артерии [166, 167]. К тому же результаты, полученные в крупном субисследовании, выполняемом в рамках рандомизированного исследования, показали, что центральное пульсовое давление, вычисленное с помощью индекса повышения, значимо связано с развитием сердечно-сосудистых событий [166]. Однако прогностическая роль центрального артериального давления как альтернативы периферическому должна быть еще подтверждена в более крупномасштабных обсервационных и интервенционных исследованиях.
3.2. Семейный анамнез и история болезни
Необходимо знать полный семейный анамнез, особенно в отношении артериальной гипертензии, диабета, дислипидемии, раннего развития коронарной болезни сердца, инсульта, заболеваний почек, периферических артерий.
История болезни должна включать: а) продолжительность существования АГ и предыдущие уровни повышенного артериального давления; б) симптомы, свидетельствующие о вторичных причинах артериальной гипертензии и приеме лекарств или веществ, которые могут повысить артериальное давление, например лакрица, капли в нос, кокаин, амфетамин, пероральные контрацептивы, стероиды, нестероидные противовоспалительные средства, эритропоэтин и циклоспорин; в) факторы образа жизни, такие как пищевой рацион, включающий жир (в частности животный жир), соль и алкоголь, количественное определение курения и физической активности, увеличение массы тела, начиная с взрослого возраста; г) существующие на данный момент или в прошлом симптомы коронарной болезни сердца, сердечной недостаточности, цереброваскулярных или периферических сосудистых заболеваний, болезни почек; сахарный диабет, подагра, дислипидемия, астма или любые другие существенные болезни, а также прием медикаментов для лечения указанных состояний; д) предшествующая антигипертензивная терапия, ее результаты и побочные эффекты; е) личные, семейные и воздействующие факторы внешней среды, которые могут влиять на артериальное давление, сердечно-сосудистый риск и на течение болезни, результат терапии. Также врачи должны выяснять у пациента и/или его супруга, храпит ли пациент во сне, так как храп может являться проявлением синдрома ночного апноэ и увеличенного сердечно-сосудистого риска.
3.3. Медицинское обследование
В дополнение к измерениям артериального давления частота сердечных сокращений также должна быть тщательно измерена (при имеющейся аритмии — подсчет пульса в течение 30 секунд и дольше), так как повторяющиеся показатели повышенных значений могут свидетельствовать о возросшем риске, возрастании симпатической или снижении парасимпатической активности [62–65] либо о сердечной недостаточности. Медицинский осмотр должен выявить наличие факторов риска, признаки, предполагающие вторичную артериальную гипертензию или доказательства повреждения органов-мишеней. Должна быть измерена окружность талии пациента в положении стоя, а также определены масса тела и рост для расчета индекса массы тела по стандартной формуле.
3.4. Лабораторные показатели
Лабораторные измерения должны обеспечить данные о дополнительных факторах риска, помочь определить вторичную артериальную гипертензию и повреждение органов-мишеней. Исследования должны проходить от самых простых к более сложным. Чем моложе пациент, чем выше артериальное давление и чем быстрее развивается артериальная гипертензия, тем более детализированным должно быть клиническое исследование больного с целью постановки диагноза. Однако минимальное необходимое количество лабораторных исследований требует еще дальнейшего обсуждения.
В достаточно однородной среде европейских стран, где сердечно-сосудистые заболевания являются преимущественной причиной заболеваемости и смертности, обязательные лабораторные и инструментальные исследования должны включать: анализ крови для определения глюкозы натощак, общего холестерина, холестерина ЛПНП, холестерина ЛПВП, триглицеридов (натощак), мочевой кислоты, креатинина, калия, гемоглобина и гематокрита; анализ мочи экспресс-методом с использованием тест-полосок, который позволит обнаружить микроальбуминурию; исследование мочи под микроскопом и электрокардиограмму. Креатинин сыворотки является неточным показателем функции почек. Даже небольшое повышение его уровня может указывать на существенное повреждение почечной функции и увеличенный риск сердечно-сосудистых заболеваний.
Уровень креатинина сыворотки также используется для вычисления клиренса креатинина по формуле Кокрофта — Гаулта или для оценки уровня гломерулярной фильтрации по сокращенной MDRD-формуле [51, 52]. Это простые процедуры, позволяющие выявить пациентов со сниженной гломерулярной фильтрацией и увеличенным сердечно-сосудистым риском, но в то же время со значением креатинина сыворотки в нормальном диапазоне (разд. 3.6.3). Если глюкоза в крови натощак > 5,6 ммоль/л (100 мг/дл), рекомендуют провести тест толерантности к глюкозе [168]. Повторный уровень глюкозы в крови натощак > 7,0 ммоль/л (126 мг/дл) и ненормальное значение теста толерантности к глюкозе свидетельствуют о сахарном диабете [168]. Хотя извест но, что повышенный уровень C-реактивного протеина (СРП) прогнозирует наличие сердечно-сосудистых событий, по данным клинических исследо ваний [169], его дополнительное значение в определении суммарного сердечно-сосудистого риска остается неопределенным [170], за исключением тех пациентов с метаболическим синдромом, у которых повышение уровня СРП ассоциируется с дополнительным увеличением риска [171, 172]. Значение других маркеров воспаления (фибриноген, цитокины, гомоцистеин и уровни м озгового натрийуретического пептида и т.п.) [173] для стратификации сердечно-сосудистого риска является объектом активного исследования, но в настоящее время их определение для клинической практики при артериальной гипертензии не рекомендуется.
3.5. Генетический анализ
Часто у больных артериальной гипертензией в семейном анамнезе присутствует высокое артериальное давление, что свидетельствует о вкладе наследственности в патогенез этого заболевания. Идиопатическая артериальная гипертензия является высокогетерогенным заболеванием, которое имеет многофакторную этиологию и полигенные нарушения [174, 175]. Изменения в некоторых генах могут свидетельствовать об индивидуальной чувствительности к данному фактору в окружающих условиях. У человека выявлено значительное количество мутаций в генах, в которых закодированы основные системы регулирования артериального давления, но их точная роль в патогенезе идиопатической артериальной гипертензии все еще неясна. Однако генетическое предрасположение пациента, включая активность энзимов, метаболизирующих медикаменты, может влиять как на эффективность, так и на появление побочных эффектов антигипертензивных средств. Известны новые данные фармакогенетических и фармакогеномных исследований, которые заставляют всерьез подойти к этой проблеме, что и было недавно подытожено в обзоре литературы [176]. Более того, охарактеризованы несколько редких моногенных форм артериальной гипертензии, например глюкокортикоид-курабельный альдостеронизм, синдром Лиддла и другие, где мутация одного гена полностью объясняет патогенез артериальной гипертензии и определяет оптимальный механизм лечения [177].
3.6. Исследование субклинического поражения органов-мишеней
Так как субклиническое поражение органов-мишеней определяет стадию развития сосудистых заболеваний в контексте сердечно-сосудистого континуума, а также является определяющим фактором для оценки суммарного сердечно-сосудистого риска, поиск признаков поражения органов-мишеней должен проводиться тщательно. Следует отметить, что к настоящему времени имеется значительное количество доказательств о ключевой роли субклинических поражений органов-мишеней в определении сердечно-сосудистого риска у больных как с наличием, так и с отсутствием гипертензии.

Неоднократно подтверждено, что микроальбуминурия связана с увеличением частоты сердечно-сосудистых заболеваний не только у пациентов с диабетом, но и у тех, кто не болеет диабетом [178–184]. Кроме того, показано увеличение риска при уровнях протеина в моче ниже тех, которые определяют как микроальбуминурию [181, 182, 185, 186].
Имеются и убедительные доказательства неблагоприятной прогностической роли гипертрофии левого желудочка [187–189], а также толщины комплекса интима-медиа сонных артерий [190–193]. Также подтверждено, что эти состояния у обычных пациентов с гипертензией встречаются гораздо чаще, и их показатели остаются повышенными, когда выполняются только стандартные исследования [194]. Без ультразвуковых исследований, направленных на выявление гипертрофии левого желудочка и увеличения толщины сосудов или бляшек, вплоть до 50 % пациентов с гипертензией могут быть ошибочно классифицированы как имеющие низкий или умеренный дополнительный риск, тогда как наличие кардиальных или васкулярных повреждений определяет их в группы с более высоким риском [194].
Ретроспективный анализ проспективных исследований [57–61, 195] показал, что уменьшение протеинурии и гипертрофии левого желудочка в результате лечения связано со снижением частоты сердечно-сосудистых событий, что позволяет предположить, что исследование повреждения органов-мишеней целесообразно не только для количественного определения суммарного сердечно-сосудистого риска, но также и для осуществления мониторинга протекторного влияния лечения.
Вследствие этих причин в настоящих рекомендациях, так же как и в предыдущих, 2003 г. [3], специальный раздел посвящен обсуждению доказательств риска, который представлен в виде поражений органов-мишеней, и методам их обнаружения. В целом скрининг для обнаружения микроальбуминурии необходимо в настоящее время сделать стандартной процедурой для всех пациентов с гипертензией, а также для пациентов с метаболическим синдромом, даже если у последних наблюдается высокое нормальное артериальное давление. Можно рекомендовать эхокардиографию и сонографию сосудов, особенно для пациентов, у которых повреждение органов не обнаруживается при стандартных исследованиях, таких как электрокардиограмма, а также для пожилых лиц, у которых часто встречаются гипертрофия сердца и заболевания артерий. Также полезная информация о повреждении сосудов может быть получена при измерении жесткости артерии с помощью скорости распространения пульсовой волны. Однако этот метод в настоящий момент не имеет широкого применения, и поэтому такая информация остается желательной, но трудной для получения.
Методы для оценки повреждения органов подробно приведены ниже.
3.6.1. Сердце
Электрокардиография должна быть обязательным элементом стандартного набора оценки пациентов с повышенным артериальным давлением. Его чувствительность в обнаружении гипертрофии левого желудочка низкая, но тем не менее гипертрофия, обнаруженная с использованием индекса Cоколова — Лайона (SV1 + RV5–6 > 38 мм) или Корнельского вольтажного критерия длительности желудочкового комплекса QRS (> 2440 мм/мс), является независимым прогностическим фактором сердечно-сосудистых событий [187], и его использование в качестве маркера кардиального повреждения, а также регресса этого повреждения при лечении пациентов являются незаменимыми, по меньшей мере, для пациентов старше 55 лет [195, 196]. Электрокардиография также может использоваться для обнаружения признаков перегрузки желудочка объемом или сопротивлением (а эти признаки указывают на более серьезный риск [187]), ишемии, нарушений проведения и аритмий, в том числе фибрилляции предсердий, которые нередки у пожилых лиц, страдающих гипертензией. При артериальной гипертензии показано холтеровское мониторирование электрокардиограммы, если необходимо обнаружить аритмию или ишемические эпизоды. Она также может представить данные о вариабельности сердечного ритма, которая может возникать при тяжелой форме артериальной гипертензии [72]. Однако отрицательная прогностическая значимость этих нарушений, хотя и была продемонстрирована при сердечной недостаточности и после инфаркта миокарда [197–199], при артериальной гипертензии остается недоказанной.
Хотя эхокардиография имеет технические ограничения (вариабельность результатов при проведении исследования разными врачами, низкое качество изображения при обследовании полных пациентов, пациентов с обструктивным заболеванием легких и т.п.), она является более чувствительной, чем электрокардиография, при выявлении гипертрофии левого желудочка [200] и прогнозировании сердечно-сосудистого риска [188], может помочь в более точной стратификации суммарного риска и в выборе правильной терапии [194]. Корректная оценка включает измерения толщины межжелудочковой перегородки, задней стенки левого желудочка и конечно-диастолического диаметра, а также вычисление массы левого желудочка, согласно надлежащим формулам [201]. Хотя отношение между индексом массы левого желудочка и сердечно-сосудистым риском является по стоянной величиной, пороговые величины 125 г/м для мужчин и 110 г/м для женщин широко используются для консервативных оценок гипертрофии левого желудочка. Наличие концентрической гипертрофии (соотношение относительной толщины стенки к радиусу > 0,42 с увеличенной величиной массы левого желудочка) [202], эксцентричной гипертрофии (увеличенная масса левого желудочка с соотношением «стенка — радиус» < 0,42) и концентрического ремоделирования (соотношение «стенка — радиус» > 0,42 при нормальной величине массы левого желудочка) прогнозируют увеличение риска развития сердечно-сосудистых заболеваний, однако концентрическая гипертрофия, судя по накопленным данным, является состоянием, которое увеличивает риск наиболее значимо [203, 204].

Кроме того, эхокардиография является инструментом оценки систолической функции левого желудочка; общая фракция изгнания, а также региональные фракции и фракция укорочения были предложены как возможные дополнительные прогностические факторы сердечно-сосудистых событий [205, 206]. Диастолическое наполнение левого желудочка (оценка так называемой диастолической функции) можно также оценить с помощью допплерэхокардиографии при измерении отношения между волнами E и A трансмитрального потока, времени раннего диастолического расслабления и оттока крови из легочных вен в левое предсердие [207]. Полезная информация также может быть получена при тканевом допплеровском исследовании латеральной части митрального кольца [208]. Все эти исследования в настоящее время представляют огромный интерес, так как уже признано, что значительное количество (около 50 %) случаев сердечной недостаточности может объясняться диастолической дисфункцией, без нарушения или же с незначительным ухудшением систолической функции, и что так называемая диастолическая сердечная недостаточность является угрожающим состоянием [209]. Нарушения диастолической функции часто встречаются среди лиц, страдающих гипертензией, и особенно у пожилых людей с повышенным артериальным давлением, у которых она наблюдается не меньше чем у одного из четырех пациентов [210]. Эти изменения могут происходить в отсутствие нарушений систолической функции и даже без гипертрофии левого желудочка. Имеются данные, что диастолическая дисфункция увеличивает риск фибрилляции предсердий [211]. Более того, в двух исследованиях показано, что диастолическая дисфункция прогнозирует развитие в дальнейшем сердечной недостаточности [206] и связана с увеличением показателя общей смертности [212], хотя в другом исследовании обнаружили, что эта связь не является независимой и обусловлена сопутствующими факторами [213]. Наконец, эхокардиография предоставляет информацию о наличии и степени увеличения левого предсердия, которое связано с риском фибрилляции предсердий, сердечно-сосудистых заболеваний и смерти [214–216]. Также могут быть получены данные о сегментальных дефектах сокращения стенки левого желудочка вследствие ишемии или предшествующего инфаркта миокарда.
Другие диагностические кардиальные процедуры, например магнитно-резонансная томография, сцинтиграфия сердца, нагрузочные пробы и коронароангиография, применяются при специфических показаниях. Рентгенологическое исследование грудной клетки может быть полезной дополнительной диагностической процедурой, в случае если присутствуют жалобы на одышку или необходима информация о крупных внутригрудных артериях или о состоянии малого круга кровообращения, но в целом рентгенологическое исследование грудной клетки уже является устаревшей стандартной процедурой для обнаружения поражения при артериальной гипертензии.
В последние годы вырос интерес к возможности оценки степени кардиального фиброза для увеличения диагностической ценности выявления повышенной массы миокарда левого желудочка. Использовались методы, основанные на способности тканей сердца по-разному отражать ультразвуковые лучи [217, 218]: циклические вариации обратного сигнала могут до некоторой степени отражать снижение сократительных способностей миокарда больше, чем содержимое коллагена, тогда как изменения отражения более непосредственно коррелируют с фиброзом, измеренным гистологически. Изучение отраженных сигналов показало, что структура тканей при гипертрофии левого желудочка может изменяться и что медикаменты, которые благоприятно воздействуют на его регресс, могут отличаться по воздействию на уменьшение степени фиброза [219]. На сегодня самым точным методом оценки структуры кардиальный ткани остается магнитно-резонансная томография, однако дороговизна исследования не дает возможности сделать эту процедуру широко доступной. Кроме этого, проводятся исследования роли циркулирующих маркеров состава коллагеновой ткани [219], но их содержание только частично обусловлено сердечным происхождением.
3.6.2. Кровеносные сосуды
Несколько неинвазивных скрининговых тестов могут идентифицировать патологию структуры и функции крупных артерий при артериальной гипертензии. Ультразвуковое исследование сонных артерий с измерением толщины комплекса интима-медиа (ТИМ) или выявлением бляшек показало, что с помощью этих данных можно прогнозировать развитие как инсульта, так и инфаркта миокарда [190–193]. Связь между толщиной ТИМ сонных артерий и частотой сердечно-сосудистых событий прямая и непрерывная, но для общих сонных артерий толщина интима-медиа > 0,9 мм может считаться пороговой для констатации существующих нарушений. Ультразвуковое исследование ограничено областью общих сонных артерий (редко встречающееся местоположение атеросклероза) и предназначено, вероятно, только для измерения гипертрофии сосудов, тогда как для оценки степени атеросклеротического поражения требуется проведение исследования бифуркаций и/или внутренних сонных артерий, где бляшки встречаются чаще [220–222]. Наличие бляшки можно идентифицировать, если ТИМ > 1,3 или 1,5 мм или очаг утолщения стенки на 0,5 мм (или 50 %) больше в сравнении с близлежащей ТИМ [220–222]. Имеются доказательства того, что у нелеченых больных с артериальной гипертензией без поражения органов-мишеней, не выявленных при стандартных исследованиях, изменения в сонных артериях являются распространенными, и поэтому только ультразвуковое исследование может выявить повреждение сосудов, что позволяет сделать стратификацию риска более точной [194]. Кроме того, о повреждении артерий может свидетельствовать величина лодыжечно-плечевого индекса артериального давления < 0,9, который можно определить с помощью непрерывного допплеровского исследования или обычного сфигмоманометра. Низкое значение лодыжечно-плечевого индекса свидетельствует о поражении периферических артерий и в общем — о развитом атеросклерозе [56], тогда как утолщение комплекса интима-медиа в сонных артериях могут обнаружить более ранние изменения [220]. Как бы то ни было, уменьшение лодыжечно-плечевого индекса ассоциируется с развитием стенокардии, инфаркта миокарда, острой сердечной недостаточности, инсульта, необходимостью в операции коронарного шунтирования, хирургии сонных и периферических артерий [15, 223–226], а у пациентов с многососудистым поражением это является дополнительным фактором риска [227].
За прошедшие 10 лет накоплен большой массив данных о клинической значимости оценки жесткости крупных артерий и феномена отражения волны, которые считаются наиболее важными определяющими патофизиологическими факторами при изолированной систолической артериальной гипертензии и повышении пульсового давления [228]. Измерение жесткости стенки артерий методом измерения диаметра сосудов в сопоставлении с изменением артериального давления является сложной процедурой, которая не подходит для стандартного клинического использования. С другой стороны, измерение скорости распространения пульсовой волны бедренной артерии позволяет выполнить полную неинвазивную оценку жесткости артерий, которая является точной и простой в осуществлении процедурой, поэтому она может рассматриваться как потенциально диагностическая [28]. Результаты этого исследования могут иметь независимое предсказывающее значение для прогноза общей смертности, сердечно-сосудистой заболеваемости, коронарных событий и инсультов у больных неосложненной эссенциальной артериальной гипертензией [54, 55, 229, 230]. Хотя связь между жесткостью аорты и частотой развития осложнений остается непрерывной при всех значениях, пороговая величина > 12 м/с может считаться надежным критерием для выявления значимых изменений функции аорты у людей среднего возраста, страдающих гипертензией. Тем не менее более широкое клиническое использование метода определения скорости пульсовой волны и измерений индекса аугментации поможет уточнить возможности в оценке поражения артерий, а в настоящий момент пригодность этих методов ограничена использованием в преимущественно исследовательских центрах.
Как показано в табл. 4, некоторые другие методы выявления поражения сосудов органа не могут широко использоваться в клинической практике по ряду причин. Увеличение отношения просвета сосуда к толщине стенки в небольших артериях может быть изучено в подкожных тканях, полученных посредством биопсии мышц ягодичной области. Эти исследования могут выявлять ранние изменения при сахарном диабете и артериальной гипертензии [231–234] и иметь значение для прогноза сердечно-сосудистой заболеваемости и смертности [235], но инвазивность метода делает его непригодным для широкого использования. Накопление кальция в коронарных сосудах по данным компьютерной томографии сердца высокого разрешения также может использоваться для прогнозирования сердечно-сосудистых заболеваний [236], но ограниченная доступность и высокая стоимость необходимого оборудования создает серьезные препятствия для его использования. Эндотелиальная дисфункция является маркером прогноза при некоторых сердечно-сосудистых заболеваниях [237, 238], хотя доказательная база по артериальной гипертензии остается довольно скудной [239]. К тому же методы, необходимые для исследования эндотелиальной ответной реакции на различные стимулы, являются инвазивными либо трудоемкими и занимающими много времени. Наконец, методы до сих пор не стандартизированы, и нет никакой уверенности в том, являются ли значения оценки эндотелиальной функции в одном органе репрезентативными для сосудов другой локализации. Поэтому в настоящее время при стандартном клиническом обследовании больного артериальной гипертензией проведение оценки состояния эндотелиальной функции считается нецелесообразным. Однако обещающими являются продолжающиеся исследования циркулирующих маркеров эндотелиальной активности, а также эндотелиальных клеток-предшественников [240], и в будущем могут стать доступными более простые методы оценки или определение маркеров эндотелиальной дисфункции или повреждения. Это может способствовать изучению их прогностической значимости в исследованиях большего масштаба и внедрению данных методов для широкого клинического использования.
3.6.3. Почки
Диагноз артериальной гипертензии, вызванной повреждением почек, должен основываться на выявлении снижения функции почек и/или обнаружении повышения выделения альбумина с мочой [241]. Почечная недостаточность на сегодняшний день классифицируется согласно показателю клубочковой фильтрации, которая вычисляется по сокращенной формуле MDRD с учетом возраста, пола, расы и уровня креатинина сыворотки [52]. Значения рассчитанного уровня скорости клубочковой фильтрации ниже чем 60 мл/мин/1,73 м2 указывают на 3-ю стадию хронического поражения почек, тогда как значения ниже 30 и 15 мл/мин/1,73 м2 указывают на 4-ю и 5-ю стадии соответственно [242]. Другая формула (Кокрофта — Гаулта) оценивает клиренс креатинина и базируется на показателях возраста, пола, массы тела и креатинина сыворотки [51]. Эта формула хорошо работает при значениях > 60 мл/мин, но она может завышать уровень клиренса креатинина при хроническом поражении почек от 3-й до 5-й стадии [242]. Обе формулы помогают обнаружить даже незначительное нарушение функции почек вопреки значениям креатинина сыворотки, которые будут находиться в пределах нормы [242]. Повышение сывороточного уровня цистатина C также может свидетельствовать о снижении скорости клубочковой фильтрации и увеличении сердечно-сосудистого риска [243].
Небольшое увеличение креатинина в сыворотке (вплоть до 20 %) может происходить при назначении или усилении антигипертензивной терапии, но такое увеличение не следует расценивать как признак нарастающего ухудшения функции почек. У нелеченых пациентов, страдающих гипертензией, часто встречается гиперурикемия (особенно при преэклампсии), и ее наличие также коррелирует со снижением почечного кровотока и наличием нефросклероза [244].
Возросшая концентрация креатинина в сыворотке или низкая расчетная скорость клубочковой фильтрации (или клиренса креатинина) указывает на снижение клубочковой фильтрации, тогда как возросший уровень альбумина или белка в моче указывает на нарушение барьера в клубочках. Микроальбуминурия (табл. 2) может свидетельствовать о развитии выраженной диабетической нефропатии при диабете как 1-го, так и 2-го типа [245], тогда как наличие выраженной протеинурии указывает на существование паренхиматозного повреждения почек в общем [246]. У больных гипертензией, как имеющих диабет, так и в отсутствии его, было доказано, что микроальбуминурия, даже ниже пороговых значений, в настоящее время считается [247] предвестником сердечно-сосудистых осложнений [178–186, 248]. В ряде исследований показано, что эта зависимость между микроальбуминурией и сердечно-сосудистой и не сердечно-сосудистой смертностью имеет непрерывный характер, как и зависимость между смертностью и соотношением «протеин/креатинин» в моче > 3,9 мг/г у мужчин и 7,5 мг/г у женщин [185, 186]. Поэтому используемый термин «микроальбуминурия» может вводить в заблуждение (также потому что он предполагает незначительное повреждение) и теоретически должен быть заменен на «слабо выраженная альбуминурия» [248]. Микроальбуминурия может быть измерена в пробах мочи (собранная за 24 часа или образцы ночной мочи не очень подходят вследствие погрешности при сборе образцов) как сама по себе, так и в соотношении с концентрацией креатинина в моче [242]. Классические тест-полоски определяют альбуминурию свыше 300 мг/г креатинина, а специальные экспресс-пробы для определения микроальбуминурии — уровень альбумина свыше 30 мг/г креатинина. В данный момент исследуются еще более чувствительные экспресс-пробы для низшего диапазона альбуминурии.
В заключение отметим, что нарушения функции почек у больного гипертензией, проявляющиеся любым из отклонений, упомянутых выше, являются частыми и представляют очень сильный негативный прогностический фактор развития сердечно-сосудистых осложнений и смерти даже у леченых пациентов [179, 249–253]. Поэтому следует оценить уровень клубочковой фильтрации, а также присутствие белка в моче (измеренное экспресс-пробой) у всех гипертензивных пациентов. У пациентов с негативной экспресс-пробой на тест-полосках слабо выраженная альбуминурия может быть определена также с помощью использования любых других из утвержденных методов не менее двух раз. Кроме этого, следует определить соотношение содержания альбумина и креатинина в моче, не забывая при этом, что существуют половые различия для нормальных значений.
3.6.4. Фундоскопия
По сравнению с 1930-ми годами, когда Кайт, Вагенер и Баркер разделили ретинальные изменения, связанные с гипертензией, на четыре стадии [254], сегодня крайне редко наблюдаются пациенты с самой тяжелой формой гипертензии в самом начале заболевания, которые имеют и кровоизлияния, и выпоты (стадия 3), а также отек зрительного нерва (стадия 4). Наоборот, сейчас намного более часто встречаются стадия 1 (сужение артерий либо фокальное, либо генерализованное) и 2 (артериовенозное защемление) ретинальных изменений, а при этом отсутствуют маркеры повреждения органов-мишеней с доказанной клинической значимостью (гипертрофия левого желудочка, бляшки в сонных артериях и микроальбуминурия) [255]. Поэтому значимость этих более мягких степеней ретинопатии, выявленных при исследовании глазного дна, как прогностических факторов остается сомнительной [255–257]. Это объясняется тем, что такие изменения, по-видимому, являются в значительной степени неспецифическими изменениями артерий, за исключением, возможно, молодых пациентов, у которых любые отклонения от полностью нормальной сетчатки должны быть предметом медицинского вмешательства. В противоположность к этому 3-я и 4-я стадии ретинальных изменений связаны с повышенным риском развития сердечно-сосудистых событий [258, 259]. В последние годы разработаны и изучены более селективные методы для объективного исследования повреждения глазного дна при артериальной гипертензии [260]. Например, можно проанализировать оцифрованные фотографии сетчатки с использованием полуавтоматической программы для определения количества геометрических и топологических свойств артериолярного и венозного дерева. Этот метод позволяет выявить связанные с артериальной гипертензией топологические изменения сосудистой сети сетчатки [261], было показано, что артериолярное и венулярное сужение может предшествовать развитию артериальной гипертензии [262, 263]. Однако использование этого метода по большей части ограничено научными исследованиями.
3.6.5. Мозг
У пациентов, которые перенесли инсульт, методы визуализации позволяют уточнить диагноз наличия, природы и расположения повреждения [264, 265]. Краниальная компьютерная томография (КT) является стандартной процедурой для постановки диагноза «инсульт», но для немедленного распознавания внутричерепного кровотечения следует отметить, что КT в настоящее время успешно заменяется методом магнитно-резонансной томографии (МРТ). Диффузионно-взвешенная МРТ может идентифицировать ишемическое повреждение в пределах нескольких минут после закупорки артерии. К тому же при обнаружении латентных инфарктах мозга, преобладающее большинство которых небольшие и расположены в глубине (лакунарные инфаркты), МРТ намного превосходит КТ, особенно при использовании технологии FLAIR. Несколько исследований показали, что определяемые на МРТ небольшие латентные инфарктов мозга, микрокровоизлияния и поражения белого вещества являются нередким феноменом в общей популяции [266, 267], и что их распространенность увеличивается с возрастом и при наличии артериальной гипертензии, а это связано с возрастанием риска возникновения инсульта, когнитивных расстройств и деменции [267–269]. Низкая доступность и большая стоимость этого метода не позволяют широко использовать МРТ для оценки у всех пожилых людей, страдающих гипертензией. Всем больным гипертензией с нарушением неврологического статуса, и особенно потерей памяти, следует проводить МРТ для выявления латентных инфарктов мозга. Так как когнитивные нарушения у пожилых людей как минимум частично обусловлены артериальной гипертензией [270–272], при клинической оценке пожилого пациента с гипертензией следует проводить тесты, оценивающие когнитивную функцию.
4. Обоснование терапевтического лечения артериальной гипертензии
4.1. Введение
Рекомендациям по лечению артериальной гипертензии в данном разделе предшествуют некоторые замечания о надежности имеющихся доказательств пользы, связанной с антигипертензивным лечением, а также об относительных преимуществах использования различных классов лекарственных препаратов. Бесспорным остается факт, что крупные рандомизированные исследования (трайлы), оценивающие частоту развития фатальных и нефатальных событий, представляют наиболее надежные доказательства. Однако следует признать, что и они имеют свои ограничения [3, 273, 274].
Эти ограничения включают необходимость отбора пациентов пожилого возраста либо других пациентов с высоким риском для того, чтобы максимально увеличить количество событий для большей достоверности исследования. Это приводит к тому, что молодые пациенты без осложнений и с более низким риском представлены редко. Такой механизм отбора, к сожалению, приводит к тому, что о результатах лечения большой подгруппы пациентов с гипертензией имеется лишь незначительная информация. Более того, схемы лечения пациентов в исследованиях часто отклоняются от обычной клинической практики, так как в начале исследования медикаменты распределяются методом рандомизации, и их продолжают принимать даже в отсутствие понижающего воздействия на артериальное давление, в то время как на практике врачи обычно отменяют неэффективные лекарства. Поэтому в исследованиях, но не на практике, польза, которую получают пациенты, отвечающие на назначенные медикаменты, ослабляется ее отсутствием у неотвечающих больных.
Возможно, самое главное ограничение — это короткая продолжительность исследования (в большинстве случаев от 4 до 5 лет), тогда как ожидаемая продолжительность жизни и, следовательно, необходимость продолжительности лечения у пациентов среднего возраста, страдающих гипертензией, составляет от 20 до 30 лет. Недавно путем продления наблюдения пациентов после окончания исследований изучались продолжительные терапевтические эффекты, а также отличия в пользе назначения различных классов препаратов [275, 276]. Однако такое наблюдение может проводиться только неконтролируемым образом, что ограничивает ценность результатов.
Дополнительный подход к оценке пользы лечения — это использование промежуточных конечных точек, таких как субклиническое повреждение органов-мишеней. Данные исследований, использующих такие конечные точки, не имеют такого же значения, как те, что основаны на жестких конечных точках (фатальный или нефатальный инфаркт миокарда или инсульт и сердечно-сосудистая или общая смертность). Однако большой массив данных доказывает, что некоторые параметры субклинического поражения органов-мишеней имеют важное прогностическое значение для развития последующих фатальных и нефатальных событий и что изменения в протеинурии и гипертрофии левого желудочка по данным эхокардиографии или электрокардиографии, вызванные лечением, были связаны с сокращением числа жестких конечных точек (разд. 3.6 и 4.5). Эти факты, а также простое понимание того, что осложнения не могут возникать в здоровой сердечно-сосудистой системе и им всегда должны предшествовать изменения в структуре или функции органов, делает этот подход ценным для анализа информации, полученной в результате исследований, где в качестве конечных точек брались поражения органов-мишеней. Аналогичным образом представляется ценным подход, расширяющий базы данных о пользе лечения в течение более длительного периода времени, основанный на использовании в качестве конечной точки числа новых случаев возникновения или ухудшения заболеваний с неблагоприятным прогнозом, таких как диабет, нарушение метаболизма и терминальная стадия заболевания почек. Терминальная стадия заболевания почек связана с резким увеличением сердечно-сосудистого риска [186, 277] и действительно была использована в качестве конечной точки в нескольких исследованиях, кроме того, впервые выявленный сахарный диабет также используется в качестве промежуточной конечной точки, и его прогностическое значение будет всесторонне обсуждаться в разд. 4.5.5.
Наконец, вся информация, представленная метаанализами, также рассматривалась с должным вниманием, хотя считается, что метаанализы не обязательно представляют доказательства высокого уровня. Действительно, метаанализы имеют большую статистическую значимость, чем отдельно взятые исследования, и могут быть полезными для оценки эффективности лечения в общем, но и они имеют ограничения. По определению, они являются ретроспективными анализами, выбор включаемых исследований часто произволен, включаемые исследования не гомогенны и имеют отличия, не всегда пригодны для статистической оценки. Поэтому данные метаанализов рассматривались под критическим углом, как основанные на других источниках информации.
4.2. Исследования, сравнивающие активное лечение с плацебо
Было проведено значительное число рандомизированных плацебо-контролируемых исследований, цель которых была в определении пользы от снижения артериального давления, и они показали абсолютно четкие результаты [278–291]. Данные исследований были включены в некоторые метаанализы, которые таким образом были основаны на впечатляющем количестве вовлеченных пациентов [10, 292–299]. Их результаты могут быть суммированы следующим образом: 1) антигипертензивное лечение приводит к значимому сокращению сердечно-сосудистой заболеваемости и смертности, в то же время менее значимо влияет на смертность от всех причин; 2) польза от лечения наблюдается и у пациентов старших возрастных групп, в том числе больных изолированной систолической артериальной гипертензией; 3) как у мужчин, так и у женщин наблюдается эквивалентное уменьшение сердечно-сосудистого риска, а лечение имеет благоприятное воздействие на представителей белой, желтой и черной расы, что подтверждает его пользу в различных этнических группах; 4) анализ влияния антигипертензивной терапии на частоту возникновения специфических осложнений показал, что в наибольшей степени снижается риск развития фатального и нефатального инсульта (около 30–40 %), частота коронарных осложнений снижалась, однако степень этого снижения была несколько меньшей (20 %). Наконец, лечение вызывает значительное сокращение случаев сердечной недостаточности.
Метаанализы плацебо-контролируемых исследований также выборочно обращались к оценке эффективности лечения, начатого различными препаратами, хотя такие сравнения затруднительны вследствие различия в степени снижения артериального давления между активным лечением и плацебо в различных исследованиях. Однако суммарные результаты показывают благоприятное воздействие на сердечно-сосудистые заболевания и смертность, а также на специфические осложнения, когда в качестве стартового лечения принимался тиазидный диуретик или β-блокатор. Благоприятный эффект также отмечался и в тех исследованиях, когда лечение начиналось с назначения блокатора кальциевых каналов или ингибитора АПФ [292, 293].
Демонстрация благоприятного эффекта снижения артериального давления сделала этически неприемлемым выполнение плацебо-контролируемых исследований в соответствии с предыдущим дизайном, т.е. при наличии нелеченой плацебо-группы. По этой причине в более новых исследованиях исследуемые препараты сравнивались с плацебо в группах пациентов, уже леченных другими антигипертензивными препаратами. Это обеспечило дополнительные доказательства благоприятного воздействия различных антигипертензивных препаратов. Доказано, что польза от лечения может быть существенной даже, если дополнительное снижение артериального давления небольшое, а исходное артериальное давление находится ниже традиционного порогового значения, определяющего артериальную гипертензию. В исследовании HOPE у больных, имеющих высокий сердечно-сосудистый риск (в большинстве случаев вследствие перенесенного инфаркта миокарда), и поэтому получавших многокомпонентное медикаментозное лечение, применение рамиприла вызвало умеренное снижение артериального давления (систолическое давление около 3 мм рт.ст.) и привело к выраженному сокращению (–22 %) случаев сердечно-сосудистых событий в сравнении с плацебо-группой [300]. В исследовании FEVER антагонист кальция фелодипин сравнивался с плацебо у больных артериальной гипертензией умеренного риска, чье артериальное давление было ниже 160/90 мм рт.ст. на фоне базисной терапии [301]. В группе фелодипина, в которой артериальное давление снизилось немного больше, чем в группе плацебо (на 3,5/1,5 мм рт.ст.), частота случаев всех сердечно-сосудистых конечных точек снизилась значительно — до 28 %. В исследовании EUROPA [302] у больных с ишемической болезнью сердца (и поэтому получавших многокомпонентное базисное лечение) снижение артериального давления (на 5/2 мм. рт.ст.) вследствие приема ингибитора АПФ (периндоприл с возможным добавлением индапамида) сопровождалось благоприятными сердечно-сосудистыми эффектами в сравнении с группой плацебо независимо от исходного значения артериального давления. В исследовании ACTION у пациентов со стенокардией умеренное снижение артериального давления вследствие приема медленно высвобождающегося нифедипина достоверно уменьшало количество сердечно-сосудистых событий в сравнении с плацебо-группой, хотя это наблюдалось только в подгруппе пациентов, которые исходно имели артериальную гипертензию [303, 304]. Уменьшение частоты возникновения сердечно-сосудистых осложнений наблюдалось и в исследовании CAMELOT, когда добавление амлодипина исходно леченным коронарным больным снижало артериальное давление только на несколько мм рт.ст. по сравнению с группой плацебо [305]. При этом неожиданными стали результаты другого исследования у больных с ишемической болезнью сердца, в котором ингибитор АПФ сравнивался с плацебо, с имевшей место подобной разницей в уровне артериального давления, которые не показали никаких преимуществ такого лечения [306].
Подобные результаты получены и при изучении более нового класса препаратов — антагонистов рецепторов ангиотензина II. В исследовании SCOPE [307] у пожилых больных старше 70 лет с артериальной гипертензией кандесартан, который назначался на фоне диуретика, привел к умеренному дополнительному снижению артериального давления по сравнению с группой плацебо, в которой на фоне диуретика добавлялась стандартная терапия (разница составила 3,2/1,6 мм рт.ст.) с достоверным сокращением риска нефатального инсульта. В исследованиях RENAAL и IDNT у больных артериальной гипертензией с сопутствующим сахарным диабетом 2-го типа и нефропатией дополнительное назначение антагонистов рецепторов ангиотензина лозартана [308] и ирбесартана [309] на фоне комбинированной антигипертензивной терапии замедлило развитие поражения почек (первичная конечная точка), но не показало достоверного благоприятного влияния на большинство вторичных сердечно-сосудистых конечных точек, оценка которых, однако, не была основной целью исследования. Все же, когда эти два исследования были сведены в метаанализе, в группе лечения антагонистом рецепторов ангиотензина было обнаружено существенное уменьшение сердечно-сосудистой заболеваемости [310]. Таким образом, можно заключить, что снижение артериального давления антагонистами рецепторов ангиотензина также приносит пользу.
4.3. Исследования, сравнивающие более и менее интенсивное снижение артериального давления
Большинство доступной информации по этому вопросу основывается на результатах крупнейшего исследования этого вопроса — HOT [311]. Однако есть и дополнительные данные, полученные в меньших исследованиях, преимущественно у пациентов с сахарным диабетом. Данные пяти исследований, включивших около 22 000 пациентов, вошли в метаанализ Blood Pressure Lowering Treatment Trialists (BPLTT) [292, 296] и показали достоверную пользу более интенсивного снижения артериального давления в отношении снижения частоты развития инсульта и основных сердечно-сосудистых осложнений, особенно у больных сахарным диабетом. Дополнительная информация может быть получена также из анализа последних плацебо-контролируемых исследований, в которых плацебо-группа часто получала менее интенсивную антигипертензивную терапию. Наконец, некоторые косвенные данные могут быть взяты из исследований, таких как HDFP [312], в котором сравнивали режимы активного лечения различной интенсивности, и степень снижения артериального давления в группах лечения не была одинаковой. Результат всех исследований был один: большее снижение артериального давления сопровождается как минимум тенденцией к снижению количества инсультов (разд. 4.4).
4.4. Исследования, в которых сравнивали группы активного лечения
После публикации рекомендаций ESH/ESC в 2003 г. в сотрудничестве с BPLTT был опубликован крупный метаанализ исследований, сравнивающих группы активного лечения [220, 222, 292, 313–327]. Мы взяли этот метаанализ как основу для дальнейшего обсуждения. Кроме того, мы также обсудили результаты более свежих исследований, не включенных в этот метаанализ, и рассмотрели критически некоторые из проблем, свойственные многим из этих исследований, а также и различным видам анализов [328, 329].
Действительно, эти исследования обеспечивают важную информацию об относительной эффективности различных классов антигипертензивных препаратов, но их прямая интерпретация часто доставляет трудности из-за невозможности достичь сопоставимых значений артериального давления в группах с различным лечением. По общему признанию, разница обычно небольшая, но даже такая разница в артериальном давлении может сопровождаться большими отличиями в результате [273, 274], а статистическая корректировка не является достаточно надежным способом перекрыть неудачи в соответствии с требованиями протокола. Метарегрессионный анализ может обеспечить информацию, которая принимает во внимание отличия в эффективности воздействия на артериальное давление, если учитывается тот факт, что гомогенность исследований, входящих в метарегрессию, должна быть даже ниже гомогенности в классических метаанализах. Наконец, исследования, сравнивающие различные препараты, фактически сравнивают режимы лечения, в которых только на начальном этапе используются оговоренные препараты, так как большинство рандомизированных пациентов переходят потом и заканчивают исследование с комбинированной терапией, включая препараты, равным образом распределенные между группами сравнения.
4.4.1. Антагонисты кальция в сравнении с тиазидными диуретиками и β-блокаторами
Последний метаанализ девяти исследований, сравнивающих антагонисты кальция со стандартными препаратами, включал данные, основанные на наблюдении более чем 68 000 пациентов [292]. Для снижения артериального давления, которое было одинаковым или только незначительно различалось между группами, вероятность успешного исхода, выражающая возможное преимущество антагонистов кальция перед стандартными препаратами, была близка к единице и недостоверна для показателей общей смертности, сердечно-сосудистой смертности, всех сердечно-сосудистых событий и инфаркта миокарда. Терапия антагонистами кальция приводила к немного лучшей защите от инсульта, но они показали меньшую способность в сравнении со стандартной терапией в защите от сердечной недостаточности. Результаты были сходными при проведении отдельного анализа больных с диабетом и без него [296]. Данные исследования ASCOT добавили новую информацию о сравнительной эффективности лечения антагонистом кальция (амлодипином) по сравнению со стандартными препаратами [330]. INVEST, не включенный в метаанализ, также показал одинаковую частоту сердечно-сосудистых событий у пациентов с ишемической болезнью сердца, в лечении которых использовали антагонист кальция (верапамил, часто в сочетании с ингибитором АПФ) или β-блокатор (атенолол, часто в сочетании с диуретиком) [331]. Лечение на основе амлодипина привело к немного большему снижению артериального давления, которое сопровождалось достоверным уменьшением смертности вследствие инсультов, сердечно-сосудистых событий и других причин. Как и в большинстве исследований, основная часть пациентов ASCOT получала комбинированную терапию (антагонист кальция с ингибитором АПФ в сравнении с β-блокатором, дополненным тиазидным диуретиком).
4.4.2. Ингибиторы АПФ в сравнении с тиазидными диуретиками и β-блокаторами
База метаанализа BPLTT сравнения эффективности ингибиторов АПФ с тиазидными диуретиками и β-блокаторами основана на результатах 6 рандомизированных исследований, в которые было включено около 47 000 пациентов [292]. Значения относительного риска эффективности ингибиторов АПФ в сравнении со стандартным лечением были очень близки к единице и не были достоверно значимыми для общей смертности, всех сердечно-сосудистых событий, сердечно-сосудистой смертности и коронарных событий. Однако выявлены положительные тенденции, хотя и недостоверные, протекторного действия ингибиторов АПФ в отношении инсульта и сердечной недостаточности. Анализ, в котором отдельно были оценены результаты лечения пациентов как с наличием у них сахарного диабета, так и без него, также показал отсутствие различий в эффективности лечения для общей смертности и частоты развития сердечно-сосудистых событий [296].
Следует упомянуть, что исследования, сравнивающие ингибиторы АПФ с диуретиками, не всегда показывали полностью согласующиеся результаты. Во втором Австралийском исследовании артериального давления ANBP-2 [327] больные артериальной гипертензией, рандомизированные в группу ингибитора АПФ, имели меньшее количество сердечно-сосудистых событий в сравнении с теми, кто принимал тиазидные диуретики, хотя разница была небольшой, достоверной только у пациентов мужского пола и только при включении в анализ повторных событий. В исследовании ALLHAT [322], наоборот, больные артериальной гипертензией, принимавшие диуретик хлорталидон, показали одинаковое снижение частоты коронарных событий (первичная конечная точка) в сравнении с теми, кто принимал ингибитор АПФ лизиноприл, но частота сердечной недостаточности и инсульта была значительно ниже в группе, получавшей диуретик (в которой также было выявлено большее снижение артериального давления).
4.4.3. Ингибиторы АПФ в сравнении с антагонистами кальция
Сравнение этих двух классов препаратов, выполненное в метаанализе BPLTT, основано на данных почти 26 000 пациентов, вовлеченных в 6 исследований [292]. Результаты показывают, что соотношение пользы от этих двух режимов было близким к единице; таким образом, не выявлено достоверной разницы в эффективности предупреждения всех коронарных событий, сердечно-сосудистой смертности, общей смертности, а также осложнений ишемической болезни сердца. С другой стороны, защита в отношении инсульта была более эффективной при лечении антагонистами кальция, в то время как защита против сердечной недостаточности была лучше при использовании ингибиторов АПФ.
4.4.4. Антагонисты рецепторов ангиотензина в сравнении с другими препаратами
Сравнение эффективности антагонистов рецепторов ангиотензина и других антигипертензивных препаратов проводилось в 5 исследованиях. Использование различных групп препаратов для сравнения затруднило проведение этого метаанализа. В исследовании LIFE [332] у более чем 9000 больных артериальной гипертензией с гипертрофией левого желудочка по данным электрокардиографии в среднем артериальное давление снизилось в одинаковой степени, как и в группах, где лечение начиналось либо лозартаном, либо β-блокатором атенололом. Почти через 5 лет периода последующего наблюдения у пациентов, принимавших лозартан, было отмечено достоверное на (13 %) снижение сердечно-сосудистых событий (первичная конечная точка) без различий в частоте возникновения инфаркта миокарда, но с 25% разницей в количестве развившихся инсультов. Достоверное сокращение нефатальных инсультов (хотя это не было первичной конечной точкой) также отмечалось у пожилых пациентов в исследовании SCOPE, где в группе кандесартана артериальное давление снизилось несколько больше, чем в группе плацебо с обычным лечением [307]. В исследовании MOSES [333], которое включало 1500 больных артериальной гипертензией с предшествующим цереброваскулярным событием, сравнивали лечение, начатое либо эпросартаном, либо антагонистом кальция нитрендипином. В течение периода последующего наблюдения, в среднем 2,5 года, при одинаковом снижении артериального давления сердечно-сосудистые события развивались значительно реже у пациентов, леченных эпросартаном, тогда как снижение частоты инсультов, выявилось только, если в анализе учитывалось развитие повторных инсультов у одного и того же пациента. В исследовании JIKEY HEART [334] у более чем 3000 больных с артериальной гипертензией и высоким риском вследствие сопутствующих ишемической болезни сердца, сердечной недостаточности, сахарного диабета или множественных факторов риска японской популяции добавление валсартана снизило артериальное давление от 139/81 до 132/78 мм рт.ст. После 3 лет постоянного лечения отмечено уменьшение количества инсультов (на 40 %) в сравнении с группой, в которой значения артериального давления (132/78 мм рт.ст.) были достигнуты с помощью назначения не антагонистов рецепторов ангиотензина, а других препаратов. Наконец, в исследовании VALUE [335], которое включало более чем 15 000 пациентов с артериальной гипертензией и высоким риском, больные были рандомизированы на две группы: леченные валсартаном либо антагонистом кальция амлодипином. Через 5 лет последующего наблюдения у пациентов, леченных амлодипином, уровень артериального давления был несколько ниже, чем у пациентов, леченных валсартаном. Количество сердечных событий и смерти (первичная конечная точка) значимо не различалось между группами, однако отмечены достоверное уменьшение случаев инфаркта миокарда и тенденция к уменьшению количества инсультов в группе амлодипина; с другой стороны, снижение риска развития сердечной недостаточности имело тенденцию в пользу валсартана. Данные этих исследований показали, что эффект от антагонистов рецепторов ангиотензина для предотвращения развития сердечной недостаточности более выражен у пациентов с диабетом, однако количество наблюдений остается пока небольшим [296].
Недавно была сделана попытка доказать, что антагонисты рецепторов ангиотензина имеют меньший протекторный эффект по отношению к инфаркту миокарда, чем другие антигипертензивные препараты [336]. Однако всесторонние метаанализы, опубликованные впоследствии, эти данные не подтвердили, а показали, что частота возникновения инфаркта миокарда была одинаковой, как и при лечении другими препаратами [337, 338]. Прямые сравнения суммарного и специфического протекторного эффектов антагонистов рецепторов ангиотензина и ингибиторов АПФ (т.е. классов, специфически блокирующих неблагоприятные сердечно-сосудистые воздействия ренин-ангиотензиновой системы) при артериальной гипертензии остаются пока недоступными, поэтому крайне важными будут результаты продолжающегося крупномасштабного исследования, включающего как гипертензивных, так и нормотензивных пациентов с высоким риском, рандомизированных в группы рамиприла или телмисартана (ONTARGET) [339]. Сравнительные рандомизированные исследования пациентов с сердечной недостаточностью или после инфаркта миокарда с дисфункцией левого желудочка не показали никаких значимых отличий в количестве инсультов, основных коронарных событий и сердечной недостаточности у пациентов, леченных либо ингибиторами АПФ, либо антагонистами рецепторов ангиотензина [340–342]. Недавний анализ BPLTT с использованием метода метарегрессии показал, что антагонисты рецепторов ангиотензина имеют тот же самый, зависящий от артериального давления благоприятный эффект на коронарные события, как и ингибиторы АПФ, хотя последние могут иметь незначительный дополнительный эффект, не зависящий от влияния на артериальное давление [329].
4.4.5. Исследования с β-блокаторами
Сомнения в пользе β-блокаторов в сравнении с другими антигипертензивными препаратами стали обсуждаться в связи с результатами двух крупных рандомизированных исследований — LIFE [332] и ASCOT [330]. Оба эти исследования показали превосходство антагониста рецепторов ангиотензина и, соответственно, антагониста кальция по сравнению с терапией, начатой с β-блокаторов, с акцентом на частоту инсульта (LIFE) или инсульта и смертности (АSCОТ). Результаты этих двух больших исследований сильно повлияли на данные последнего метаанализа [343], в котором сделан вывод, что стартовая терапия β-блокаторами, уступает другим препаратам в предотвращении инсульта, но не в предотвращении инфаркта миокарда и снижении смертности. На основании метаанализа National Institute for Health and Clinical Excellence (Национальный институт клинического мастерства) (NICE) в Великобритании рекомендовал использование β-блокаторов только в качестве четвертой линии антигипертензивных препаратов [344]. Эти заключения следует принимать осторожно, с критической точки зрения. Исследования LIFE и ASCOT охарактеризованы как проекты, заключающие в себе раннее использование комбинированной терапии таким образом, что преобладающее число пациентов, рандомизированных к лечению β-блокатором, фактически получили комбинацию β-блокатора и тиазидного диуретика. Подобная комбинация часто использовалась в группе лечения хлорталидоном в исследовании ALLHAT [322], в котором не удалось подтвердить более низкую эффективность этой комбинации, даже в плане предотвращения инсульта. Также в исследовании INVEST [331] основанная на исходном применении β-блокаторов стратегия лечения (после чего большинство пациентов получали в дополнение тиазидный диуретик) показала, что количество всех сердечно-сосудистых и специфических осложнений было сходным с таковым в группе, где лечение начиналось с антагониста кальция верапамила, а затем был добавлен ингибитор АПФ трандолаприл. Наконец, недавний метаанализ показал, что в сравнении с плацебо терапия, в основе которой лежал β-блокатор, действительно значимо сократила количество инсультов [297]. Это свидетельствует о том, что к ак минимум частично меньшая эффективность комбинации «β-блокатор — тиазид», о которой сообщалось в исследовании ASCOT, возможно, зависела от меньшего снижения артериального давления [330], особенно центрального [166], которое наблюдалось в этом исследовании при использовании данных режимов лечения.
Тем не менее, длительное применение комбинации «β-блокатор — тиазид» было бесспорно связано с развитием метаболических расстройств и появлением новых случаев сахарного диабета (разд. 4.5.5) и, возможно, она имет специфические противопоказания у пациентов, склонных к диабету. Так или иначе, процитированные выше метаанализы исследований, где лечение начиналось с β-блокаторов [297, 343], хорошо иллюстрируют сложности, характерные для многих последних исследований, в которых применение комбинированной терапии препятствует выяснению наличия пользы или вреда от ее индивидуальных компонентов.
4.4.6. Заключение
Сравнительные рандомизированные исследования показывают, что при одинаковом снижении артериального давления различия в сердечно-сосудистой заболеваемости и смертности между различными классами препаратов небольшие, и этот факт подкрепляет вывод о том, что их преимущества в значительной степени зависят от снижения артериального давления как такового. В нескольких исследованиях не удалось достичь снижения артериального давления до одинакового уровня в сравниваемых группах активного лечения, и поэтому данные были проанализированы с помощью метода метарегрессии, при котором принимаются во внимание эти различия в достигнутом артериальном давлении. Несмотря на некоторые ограничения этого подхода, которые были оговорены ранее, все последние данные анализа с помощью метода метарегрессии [292, 328, 329] подчеркивают важную роль снижения артериального давления для профилактики всех, за исключением сердечной недостаточности, специфических осложнений: при снижении систолического артериального давления на 10 мм рт.ст. независимо от используемого препарата частота развития инсультов и коронарных событий значительно снижалась [328, 329]. Эти анализы с использованием метарегрессии также свидетельствуют о том, что некоторые антигипертензивные препараты могут иметь специфические благоприятные эффекты, которые не зависят от снижения артериального давления (т.е. снижение частоты осложнений при отсутствии разницы в уровне артериального давления): антагонисты кальция — на инсульт, а ингибиторы АПФ — на коронарные события. Этот эффект, однако, является значительно более слабым (5–10 %) по сравнению с доминирующим протекторным эффектом вследствие снижения артериального давления. С другой стороны, отдельные исследования и их метаанализы [292, 296] в общем согласуются в вопросе меньшей защиты антагонистов кальция в сравнении с диуретиками / β-блокаторами, ингибиторами АПФ и антагонистами рецепторов ангиотензина в предотвращении новых случаев сердечной недостаточности независимо от возможных отличий в показателях артериального давления между группами. Было отмечено, что диагностика новых случаев сердечной недостаточности часто является затруднительной и при применении антагонистов кальция диагноз может быть ложным вследствие отека лодыжки из-за вазодилатации. Более того, препараты типа диуретиков могут не предотвращать развитие сердечной недостаточности, а только маскировать его симптомы [3, 345, 346]. Тем не менее последние исследования, например VALUE [335], в котором учитывали частоту госпитализаций по причине сердечной недостаточности в качестве конечной точки, предоставляют более убедительные доказательства недостаточного протекторного воздействия антагонистов кальция в сравнении с антагонистами рецепторов ангиотензина против появления этого клинического осложнения. Есть все основания предполагать, что в предотвращении развития сердечной недостаточности могут иметь прямое значение гуморальные эффекты, на которые различные антигипертензивные агенты влияют по-разному. Но даже при этих обстоятельствах снижение артериального давления, вероятно, остается наиболее важным, потому что у коронарных пациентов с артериальной гипертензией в исследовании ACTION в группе, леченной медленно высвобождающимся нифедипином, снижение артериального давления на 14,6/7,6 мм рт.ст. ассоциировалось с 38% снижением частоты госпитализаций по причине сердечной недостаточности по сравнению с группой плацебо [304].
4.5. Рандомизированные исследования, оценивающие промежуточные конечные точки
Клинически значимые отличия в благоприятных эффектах антигипертензивных препаратов разных классов можно изучать не только в исследованиях, базирующихся на изучении частоты возникновения жестких конечных точек (клинических событий). Субклиническое поражение органов-мишеней при прогрессировании сердечно-сосудистых заболеваний происходит намного раньше, чем возникают серьезные осложнения. Это явление может быть более чувствительно к различным специфическим эффектам разных антигипертензивных действующих веществ [274]. Вследствие указанных причин в настоящих рекомендациях рассмотрены рандомизированные исследования, использующие субклинические поражения органов-мишеней в качестве конечной точки.
4.5.1. Сердце
Многие исследования продолжают изучать влияние различных антигипертензивных препаратов на артериальную гипертензию с сопутствующей гипертрофией левого желудочка, преимущественно оценивая изменения массы левого желудочка при эхокардиографии, хотя при этом только немногие из них были выполнены согласно строгим критериям с целью получения надежной информации. Поскольку исследования гипертензивных больных с гипертрофией левого желудочка не могут быть плацебо-контролируемыми, а должны сравнивать активное лечение, то: 1) необходимо включать значительное количество пациентов для того, чтобы иметь достаточную статистическую мощность обнаружения для предполагаемых небольших отличий в группах лечения; 2) продолжительность лечения должна быть не менее 9–12 месяцев; 3) артериальное давление должно быть снижено в одинаковой степени в группах сравниваемого лечения; 4) особое внимание необходимо уделить возможности предотвращения систематической ошибки в оценке гипертрофии вследствие предубежденного отношения исследователя, если порядок оценки данных эхокардиограммы был не слепым [347, 348]. Поскольку многие исследования проводились с определенными ограничениями, метаанализы не могут предложить бесспорных доказательств преимуществ отдельных классов препаратов [349].
Более надежная информация представлена в ряде крупномасштабных и адекватно спроектированных исследований. В трех из этих исследований [350–352] был показан эквивалентный регресс гипертрофии при лечении ингибиторами АПФ (лизиноприл, эналаприл и фозиноприл соответственно) с антагонистами кальция (амлодипин, нифедипин и амлодипин соответственно), в одном исследовании [347] сравнивали регресс гипертрофии при лечении антагонистом рецепторов ангиотензина (кандесартан) и ингибитором АПФ (эналаприл), а в другом [353] — регресс гипертрофии левого желудочка с антагонистом кальция (лацидипин) и β-блокатором (атенолол). Несколько исследований [354–356] показали более выраженный регресс при применении некоторых антагонистов рецепторов ангиотензина (валсартан, ирбестартан, лозартан соответственно) в сравнении с β-блокатором (атенолол во всех исследованиях), и эти выводы были значительно подкреплены крупномасштабным эхокардиографическим субисследованием в исследовании LIFE (включено 960 пациентов), которое подтвердило значительно большее уменьш ение гипертрофии левого желудочка при лечении лозартаном, чем атенололом [357]. В двух других крупных исследованиях сравнили влияние фиксированной комбинации «ингибитор АПФ — диуретик» (периндоприл — индапамид) с β-блокатором атенололом или, соответственно, с ингибитором АПФ эналаприлом, но большее уменьшение массы миокарда левого желудочка на фоне комбинированного лечения было связано с большим снижением артериального давления [358, 359] и значимо коррелировало с более выраженным снижением центрального артериального давления [360]. Дополнили информацию данные еще двух исследований, где для оценки массы левого желудочка использовалась магнитно-резонансная томография. В довольно крупном исследовании [361] блокатор альдостерона эплеренон и ингибитор АПФ эналаприл оказались одинаково эффективными, а их комбинация — эффективнее любого препарата в отдельности (но с более выраженным снижением артериального давления). В менее крупном исследовании сравнивалась эффективность антагониста рецепторов ангиотензина телмисартана с β-блокатором (с α-блокирующими свойствами) карведилолом и выявилась значительно большая эффективность телмисартана при одинаковом снижении артериального давления в пределах 24 часов [362].
Таким образом, данные, полученные в адекватно организованных исследованиях, показывают, что снижение артериального давления, которое произошло вследствие приема любого препарата или их комбинации, может сопровождаться уменьшением исходно увеличенной массы левого желудочка, и это явление одинаково эффективно при терапии ингибиторами АПФ, антагонистами рецепторов ангиотензина и антагонистами кальция, а также, вероятно, антагонистами альдостерона. При этом по меньшей мере эффективность антагонистов рецепторов ангиотензина превосходит эффективность β-блокаторов. Что же касается диуретиков, только одно достаточно адекватно проведенное исследование [363] показывает достоверную эффективность индапамида; в этом же исследовании были получены данные о большей эффективности индапамида в сравнении с ингибитором АПФ эналаприлом. Так как это единственное исследование, в котором было показано, что ингибитор АПФ не вызывает уменьшения массы левого желудочка, то на основании этих данных не могут быть сделаны выводы о сравнительной эффективности диуретиков и ингибиторов АПФ в плане регресса гипертрофии левого желудочка.
Последние исследования обеспечили дополнительную полезную клиническую информацию: два продолжительных исследования [353, 357] показали, что регресс гипертрофии левого желудочка продолжается в течение времени (и достигает максимума через 2–3 года). Крупномасштабное исследование LIFE показало, что уменьшение массы левого желудочка, вызванное лечением, достоверно и независимо связано со снижением частоты развития основных сердечно-сосудистых событий, инсульта и сердечно-сосудистой и общей смертности [57], что, таким образом, подтверждает результаты других продолжительных обсервационных исследований [61, 364, 365].
Интерес к фиброзному компоненту гипертрофии левого желудочка возрос после появления доступных неинвазивных методов исследования: данные двух недавних рандомизированных контролируемых исследований по изучению регресса гипертрофии левого желудочка [347, 356] были повторно проанализированы с использованием метода эхоотраженной способности (echoreflectivity). Было обнаружено, что для снижения индекса фиброза миокарда [217, 366], наблюдаемого с помощью этого метода, антагонист рецепторов ангиотензина лозартан является достоверно более эффективным, чем β-блокатор атенолол [219], а другой антагонист рецепторов ангиотензина кандесартан по влиянию на аналогичные показатели сравним с ингибитором АПФ эналаприлом [367]. Биохимические индексы фиброза, например пропептид проколлагена типов I и III, изменили курс уменьшения содержания коллагена у пациентов, получавших лозартан, но этот факт не подтвердился в одном исследовании, где пациенты получали атенолол [219], и в другом исследовании [368]. В двух сравнительных исследованиях натрийуретические пептиды снизились на фоне приема лозартана и возросли после прима атенолола [356, 369], что говорит о противоположном воздействии на податливость левого желудочка.
Некоторые доказательства различной эффективности влияния разных антигипертензивных препаратов на регресс гипертрофии левого желудочка были получены при использовании рутинной электрокардиографии. Исследование LIFE показало, что лозартан значительно более эффективно, чем атенолол, вызывает регресс электрокардиографических признаков гипертрофии левого желудочка [370], и такие же данные были показаны в параллельном субисследовании с использованием эхокардиографии [357]. Более низкие значения индексов гипертрофии по данным электрокардиографии на фоне лечения были достоверно связаны с более низким риском развития сердечно-сосудистой заболеваемости и смертности [195]. В двух менее крупных исследованиях, основанных на динамике электрокардиографических индексов гипертрофии левого желудочка, также подтверждено, что другой антагонист рецепторов ангиотензина ирбесартан был более эффективен, чем атенолол [371], а ингибитор АПФ эналаприл более эффективен, чем антагонист кальция нисолдипин [372].
Намного меньше информации доступно о сравнительной эффективности различных антигипертензивных средств при лечении нарушений диастолической функции, которая часто наблюдается у пациентов с гипертензией, к тому же не всегда ей сопутствует гипертрофия левого желудочка [210]. Два исследования, в которых отмечалось более значительное уменьшение массы левого желудочка при лечении блокаторами рецепторов ангиотензина (лозартан, ирбесартан), чем атенололом, не выявили различий показателей эхокардиографии, характеризующих диастолическую функцию [356, 373], хотя исходно ни в одном из них не требовалось обязательного вовлечения пациентов с признаками диастолической дисфункции. В настоящее время продолжаются крупномасштабные исследования, в которые включены пациенты с диастолической дисфункцией левого желудочка, и ее изменения являются первичной конечной точкой.
Не так давно внимание было обращено на возможность изучения изменений левого предсердия при эхокардиографии, которые часто коррелируют с гипертрофией левого желудочка [374] и могут быть предикторами сердечно-сосудистых событий [375]. Кроме того, накоплено достаточно данных о том, что антигипертензивные препараты могут по-разному воздействовать на риск развития фибрилляции предсердий [376]. Два крупномасштабных исследования при артериальной гипертензии [377, 378] показали, что блокаторы рецепторов ангиотензина лозартан и валсартан приводят к снижению количества случаев вновь выявленной фибрилляции предсердий по сравнению с β-блокатором атенололом и антагонистом кальция амлодипином соответственно. Снижение количества случаев вновь возникшей фибрилляции предсердий также наблюдалось в трех исследованиях при сердечной недостаточности, где ингибитор АПФ эналаприл [379] или антагонисты рецептора ангиотензина кандесартан [380] и валсартан [381] сравнивались с плацебо в качестве дополнительной терапии. В исследовании LIFE снижение количества новых случаев фибрилляции предсердий коррелировало с регрессом гипертрофии левого желудочка [382]. Менее крупные исследования изучали эффективность антагонистов рецепторов ангиотензина в профилактике рецидивов фибрилляции предсердий у больных с предшествующими эпизодами аритмии. В них показан благоприятный эффект ирбесартана в сравнении с плацебо [383] и лозартана в сравнении с амлодипином [384], в обоих исследованиях терапия проводилась на фоне приема амиодарона. Таким образом, имеются достаточно убедительные доказательства, касающиеся профилактики вновь выявленной фибрилляции предсердий и менее сильные доказательства в отношении рецидивов фибрилляции предсердий о благоприятном воздействии блокаторов рецепторов ангиотензина в сравнении с β-блокаторами, антагонистами кальция или плацебо. Данные сравнительной эффективности блокаторов рецепторов ангиотензина и ингибиторов АПФ отсутствуют. Продолжающиеся исследования, специально посвященные этому вопросу [385], возможно, смогут дать больше информации.
4.5.2. Стенка артерии и атеросклероз
Проведение метаанализов рандомизированных исследований, которые в качестве конечной точки используют толщину комплекса интима-медиа сонной артерии [386], остаются затруднительными из-за сильных отличий между исследованиями: часть из них не обладает достаточной статистической достоверностью для оценки небольших различий, полученных в результате сложных измерений; в других не использовался внутренний контроль для того, чтобы избе жать систематической ошибки вследствие предубежденного отношения исследователя; и, наконец, те, где в качестве конечной точки использовалось исследование только общей сонной артерии (показатель васкулярной гипертрофии). Вряд ли эти исследования могут быть проанализированы вместе с теми, в которых использовали комплексную конечную точку, с включением бифуркации и/или внутренней сонной артерии (более надежный показатель атеросклеротического поражения).
Использование данных, полученных при изучении общей сонной артерии в трех исследованиях с применением активной терапии против плацебо, не позволило продемонстрировать большую эффективность ингибиторов АПФ [387, 388] или β-блокаторов [389]. Сравнение различных антигипертензивных режимов не показало разницы в эффективности ингибитора АПФ или тиазидного диуретика [390], но выявлена отчетливо большая эффективность различных антагонистов кальция в сравнении с тиазидными диуретиками [391], β-блокатором [220, 221] и ингибитором АПФ [392] соответственно. Таким образом, данные, которые имеются на сегодняшний день, свидетельствуют о том, что антагонисты кальция, возможно, сильнее других антигипертензивных препаратов влияют на утолщение стенки (по-видимому, гипертрофию) сонной артерии, вызванное артериальной гипертензией.
Использование в качестве комбинированной конечной точки утолщения комплекса интима-медиа в бифуркации и/или внутренней сонной артерии (вследствие этого более вероятного показателя степени атеросклеротического поражения) в плацебо-контролируемых исследованиях показало большую эффективность активного лечения антагонистом кальция [393], ингибитором АПФ [394] и β-блокатором [389], что может указывать на антиатеросклеротический эффект снижения артериального давления. Сравнение различных антигипертензивных режимов, на фоне которых были достигнуты одинаковые уровни артериального давления, также показало большую эффективность антагонистов кальция, чем, соответственно, гидрохлортиазида [395], хлорталидона [222] и атенолола [220, 221], а в одном из последних исследований также был показан более выраженный эффект ингибитора АПФ в сравнении с тиазидным диуретиком [390]. В исследовании ELSA [220, 221] было продемонстрировано, что лацидипин способствует более медленному прогрессированию комбинированного показателя атеросклеротического поражения сонных артерий, которое сопровождается замедлением развития и более выраженным регрессом бляшек по сравнению с атенололом. Тем не менее исследование структуры стенки сонной артерии гистологически проверенным методом эхорефлексии [396] не показало значимых отличий при лечении ни лацидипином, ни атенололом [397]. В заключение отметим, что на сегодняшний день имеется достаточно оснований считать, что прогрессирование каротидного атеросклероза может быть замедлено путем снижения артериального давления, и при этом антагонисты кальция имеют большую эффективность, чем диуретики и β-блокаторы, а ингибиторы АПФ — большую, чем диуретики.
Хотя скорость распространения пульсовой волны и была признана в качестве приемлемого клинического метода для оценки степени податливости крупных артерий, было проведено всего несколько соответственно организованных исследований с целью определения влияния антигипертензивной терапии на этот показатель состояния сосудов как самой по себе, так и различных ее режимов. Так как многие из этих исследований были небольшими, несравнительными или нерандомизированными, то имеют место определенные трудности в оценке полученного результата. Сложно понять, произошло ли отмеченное уменьшение скорости распространения пульсовой волны (и соответственно жесткости артерий) вследствие снижения артериального давления, специфических свойств используемых препаратов или смещения средней величины из-за систематической ошибки.
Ряд небольших плацебо-контролируемых относительно непродолжительных исследований (всего несколько недель) свидетельствует, что некоторые антигипертензивные препараты действительно могут благоприятно воздействовать на скорость распространения пульсовой волны [398], но наблюдаемое снижение могло произойти и вследствие снижения артериального давления. Такое заключение не противоречит данным недавнего исследования, в котором сравнивали более интенсивный контроль артериального давления с менее интенсивным. В этом исследовании значимое уменьшение скорости пульсовой волны было выявлено только в группе более интенсивного лечения [399]. Оказывают ли разные препараты различное воздействие — вопрос все еще в значительной степени остается открытым: четыре последних сравнительных исследования показали противоречивые результаты [400–403], вероятно, вследствие недостаточной статистической достоверности каждого из них.
4.5.3. Мозг и когнитивная функция
Поражение головного мозга и когнитивная дисфункция в качестве конечных точек были использованы в ограниченном числе рандомизированных исследований эффективности антигипертензивной терапии [404]. Одно небольшое субисследование в рамках исследования PROGRESS изучало воздействие снижения артериального давления на развитие поражения белого вещества мозга (по данным магнитно-резонансной томографии). Его результаты показали значимое уменьшение среднего суммарного объема новых повреждений в группе, в которой лечение периндоприлом с индапамидом привело к большему снижению артериального давления на 11/4 мм рт.ст. по сравнению с группой плацебо [405].
Данные исследования, в которых в качестве конечных точек использовались когнитивные нарушения, стали объектом недавнего метаанализа [406]. По данным трех исследований, включающих 13143 пациента, использовали опросник «Мини-Ментал» (Mini Mental State Evaluation Test) для оценки когнитивной функции [283, 407, 408]. Было выявлено небольшое, но достоверно значимое улучшение, связанное с разницей артериального давления (в сравнении с плацебо) на 4,8/2,6 мм рт.ст. Пять исследований, включающих 717 пациентов, где изучалось воздействие снижения ар териального давления на тест логической памяти [409–413], показали, что снижение артериального давления на 3,2/1,5 мм рт.ст. (в сравнении с плацебо) достоверно связано с лучшими результатами выполнения как непосредственных, так и отсроченных задач. С другой стороны, четыре рандомизированных исследования, включающих 2396 больных [409–412, 414], в которых была проанализирована способность к восприятию и последовательности в исполнении, показали, что среднее снижение артериального давления на 17,1/7,0 мм рт.ст. было связано с небольшим, но значимым ухудшением в выполнении теста. Поэтому представляется, что снижение артериального давления, возможно, улучшает результаты скрининговых тестов на выявление деменции и оценку памяти, при этом наблюдается позитивный эффект антигипертензивной терапии на цереброваскулярную заболеваемость. Однако снижение артериального давления, возможно, не дает никакой пользы по данным тестов, оценивающих физические реакции и восприятие, а также способность к обучению, что свидетельствует о том, что лечение имеет различное влияние на разные когнитивные функции. Необходимо подчеркнуть, что исследования, не показывающие никакой пользы в тестах на восприятие и обучение, были связаны с намного большим снижением артериального давления, и поэтому нельзя окончательно исключить существование J-образного эффекта [406].
Наконец, следует отметить, что в большинстве исследований по оценке когнитивной функции сравнивались активные антигипертензивные препараты с плацебо, тогда как сравнение различных антигипертензивных режимов было проведено только в нескольких из них. Поэтому убедительные доказательства того, являются ли одни антигипертензивные препараты эффективнее других в сохранении или улучшении когнитивных способностей, пока отсутствуют. Однако не следует забывать, что в единственном плацебо-контролируемом исследовании, в котором сообщалось о достоверном уменьшении развития случаев деменции, использовался антагонист кальция нитрендипин в качестве активного лечения [275, 407].
4.5.4. Почечная функция и болезни почек
В большом количестве рандомизированных исследований было изучено влияние антигипертензивной терапии на различные почечные конечные точки, такие как микроальбуминурия или протеинурия, скорость клубочковой фильтрации и развитие терминальной стадии заболевания почек, при разнообразных состояниях, таких как диабет, диабетическая нефропатия, недиабетическое поражение почек или просто артериальная гипертензия. Из-за различий клинических состояний, используемых конечных точек, а также размера и статистической мощности исследований эта проблема является затруднительной для обработки в метаанализах, что подтверждают жаркие дискуссии в последних публикациях по поводу их результатов [415–417]. Вероятно, лучшим подходом в данном случае являются критические и избирательные обзоры доступных данных [418, 419].
Основным вопросом остается возможность лучшего сохранения функции почек при наличии их хронического заболевания, если добиться большего, чем при неосложненной артериальной гипертензии, снижения уровня артериального давления, т.е. показатель ниже 130/80 мм рт.ст. будет эффективнее, чем 140/90 мм рт.ст. Хотя это указано во всех существующих рекомендациях [3, 30, 420], следует признать, что данные исследований, где сравнивали эффективность лечения в группе с более интенсивным по сравнению с менее интенсивным снижением артериального давления, остаются единичными. Доказательства по большей части базируются на продолжительном наблюдении (после его окончания) в исследовании MDRD [421], где отмечено значимое уменьшение развития терминальной стадии заболевания почек у больных в основном с недиабетическим поражением почек в группе рандомизированных к снижению уровня среднего артериального давления < 92 мм рт.ст. (т.е. ниже 120/80 мм рт.ст.) по сравнению с группой с уровнем давления < 107 мм рт.ст. (т.е. ниже 140/90). Однако в других исследованиях рандомизация к более низкому уровню давления пациентов с недиабетическим заболеванием почек [318] или с диабетом [422] не показала достоверно лучшего сохранения почечной функции, чем рандомизация к не много большему уровню артериального давления. В другом исследовании у больных диабетом с нормальным уровнем артериального давления его снижение < 120/80 мм рт.ст. валсартаном не повлияло на клиренс креатинина в большей мере, чем менее интенсивное лечение, при котором артериальное давление было немного выше 120/80 мм рт.ст., но зато более агрессивная терапия благоприятно влияла на экскрецию белка с мочой [423]. Еще в одном исследовании при недиабетической нефропатии, снижение артериального давления путем добавления антагониста кальция к ингибитору АПФ [424] не приводило к дальнейшему снижению количества случаев конечной стадии заболевания почек и протеинурии. Однако положительные данные исследования MDRD были, по общему признанию, подкреплены ретроспективными и обсервационными анализами исследований IDNT [425] и 11 исследованиями у больных с недиабетическим поражением почек. Результаты показали, что снижение систолического артериального давления до 120 мм рт.ст. может принести дополнительную пользу [426]. Наконец, дискуссия о влиянии уровня артериального давления на сохранение почечной функции у пациентов с диабетом может быть бесполезной с учетом имеющихся данных о пользе интенсивного снижения артериального давления у этих пациентов с показателями даже ниже 130 мм рт.ст. систолического и ниже 90 мм рт.ст. диастолического для предотвращения сердечно-сосудистых осложнений [311, 422, 427–429].
Ренопротекторные свойства антигипертензивных препаратов по большей части ингибиторов АПФ или антагонистов рецепторов ангиотензина были изучены в большом количестве рандомизированных исследований. Несколько плацебо-контролируемых исследований показали, что антагонисты рецепторов ангиотензина, ингибиторы АПФ или низкие дозы комбинации «ингибитор АПФ + диуретик» могут отстрочить развитие конечной стадии заболевания почек или достоверного увеличения креатинина сыворотки, а также уменьшить или предотвратить микроальбуминурию или протеинурию у пациентов с диабетической и недиабетической нефропатией [308, 309, 428, 430–435]. Также в сравнении с плацебо был отмечен антипротеинурический эффект при использовании спиронолактона [436]. За исключением одного [430], во всех других плацебо-контролируемых исследованиях позитивное влияние активного антигипертензивного лечения на почечную функцию наблюдалось при большем снижении артериального давления, что частично и обусловило этот эффект. Это положение подтверждается результатами исследования SYST-EUR, в котором и антагонист кальция (нитрендипин) показал способность эффективнее сохранять функцию почек, чем плацебо [437].
Сравнение различных активных режимов терапии предоставило менее отчетливые результаты. Два исследования — одно у больных с протеинурической с тадией диабетической нефропатии [309], другое у больных с недиабетической нефропатией [317] — показали преимущество антагониста рецепторов ангиотензина или ингибитора АПФ в сравнении с антагонистом кальция в плане отсрочки развития конечной стадии заболевания почек и достоверного увеличения креатинина сыворотки. Однако ретроспективный субанализ исследования ALLHAT с такими больными артериальной гипертензией, у которых была снижена почечная функция в начале исследования (наличие протеинурии неизвестно), показал одинаковую частоту развития этих конечных точек у пациентов, леченных диуретико м, антагонистом кальция или ингибитором АПФ [438]. Исследования, в которых проводили изучение скорости гломерулярной фильтрации, также показывают противоречивые результаты: только одно исследование показало значительно меньшее ее снижение при лечении ингибитором АПФ, чем β-блокатором или антагонистом кальция [317, 318], в то время как другие исследования не смогли продемонстрировать различия в эффективности ингибиторов АПФ в сравнении с антагонистом кальция [319,422], β-блокатором [316], антаго нистом рецепторов ангиотензина [439] или же одновременно с антагонистом кальция и диуретиком [438]. В одном из исследований показан эквивалентный эффект антагониста кальция и диуретика [322].
Более отчетливые результаты были получены при сравнении воздействия различных антигипертензивных режимов на микроальбуминурию или протеинурию. Показано, что блокаторы рецепторов ангиотензина были эффективнее в уменьшении экскреции белка с мочой, чем β-блокатор [440], антагонист кальция [441], тиазид [442]; антагонист альдостерон а был эффективнее, чем антагонист кальция [443], а ингибитор АПФ эффективнее антагониста кальция [432]. Однако следует упомянуть и отличающиеся от этого результаты, так как в трех исследованиях было показано, что ингибиторы АПФ и антагонисты кальция проявили одинаковую эффективность [319, 422, 444], а еще в одном — равную эффективность ингибитора АПФ с диуретиком [445].
Особый интерес представляют несколько последних исследований, в которых изучалась эффективность комбинации антагониста рецепторов ангиотензина с ингибитором АПФ (в сравнении с монотерапией). В исследовании COOPERATE показано снижение частоты развития недиабетической нефропатии на фоне приема комбинированной терапии в сравнении с монотерапией компонентами этой комбинации при отсутствии разницы в показателях артериального давления между группами лечения [446]. Другие исследования показали большее антипротеинурическое действие комбинации, связанное, однако, с большим снижением артериального давления [447, 448]; действительно, когда доза ингибитора АПФ титровалась с целью получения такого же снижения артериального давления, которое было достигнуто вследствие комбинированной терапии, никакой разницы в антипротеинурическом эффекте не наблюдалось [449]. Имеющиеся исследования вошли в недавний метаанализ [450], который подтвердил более выраженное антипротеинурическое действие комбинированной терапии, связанное с более отчетливым снижением артериального давления. С другой стороны, два небольших исследования показали, что применение очень высоких доз антагонистов рецепторов ангиотензина обеспечивало значимо больший антипротеинурический эффект, по сравнению со стандартной дозой, без дополнительного усиления антигипертензивного эффекта [451, 452]. Эти данные нуждаются в подтверждении в крупномасштабных исследованиях.
4.5.5. Впервые выявленный диабет
Диабет и артериальная гипертензия часто ассоциированы друг с другом [453], а их сочетание имеет неблагоприятные последствия [454]. Осознание того, что некоторые антигипертензивные препараты могут иметь нежелательные метаболические эффекты, привело к изучению (часто ретроспективно) частоты возникновения впервые выявленного диабета в исследованиях с использованием антигипертензивного лечения [455]. Почти все исследования с антигипертензивной терапией, которые в качестве конечной точки брали впервые выявленный диабет, показали, что значительно большее количество случаев встречается у пациентов, леченных диуретиками и/или β-блокаторами, по сравнению с лечением ингибиторами АПФ [313, 327, 322, 456], антагонистами рецепторов ангиотензина [307, 332, 457] или антагонистами кальция [315, 321, 322, 331]. Недавно было показано, что антагонисты рецепторов ангиотензина [335] и ингибиторы АПФ [322] значительно меньше связаны с частотой развития впервые выявленного диабета, чем антагонисты кальция. Сложно сделать вывод, действительно ли препараты, воздействующие на ренин-ангиотензиновую систему, оказывают реальное антидиабетогенное действие, или же они просто лишены диабетогенного действия, которым обладают β-блокаторы и диуретики и в меньшей степени антагонисты кальция [455, 458]. Только в одном плацебо-контролируемом исследовании антигипертензивной терапии SHEP было показано, что частота впервые выявленного диабета была больше в группе активного лечения (диуретиком и часто с β-блокатором) [459]. Подобные наблюдения, согласно последнему метаанализу [460], были получены в исследовании MRC у пожилых пациентов [288]. Там сообщалось о меньшем количестве впервые выявленного диабета в группе плацебо, чем в группе, леченной диуретиком или β-блокатором. Другое плацебо-контролируемое исследование при состояниях высокого сердечно- сосудистого риска и хронической сердеч ной недостаточности без артериальной гипертензии также показало меньшее количество случаев впервые выявленного диабета у пациентов, леченных ингибиторами АПФ [306, 461, 462] или антагонистами рецепторов ангиотензина [463], чем у пациентов в группе плацебо. Но во всех этих исследованиях плацебо (так же как и активный препарат) добавлялся дополнительно к лечению со многими компонентами, среди которых, преимущественно в начале исследования, были диуретики и β-блокаторы, и длительность их приема варьировала в течение исследования. Тот же ставящий в тупик фактор делает затруднительной интерпретацию полученного недавнего отрицательного результата в исследовании DREAM [464]: в этом исследовании лечение рамиприлом пациентов с нарушением толерантности к глюкозе не показало уменьшения частоты возникновения новых случаев диабета в сравнении с группой плацебо. Однако почти половина пациентов в исследовании DREAM имела артериальную гипертензию, а каждый третий — дислипидемию, и значительное число этих пациентов получали различные антигипертензивные, а также и снижающие холестерин препараты. Самый последний сетевой метаанализ 22 исследований, включавший данные более чем 160 000 пациентов [460], показал, что связь приема антигипертензивных препаратов с развитием новых случаев диабета ниже всего у антагонистов рецепторов ангиотензина и ингибиторов АПФ, за ними следуют в порядке ухудшения антагонисты кальция и плацебо, β-блокаторы и диуретики соответственно.
Кроме того, имеются данные, что связанный с лечением впервые выявленный диабет может не иметь такого же неблагоприятного прогностического значения, как развившийся спонтанный диабет. Такое утверждение основано на том, что в ходе контролируемых исследований у пациентов с развивающимся диабетом не прослеживается большая частота осложнений, чем у пациентов без впервые выявленного диабета [322]. Однако известно, что вслед за впервые выявленным диабетом через продолжительный период времени (более 10 лет) развиваются сердечно-сосудистые осложнения, а такой срок значительно превышает возможности контролируемых рандомизированных исследований [465]. Более длительные исследования, по данным наблюдений (16–30 лет), показали достоверно большее количество случаев сердечно-сосудистых осложнений у пациентов с развившимся во время антигипертензивного лечения диабетом в основном при применении диуретиков и/или β-блокаторов [466–470]. Есть и исключение — 14-летний период последующего наблюдения исследования SHEP [459], в течение которого впервые выявленный диабет у пациентов группы активного лечения (хлорталидон + очевидно, атенолол) не ассоциировался с повышенной смертностью. Упомянутые выше длительные периоды последующего после окончания исследования наблюдения имели следующее ограничение: не были оценены микроваскулярные конечные точки, т.е. осложнения, которые значительно обусловлены гипергликемией. К тому же в продолжительных исследованиях периоды последующего наблюдения не могут быть выполнены в контролируемых условиях, и остается неизвестным возникновение каких-либо неожиданных факторов. Поэтому утверждение о том, что вызванный лечением и спонтанный впервые выявленный диабет может быть прогностически разным, невозможно подтвердить или опровергнуть. Несмотря на отсутствие более жестких независимых доказательств, увеличение случаев диабета вследствие лечения некоторыми антигипертензивными препаратами в настоящий момент является проблемой, которую было бы неосмотрительно оставлять без соответствующего внимания.
5. Терапевтический подход
5.1. Начало антигипертензивного лечения
Решение о начале антигипертензивного лечения должно быть основано на двух критериях, а именно: 1) на уровне систолического и диастолического артериального давления, как показано в табл. 1; 2) на уровне суммарного сердечно-сосудистого риска. Сказанное проиллюстрировано в табл. 6.

Все пациенты, у которых повторные измерения артериального давления показали 2-ю или 3-ю степень артериальной гипертензии, являются несомненными кандидатами на назначение антигипертензивного лечения, потому что, как это было подчеркнуто в рекомендациях ESH/ESC 2003 г., в большом числе плацебо-контролируемых исследований [3] доказано, что у больных с повышенным уровнем артериального давления его снижение сокращает частоту фатальных и нефатальных сердечно-сосудистых осложнений независимо от исходного уровня суммарного риска (т.е. умеренного, высокого или очень высокого) [10, 23, 292, 471]. Доказательства пользы лечения гипертензии 1-й степени по общему признанию остаются недостаточными, так как специальные исследования по данной проблеме отсутствуют. Однако результаты недавнего исследования FEVER, в котором исследовался протекторный эффект снижения систолического артериального давления менее 140 в сравнении со значением, слегка больше 140 мм рт.ст. у пациентов с умеренным риском [301], доказывают справедливость рекомендации назначать антигипертензивное лечение при повышении систолического артериального давления ≥ 140 мм рт.ст.
При любой из трех степеней, как только диагностирована или подозревается артериальная гипертензия, необходимо давать рекомендации по изменению образа жизни, тогда как срочность начала фармакологической терапии зависит от уровня суммарного сердечно-сосудистого риска. У больных гипертензией с высоким риском в исследовании VALUE в группе лечения, в которой эффективный контроль артериального давления был отчасти отсрочен, отмечена тенденция к увеличению числа сердечно-сосудистых осложнений [335]. Более того, у больных гипертензией, включенных в исследование ASCOT (все имели дополнительные факторы риска, несмотря на то что суммарный сердечно-сосудистый риск был меньше, чем у пациентов в исследовании VALUE), в течение всего нескольких месяцев стало очевидно благоприятное воздействие лечения в группе с лучшим контролем артериального давления [472]. Таким образом, как представлено в табл. 6, приемлемая задержка времени, для того чтобы оценить эффективность изменений образа жизни, является более короткой, чем было указано в предыдущих рекомендациях [3]. Медикаментозное лечение следует начинать немедленно, если диагностирована артериальная гипертензия 3-й степени, и точно так же следует поступать и при 1-й и 2-й степени, если уровень суммарного сердечно-сосудистого риска высокий или очень высокий. При 1-й и 2-й степени гипертензии с умеренным суммарным сердечно-сосудистым риском медикаментозное лечение может быть задержано на несколько недель, а при 1-й степени гипертензии в отсутствие факторов риска (низкий дополнительный риск) — до нескольких месяцев. Однако даже у таких пациентов при отсутствии контроля артериального давления в течение рекомендованного периода нефармакологического лечения следует начинать медикаментозную терапию в дополнение к изменениям образа жизни.

Если начальное артериальное давление находится в пределах высокого нормального (130–139/85–89 мм рт.ст.), то решение о фармакологическом вмешательстве в значительной степени зависит от уровня риска. В случае наличия у таких больных в анамнезе диабета, цереброваскулярного, коронарного заболевания или поражения периферических артерий рандомизированные исследования [283, 300, 302, 305, 319] показали, что антигипертензивное лечение приводит к уменьшению фатальных и нефатальных сердечно-сосудистых событий. Хотя в двух отдельно стоящих исследованиях у коронарных пациентов никакой пользы от снижения артериального давления выявлено не было [306] или же уменьшение частоты сердечно-сосудистых событий присутствовало только тогда, когда исходный уровень артериального давления был в пределах повышенного диапазона [304]. Также имеются свидетельства о том, что у диабетических больных с повышенной экскрецией белка с мочой снижение артериального давления до очень низких значений (< 125/75 мм рт.ст.) связано со снижением микро- или протеинурии (т.е. прогностических факторов ухудшения почечной функции и сердечно-сосудистого риска) [473] так же, как и с уменьшением частоты прогрессирования протеинурии до более глубокого состояния.
Этот факт отмечен и при значениях исходного артериального давления ниже 140/90 мм рт.ст., если лечение проводилось препаратами с прямым антипротеинурическим эффектом, например блокаторами ренин-ангиотензиновой системы [319, 474, 475]. Это оправдывает рекомендацию начать терапию препаратами, понижающими артериальное давление (вместе с интенсивными изменениями образа жизни) даже у тех пациентов, у которых артериальное давление не повышено, но находится в диапазоне высокого нормального (и иногда и нормального), при наличии ассоциированного сердечно-сосудистого заболевания или диабета.
Пока неизвестно, приносит ли пользу подобный терапевтический подход (т.е. интенсивные изменения образа жизни в сочетании с антигипертензивным лечением) всем категориям больных: лицам с высоким нормальным артериальным давлением, у которых присутствует высокий риск вследствие наличия трех или более дополнительных факторов риска, метаболический синдром или поражение органов-мишеней. Необходимо подчеркнуть, что проспективные исследования продемонстрировали, что среди лиц с высоким нормальным артериальным давлением наблюдается большее количество случаев сердечно-сосудистых осложнений по сравнению с лицами с нормальным или оптимальным уровнем артериального давления [7, 11, 33]. К тому же риск развития артериальной гипертензии выше у пациентов с высоким нормальным давлением, чем у лиц с нормальным или оптимальным артериальным давлением, с дополнительным увеличением риска, если, как это часто встречается, присутствуют конкурирующие множественные факторы риска и метаболический синдром [31, 32, 69]. Наконец, появление впервые выявленной артериальной гипертензии может быть отсрочено на некоторое время приемом антигипертензивного препарата [476]. С этими потенциально благоприятными аргументами не согласуются отрицательные результаты исследования DREAM [464], которое показало, что использование рамиприла у пациентов с метаболическими расстройствами (по большей части с высоким нормальным артериальным давлением или 1-й и 2-й степенью артериальной гипертензии) достоверно не снижало риск начала диабета и не сокращало частоту сердечно-сосудистых событий, несмотря на снижение артериального давления. К сожалению, исследование DREAM не имело достаточной статистической мощности для оценки влияния на сердечно-сосудистые события, поэтому для освещения этой важной проблемы необходимы более значимые исследования. До того времени пациентам с высоким сердечно-сосудистым риском вследствие наличия других недиабетических факторов, но с уровнем артериального давления все еще в диапазоне высокого нормального необходимо советовать прибегать к интенсивным мерам по изменению образа жизни (в том числе прекратить курение), а артериальное давление должно быть под тщательным контролем из-за высокой вероятности развития у этих пациентов артериальной гипертензии [31, 32], которая будет требовать медикаментозного лечения. Как бы то ни было, врачи и пациенты могут принять решение о начале антигипертензивной терапии, особенно с использованием препаратов, которые обладают эффективным органопротекторным эффектом, предупреждают развитие артериальной гипертензии и впервые выявленного диабета. Меры по изменению образа жизни и тщательный мониторинг артериального давления обязательны для пациентов с нормальным артериальным давлением и низким или умеренным уровнем дополнительного риска.
5.2. Цели лечения
Первоначальной целью лечения пациента, страдающего гипертензией, является достижение максимального сокращения общего суммарного риска сердечно-сосудистой заболеваемости и смертности. Требуется лечение всех обратимых выявленных факторов риска, в том числе курения, дислипидемии, абдоминальнального ожирения или диабета, а также соответствующее лечение сопутствующих клинических состояний вместе с лечением повышенного артериального давления как такового (per se).
5.2.1. Целевое артериальное давление в общей популяции больных артериальной гипертензией
Согласно рекомендациям ESH/ESC 2003 г. [3], снижать артери альное давление меньше 140/90 мм рт.ст. необходимо у всех пациентов. В то же время было признано, что это является только осторожной рекомендацией, так как данные исследований о пользе, полученной от достижения этой цели, ограничены данными, полученными у пациентов с диабетом или с предшествующими сердечно-сосудистыми осложнениями, а также в ретроспективном анализе данных исследования HOT [311], которое показало, что самое низкое число событий было отмечено при уровне артериального давления около 138/83 мм рт.ст. В дополнение к указанным данным, рассмотренным в рекомендациях 2003 г. [3], дальнейшие косвенные доказательства, поддерживающие точку зрения о необходимости снижения артериального давления < 140 мм рт.ст., были получены в ретроспективном анализе данных исследований VALUE и INVEST. В исследовании VALUE [477] пациенты с гипертензией, у которых артериальное давление «контролировалось» лечением (< 140/90 мм рт.ст.), имели достоверно более низкое количество инсультов, инфарктов миокарда, сердечной недостаточности, а также сердечно-сосудистой заболеваемости и смертности по сравнению с теми, кто оставался «бесконтрольным» независимо от антигипертензивных режимов, которые были им назначены. Также меньшее количество нефатальных и фатальных сердечно-сосудистых событий было показано в группе у «контролируемых» в сравнении с группой «бесконтрольных» пациентов с гипертензией в исследовании INVEST [478]. Все эти данные согласуются с данными исследований, проведенных у больных с артериальной гипертензией в клинической практике, у которых после лечения наблюдалось следующее: у паци ентов, у которых значения артериального давления были < 140/90 мм рт.ст., наблюдалась более низкая частота сердечно-сосудистых осложнений и смертности, чем у тех, которые лечились, но уровень давления оставался «бесконтрольным» [479]. Общеизвестно, что данные, полученные вне анализа «намерения лечить» рандомизированных исследований, должны быть интерпретированы с осторожностью. Однако следует отметить, что рекомендации по достижению целевого артериального давления ниже 140/90 мм рт.ст. сейчас основываются на прямых данных, так как недавнее исследование FEVER [301] показало, что у больных артериальной гипертензией, рандомизированных для активного лечения и у которых было достигнуто значение артериального давления 138,1/82,3 мм рт.ст., наблюдалось снижение на 28 % количества инсультов, коронарных событий и сердечно-сосудистой смертности в сравнении с теми, которые были рандомизированы в группу плацебо и у которых цифры давления оставались 141,6/83,9 мм рт.ст.
Имеются также аргументы в пользу попытки достичь значений ниже 90 мм рт.ст. для диастолического и 140 мм рт.ст. для систолического, т.е. уровня, максимально приближенного к оптимальному артериальному давлению, если оно хорошо переносится пациентом:
1. Результаты исследования HOT [311] показали, что у пациентов, рандомизированных в группу самого низкого целевого артериального давления, не наблюдалось увеличения сердечно-сосудистого риска. Этот результат подходит для условий реальной клинической практики, потому что стремление к достижению более интенсивного снижения артериального давления позволило бы большему количеству пациентов достичь как минимум уровня традиционных целей.
2. По данным обсервационных исследований, существует прямая линейная зависимость частоты развития сердечно-сосудистых событий и величины систолического и диастолического артериального давления, начиная с уровня 115–110 и 75–70 мм рт.ст. соответственно: доказательства существования в пределах этого ряда значения давления J-образной кривой отсутствуют [7,11].
3. Данные о том, как достижение более низких целевых значений артериального давления на фоне лечения может увеличить защиту у пациентов с гипертензией и высоким риском, приведены ниже.
5.2.2. Целевое артериальное давление у пациентов с диабетом и у пациентов с очень высоким или высоким риском
Для того чтобы максимизировать протекторный эффект для предупреждения сердечно-сосудистых осложнений у больных с сахарным диабетом, было рекомендовано применить более интенсивное антигипертензивное лечение, а уровень целевого артериального давления понизить до < 130/80 мм рт.ст. Есть убедительные доказательства благоприятного воздействия (снижение частоты макро- и микрососудистых осложнений) более интенсивного снижения в сравнении с менее интенсивным снижением артериального давления у пациентов с диабетом 2-го типа, что было показано в исследованиях HOT и UKPDS [311, 427] и подтверждено данными исследования ABCD [319, 422]. Недавний метаанализ доступных исследований у больных сахарным диабетом определил снижение количества сердечно-сосудистых событий (особенно инсульта) с более интенсивным в сравнении с менее интенсивным контролем артериального давления, с разницей между группами в уровне систолического и диастолического давления, составляющего в среднем 6,0 и 4,6 мм рт.ст. соответственно [296]. Однако данные о пользе достиже ния жесткого целевого уровня < 130/80 мм рт.ст. более ограничены. Несколько рандомизированных исследований показали пользу от снижения диастолического артериального давления до значений, очень близких или даже ниже 80 мм рт.ст. [311, 319, 422, 427], но имеется очень мало доступных данных о благоприятном воздействии целевого систолического артериального давления < 130 мм рт.ст. Тем не менее: 1) в исследовании ABCD [319, 422] у больных диабетом, как страдающих гипертензией, так и имеющих нормальное артериальное давление, у которых было достигнуто значение систолического артериального давления 132 и 128 мм рт.ст. соответственно, наблюдалось меньшее число конечных точек (комбинированная точка, включавшая смертность и инсульт), чем в группах с менее жестким контролем артериального давления (систолическое артериальное давление 138 и 137 мм рт.ст. соответственно); 2) по данным проспективного исследования в пределах программы UKPDS, была продемонстрирована достоверная зависимость между достигнутым уровнем систолического артериального давления и снижением количества макро- и микрососудистых осложнений у диабетических пациентов со стойким увеличением количества осложнений для значений давления > 120 мм рт.ст. [429].
Доказательства в пользу целевого снижения артериального давления у пациентов, у которых состояние высокого риска существует вследствие недиабетических факторов, имеют различную силу. Наиболее очевидные свидетельства касаются пациентов с предшествующим инсультом или транзиторной ишемической атакой. Так, в исследовании PROGRESS [283] у больных с цереброваскулярным заболева нием в анамнезе, у которых вследствие лечения артериальное давление снизилось с 147/86 до 138/82 мм рт.ст., наблюдалось снижение количества случаев повторного инсульта на 28 % и уменьшение частоты о сновных сердечно-сосудистых событий на 26 % по сравнению с группой плацебо, где снижение артериального давления было недостаточным. Значимая польза была отмечена также у пациентов с нормальным уровнем давления, у которых его цифры на фоне лечения снизились до 127/75 мм рт.ст. В дополнение к сказанному в недавнем ретроспективном анализе данных исследования PROGRESS было показано прогрессивное снижение количества повторных инсультов (особенно геморрагических), когда достигнутые значения систолического артериального давления составляли около 120 мм рт.ст. [480]. Более слабые уровни доказательств имеются для других групп больных с высоким риском. В ретроспективном анализе подгрупп в исследовании HOT [481] более значимое снижение диастолического и систолического артериаль ного давления (82 в сравнении с 85 мм рт.ст. и 142–145 в сравнении 145–148 мм рт.ст.) ассоциировалось с большей пользой у больных с высоким или очень высоким суммарным сердечно-сосудистым риском (50 % пациентов в исследовании HOT), но такая польза от лечения отсутствовала у пациентов с более низким уровнем риска. В плацебо-контролируемых исследованиях у больных, выживших после инфаркта миокарда, применение β-блокаторов или ингибиторов АПФ [482, 483] уменьшало частоту повторных инфарктов миокарда и смерти даже при исходно нормальном уровне артериального давления. Однако из-за общепризнанного протекторного эффекта этих препаратов как таковых снижение артериального давления редко рассматривается как возможный механизм и часто о нем не сообщают, хотя, как это уже упоминалось, его уровень был более низким в группе активного лечения по сравнению с плацебо. Все же, как отмечено в разд. 5.1, в большинстве плацебо-контролируемых исследований у больных стенокардией или ишемической болезнью сердца [302, 304, 305] данные о снижении частоты сердечно-сосудистых событий были получены в условиях, когда уровень артериального давления был доведен до довольно низких значений (EUROPA: 128/78 в сравнении с 133/80 мм рт.ст.; ACTION: подгруппа с гипертензией 137/77 и 144/81 мм рт.ст.; CAMELOT: 124/76 и 130/77 мм рт.ст.). В то же время имеются данные другого исследования у пациентов со стенокардией, когда подобное целевое снижение артериального давления (129/74 мм рт.ст. в сравнении с 132/76 мм рт.ст.) не показало дополнительных преимуществ [306].
Нет убедительных данных результатов исследований о влиянии на сердечно-сосудистые конечные точки, исходя из которых можно рекомендовать целевое снижение артериального давления больным с недиабетическим заболеванием почек, но имеется достаточное количество, хотя не до конца убедительных доказательств, что значения артериального давления ниже чем 130/80 мм рт.ст. могут оказать благоприятное воздействие на почечную функцию, особенно при наличии протеинурии (разд. 4.5.4).
5.2.3. Целевой уровень давления при домашнем и амбулаторном мониторировании
Растущее количество доказательств прогностической значимости домашнего и амбулаторного артериального давления для оценки эффективности лечения делает эти измерения все более и более распространенными. Для амбулаторного мониторирования артериального давления подход основан на доказательствах, показывающих, что для достигнутых при лечении одинаковых значений офисного артериального давления достигнутое более низкое суточное артериальное давление сопровождалось уменьшением частоты развития сердечно-сосудистых осложнений [88] . Тем не менее пока еще отсутствуют четкие данные о том, какие значения домашнего и амбулаторного артериального давления следует рассматривать в качестве оптимальных целевых. Уровни домашнего и амбулаторного артериального давления на несколько мм рт.ст. ниже, чем офисного (табл. 5), но эти отличия пропорциональны рекомендуемому значению офисного артериального давления [484], т.е. обычно они больше, если офисное целевое артериальное давление более высокое, и меньше при более низких целевых значениях офисного артериального давления [77]. Большее снижение артериального давления в результате лечения в клинике, по данным клинического исследования, сопровождает ся сопоставимым снижением 24-час ового артериального давления [485], это свидетельствует о том, что оптимальные значения целевого артериального давления не так уж и различаются, как при измерении в кабинете врача, так и вне его.
5.2.4. Выводы
На основании имеющихся доказательств следует рекомендовать снижение артериального давления как минимум до уровня меньше 140/90 мм рт.ст. для всех больных гипертензией, а желательно и до более низкого уровня, если оно нормально переносится. Антигипертензивное лечение должно быть более агрессивным у больных диабетом, для которых оправданным является целевой уровень артериального давления < 130/80 мм рт.ст. Подобные значения давления следует рекомендовать для больных с цереброваскулярными заболеваниями в анамнезе и с ишемической болезнью сердца. Хотя могут существовать индивидуальные отличия между отдельными пациентами, тем не менее риск гипоперфузии жизненно важных органов остается очень низким, исключая эпизоды постуральной гипотонии, которые нужно избегать особенно у больных пожилого возраста и с диабетом. Существование J-образной кривой, связывающей результаты лечения с достигнутым уровнем артериального давления, все еще считается подтвержденным результатами ретроспективных анализов [486–490], в которых, однако, показано увеличение числа событий только при достаточно низких уровнях диастолического давления. Дополнительные доказательства того, что уменьшение риска осложнений может произойти при уровнях артериального давления намного более низких, чем целевые значения, дают результаты интенсивной терапии антигипертензивными препаратами, которые применялись в рандомизированных исследованиях у больных инфарктом миокарда или у пациентов с хронической сердечной недостаточностью, у которых назначение β-блокаторов или ингибиторов АПФ приводило к уменьшению числа сердечно-сосудистых событий, несмотря на то что снижение артериального давления проходило дополнительно к уже достигнутым достаточно низким значениям в начале исследования [482, 491].
Следует упомянуть, что, несмотря на широкое использование комбинированной терапии многими препаратами, в большинстве исследований достигнутая средняя величина систолического артериального давления сохранялась выше 140 мм рт.ст. [492], и даже в исследованиях, где среднее значение артериального давления достигло < 140 мм рт.ст., контроль включал не более 60–70 % из включенных пациентов. У больных сахарным диабетом средние значения на фоне лечения < 130 мм рт.ст. никогда не были достигнуты [492], за исключением ветви исследования ABCD, в которое включали пациентов с изначально нормальным или высоким нормальным артериальным давлением [319]. Достижение целевого уровня артериального давления, рекомендованного выше, может быть затруднительным и трудности будут больше, если начальный уровень артериального давления будет более высоким, а также у пожилых пациентов, так как с возрастом повышение систолического артериального давления строго зависит от увеличения фиброза аорты и ее жесткости. Данные исследований также показывают, что при таком же или даже более частом использовании комбинированного лечения достигнутое в результате систолическое артериальное давление остается обычно выше у больных диабетом, чем без него [249, 428, 493].
5.3. Соотношение затрат и пользы антигипертензивной терапии
Некоторые исследования показали, что у пациентов с высоким или очень высоким риском лечение артериальной гипертензии экономически очень выгодно, то есть уменьшение случаев сердечно-сосудистых заболеваний и смерти в значительной степени возмещает стоимость лечения, несмотря на его продолжительность в течение всей жизни [494]. Действительно, очевидно, что реальная выгода даже больше, чем та, которая вычислена на основании количества событий, предотвращенных в течение года лечения, и выражена так называемым числом пациентов, которых необходимо пролечить за год для предотвращения развития события (NNT) [495]. Это происходит потому, что: 1) в некоторых плацебо-контролируемых исследованиях значительное количество пациентов, рандомизированных в группу плацебо, получали лечение, а ряд пациентов, рандомизированных в группу активного лечения, фактически прекратили терапию, в то время как исходно их рассматривали как отнесенных к первоначальной группе, согласно принципу намерения лечить [273]; 2) некоторые исследования показывают, разница в частоте событий между группами лечения и плацебо прогрессивно возрастает в течение нескольких лет продолжительности наблюдения, что увеличивает эффективность более продолжительного протекторного эффекта снижения артериального давления; 3) у более молодых пациентов с гипертензией при низком риске, когда может показаться, что польза от лечения будет небольшой, если проводить оценку за 5-летний период, реальная польза может оказаться более значимой, если учитывать дополнительные годы жизни в сравнении с пожилыми лицами, страдающими гипертензией с высоким риском [274]. Это может означать, что у более молодых лиц, возможно, информация о страховых случаях может обеспечить более правильную оценку пользы, чем данные, полученные в исследованиях [496]. Для молодых пациентов целью лечения является не предотвращение маловероятных заболеваний или фатальных событий в последующие несколько лет, а, скорее, предотвращение возникновения и/или развития повреждения органов-мишеней, ведь по прошествии определенного периода времени пациент с низким риском переходит в разряд с более высоким риском. Несколько исследований эффективности антигипертензивной терапии, прежде всего исследования HDFP [312] и HOT [497], показали, что, несмотря на интенсивное снижение артериального давления, частота сердечно-сосудистых событий у больных гипертензией высокого риска или у пациентов с осложнениями остается намного выше, чем у больных с исходно низким или умеренным риском. Это свидетельствует о том, что изменить некоторые из главных сердечно-сосудистых рисков очень затруднительно и что существующие ограничения антигипертензивной терапии для пациентов с в ысоким или очень высоким риском являются стратегией, далекой от оптимальной. Наконец, стоимость медикаментозного лечения артериальной гипертензии часто противопоставляется мерам по изменению образа жизни, которые, как считается, стоимости не имеют. Однако реальное выполнение, а следовательно, и эффективность изменений в образе жизни требуют поведенческой поддержки, советов и подкрепления принятой стратегии, а ценность таких мер может быть весьма значительной [498, 499].
6. Стратегии лечения
6.1. Изменение образа жизни
Изменения образа жизни необходимо рекомендовать всем пациентам, в том числе тем, кто имеет высокое нормальное артериальное давление, и тем, кому необходимо медикаментозное лечение. Цель принятых мер — снижение артериального давления для контроля других факторов риска и клинических состояний, сокращение количества и дозы антигипертензивных препаратов, которые бы пришлось впоследствии применять. Изменение образа жизни, как это широко известно, снижает артериальное давление, а также сердечно-сосудистый риск, и поэтому всем пациентам следует: 1) прекратить курение; 2) снизить массу тела до нормального уровня; 3) ограничить употребление спиртных напитков; 4) усилить физическую активность; 5) сократить потребление соли; 6) увеличить потребление фруктов и овощей, снизить потребление насыщенных жиров и жира вообще [500]. Всем пациентам следует настоятельно рекомендовать здоровые привычки в питании. Тем не менее пока не было доказано, что изменение образа жизни ведет к предотвращению сердечно-сосудистых осложнений у больных гипертензией, а приверженность к длительному их выполнению, как показывает практика, является низкой [501]. Поэтому нельзя слишком долго откладывать начало медикаментозного лечения, особенно у пациентов с повышенным уровнем риска.
6.1.1. Прекращение курения

Курение вызывает немедленное повышение артериального давления и частоты сердечных сокращений, сохраняющееся в течение более чем 15 минут после выкуривания одной сигареты [502]. Вероятно, механизм такого явления — стимулирование симпатической нервной системы на центральном уровне и в нервных окончаниях, а эта система отвечает за возрастание концентрации в плазме катехоламинов и определяет повышение артериального давления [503, 504]. Как это ни парадоксально, несколько эпидемиологических исследований показали, что уровни артериального давления среди курильщиков сигарет были такими же или ниже, чем у некурящих [505]. Однако исследования с мониторингом амбулаторного артериального давления показали, что как у нелеченых больных с гипертензией, так и у нормотензивных курильщиков наблюдаются более высокие значения артериального давления, чем у некурящих [506–508], и это увеличение давления особенно заметно у заядлых курильщиков [502]. Также показано, что курение является прогностическим фактором для будущего повышения систолического артериального давления [509]. Тем не менее независимое хроническое воздействие курения на артериальное давление не было отмечено ни в одном исследовании [510], а прекращение курения не снижает артериального давления [511].
Курение является мощным фактором сердечно-сосудистого риска [512], а прекращение курения — вероятно, одна из наиболее эффективных мер модификации образа жизни для предотвращения широкого ряда сердечно-сосудистых заболеваний, в том числе инсульта и инфаркта миокарда [512–514]. Такой вывод согласуется с наблюдениями, что пациенты, которые бросили курить перед средним возрастом, обычно имеют продолжительность жизни, не отличающуюся от продолжительности жизни некурящих [515, 516]. Поэтому курильщикам с артериальной гипертензией следует рекомендовать прекращение курения.
При необходимости нужно прибегнуть к никотинозаместительной [517] или бупропион-терапии, так как они облегчают процесс отказа от курения [518]. Варениклин является новым избирательным частичным агонистом никотиновых ацетилхолиновых рецепторов, который особенно подходит для облегчения процесса отказа от курения. Доказана его краткосрочная и длительная эффективность в сравнении с плацебо [519]. В настоящее время известно, что пассивное курение способно увеличить риск коронарных и других связанных с курением заболеваний [520, 521]. Воздействие пассивного курения может быть снижено в тех странах, где были введены правила для защиты некурящих и прекративших курение лиц от окружающего табачного дыма. Желательно, чтобы такая практика стала обыденным явлением во всей Европе.
6.1.2. Ограничение потребления алкоголя
Много исследований показали U- или J-образные связи смертности с потреблением спиртного, при которых слабое и умеренное употребление вызывает меньшую смертность в сравнении с отказом от употребления спиртного, в то время как у злоупотребляющих наблюдается повышенная смертность [522], однако такое представление о взаимоотношении недавно было подвергнуто сомнению данными метаанализа доступных сведений [523]. В популяции существует линейная связь между потреблением спиртного, уровнем артериального давления и распространенностью артериальной гипертензии [524]. Кроме этого, высокие уровни потребления спиртного ассоциируются с высоким риском инсульта [525]; это особенно проявляется после чрезмерного употребления спиртного. Алкоголь ослабляет эффективность антигипертензивной медикаментозной терапии, но эта эффективность частично восстанавливается как минимум на 80 % в пределах 1–2 недель при переходе к умеренному потреблению алкоголя [526]. Чем сильнее потребление спиртного (пять или более стандартных доз в день), тем вероятнее повышение артериального давления после активного принятия алкоголя, и если пациент в выходные дни пережил застолье с неумеренной выпивкой, весьма в ероятно, что в начале недели у него будет диагностирована артериальная гипертензия. Исследования с ограничением потребления спиртного показали значимое снижение систолического и диастолического артериального давления [500]. Больным гипертензией, употребляющим алкогольные напитки, следует рекомендовать ограничение их потребления до уровня не более чем 20–30 г чистого этилового спирта в день для мужчин и не более чем 10–20 г в день для женщин. Их нужно предостеречь от увеличенного риска инсульта, связанного с ч резмерным приемом алкоголя.
6.1.3. Ограничение потребления натрия
Эпидемиологические исследования свидетельствуют, что потребление соли с пищей способствует повышению артериального давления и увеличивает распространенность артериальной гипертензии [527, 528]. Рандомизированные контролированные исследования у больных гипертензией [500] по казывают, что уменьшение потребления натрия до уровня 80–100 ммоль (4,7–5,8 г каменной соли) в день от исходного около 180 ммоль (10,5 г каменной соли) приводит к снижению артериального давления в среднем на 4–6 мм рт.ст. [529–533], хотя имеются значительные колебания между показателями отдельных пациентов. Ограничение потребления натрия может иметь больший антигипертензивный эффект в комбинации с другими пищевыми рекомендациями [500] и, возможно, позволит сократить дозы и количество антигипертензивных медикаментов, применяющихся для контроля артериального давления. Воздействие ограничения употребления соли на артериальное давление больше проявляется у людей черной расы, лиц среднего и старшего возраста, а также у больных артериальной гипертензией в сочетании с диабетом или хроническим заболеванием почек, т.е. у тех групп, у которых наблюдается меньший ответ ренин-ангиотензин-альдостероновой системы [534], и эта активация вместе с активацией симпатической нервной системы [535, 536] может нейтрализовать эффект снижения артериального давления, который вызван ограничением употребления соли. Для уменьшения количества натрия в рационе пациентам следует рекомендовать избегать дополнительного использования соли и явно пересоленной пищи (особенно готовых продуктов), а есть свежеприготовленную пищу, непосредственно из естественных ингредиентов, содержащих больше калия [537]. Чрезмерное потребление соли может являться причиной резистентной артериальной гипертензии. Рекомендованная ежедневная физиологическая норма потребления натрия была недавно снижена со 100 до 65 ммоль/день, что соответствует 3,8 г/день каменной соли. В настоящий момент трудно достичь такого порога, однако достижимой рекомендуемой дозой является потребление менее чем 5 г в день каменной соли (85 ммоль/день) [538].
6.1.4. Другие изменения пищевого рациона
За прошлое десятилетие в мире увеличилось потребление калия и появились диетические продукты, приготовленные на основе диеты DASH (Dietary Approach to Stop Hypertension — диета, включающая много фруктов, овощей и обезжиренной молочной продукции, с уменьшенным содержимым пищевого холестерина, насыщенных и всех жиров) [539], которые также внесли вклад в снижение артериального давления. Несколько небольших клинических исследований и их метаанализы показали, что высокие дозы омега-3 полиненасыщенных жирных кислот (обычно называемых рыбий жир) в виде добавок могут снизить артериальное давление у больных гипертензией, хотя такой эффект обычно заметен только при использовании относительно высоких доз (> 3 г/день) [500, 540, 541]. У пациентов с гипертензией среднее снижение систолического и диастолического артериального давления составило 4,0 и 2,5 мм рт.ст. соответственно [542]. Что же касается увеличения потребления только клетчатки [543, 544], то данные пока еще недостаточны для того, чтобы рекомендовать такую диету для понижения артериального давления. В качестве средств, понижающих артериальное давление, были предложены добавки кальция или магния [500, 545, 546], но полученные в исследованиях данные противоречивы, и поэтому должны быть проведены дополнительные исследования для того, чтобы иметь гарантии для рекомендаций, касающихся и других специальных диет, в том числе диеты с измененным содержанием углеводов [500, 547, 548]. В качестве общих мер больным артериальной гипертензией следует рекомендовать есть больше свежих фруктов и овощей (4–5 порций, или 300 г овощей в день) [549], потреблять больше рыбы [550] и сократить потребление насыщенных жиров и холестерина. Полезными будут и рекомендации специалистов-диетологов.
6.1.5. Снижение массы тела

Значительное количество доказательств, полученных в обсервационных исследованиях, подтверждает, что масса тела непосредственно связана с артериальным давлением [551], и что избыток жировой ткани вызывает повышение артериального давления и артериальную гипертензию [552]. Имеются также убедительные данные о том, что снижение массы тела понижает артериальное давление у пациентов с ожирением и имеет благоприятное воздействие на связанные с ним факторы риска, такие как резистентность к инсулину, диабет, гиперлипидемия, гипертрофия левого желудочка и синдром ночного апноэ. В метаанализе доступных исследований среднее снижение систолического и диастолического артериального давления, связанное с уменьшением массы тела в среднем на 5,1 кг, составило 4,4 и 3,6 мм рт.ст. соответственно [553]. В последующем анализе подгрупп было выявлено, что снижение артериального давления было сходным у лиц с гипертензией и без нее, однако большее снижение давления наблюдалось при большей потере массы. Анализы исследований дозозависимого эффекта [554, 555], а также проспективных обсервационных исследований [556] показали, что большая потеря массы тела приводит к большему снижению артериального давления. Умеренная потеря массы независимо от того, имело ли место ограничение потребления натрия, может предотвратить артериальную гипертензию у пациентов с высоким нормальным артериальным давлением, масса тела которых превышает норму [557] и может привести к уменьшению интенсивности лечения и даже прекращению приема медикаментов [558, 559]. Поскольку у лиц среднего возраста с течением времени часто наблюдается увеличение массы тела (на 0,5–1,5 кг за год), то ее стабилизация может также стать той целью, достижение которой принесет ощутимую пользу.
6.1.6. Физические упражнения
Отсутствие регулярных физических тренировок является сильным прогностическим фактором сердечно-сосудистой смертности независимо от артериального давления и других факторов риска [560]. Последний метаанализ рандомизированных контролируемых исследований [561] показал, что динамические, аэробные продолжительные нагрузки уменьшают в покое систолическое и диастолическое артериальное давление на 3,0/2,4 мм рт.ст. и дневное артериальное давление при амбулаторном мониторировании на 3,3/3,5 мм рт.ст. Снижение артериального давления в покое было более отчетливым у больных гипертензией (–6,9/–4,9), чем у нормотензивных пациентов (–1,9/–1,6 мм рт.ст.). Даже умеренные уровни физических упражнений приводили к снижению артериального давления [562], кроме того, такой вид занятий приводил к снижению массы тела, доли жира в организме и окружности талии, увеличивал чувствительность к инсулину и уровни холестерина ЛПВП. Регулярные динамические нагрузки способствуют снижению артериального давления в покое на 3,5/3,2 мм рт.ст. [563]. Таким образом, пациентам, ведущим малоподвижный образ жизни, следует рекомендовать заняться регулярными упражнениями умеренной интенсивности, например 30–45 мин ежедневно [564]. Прежде всего следует рекомендовать динамиче ские упражнения на выносливость (ходьба, бег трусцой, плавание) и дополнять их упражнениями с отягощением [144, 564, 565]. Объем оценки сердечно-сосудистого статуса до начала тренировок зависит от интенсивности намеченного комплекса упражнений и признаков заболевания у пациента, суммарного сердечно-сосудистого риска и связанных с ним клинических состояний. Однако интенсивная изометрическая нагрузка, например поднятие тяжестей, может иметь отчетливый прессорный эффект, поэтому следует избегать таких нагрузок. Если артериальная гипертензия плохо контролируется, то тяжелые физические нагрузки, в первую очередь на максимальном уровне, должны быть исключены или отсрочены до тех пор, пока не будет назначено соответствующее медикаментозное лечение и не понизится артериальное давление [566].
6.2. Фармакотерапия
6.2.1. Выбор антигипертензивных препаратов
Значительное количество рандомизированных исследований антигипертензивной терапии, в которых сравнивалось активное лечение с плацебо, режимы лечения, основанные на различных комбинациях, подтверждают заключение Рекомендаций ESH/ESC 2003 года [3] о том, что: 1) основная польза от антигипертензивного лечения обусловлена самим по себе снижением артериального давления и в значительной степени не зависит от используемых препаратов; 2) тиазидные диуретики (также хлорталидон и индапамид), β-блокаторы, антагонисты кальция, ингибиторы АПФ и антагонисты рецепторов ангиотензина способны эффективно снижать артериальное давление, а также достоверно и значимо уменьшать риск развития сердечно-сосудистых событий. Таким образом, все перечисленные препараты подходят в качестве начального и поддерживающего антигипертензивного лечения как в виде монотерапии, так и в комбинации друг с другом. Каждый из рекомендованных классов может иметь собственные специфические свойства, преимущества и ограничения, которые будут рассмотрены в следующих разделах таким образом, что бы врачи смогли сделать наиболее подходящий выбор для конкретных пациентов.
В разд. 4.4.5 мы упомянули, что в двух недавних крупномасштабных исследованиях [330, 332], а также и в последнем метаанализе [343] β-блокаторы показали меньшую, чем другие препараты, способность предотвращать инсульт, хотя были одинаково эффективными в предотвращении коронарных событий и смертности. Доказано, что применение β-блокаторов эффективно у больных стенокардией, сердечной недостаточностью и у пациентов, недавно перенесших инфаркт миокарда, а также для лечения тяжелых осложнений, связанных с артериальной гипертензией [482, 483, 567]. Таким образом, β-блокаторы до сих пор могут считаться препаратами выбора для начальной и последующих стратегий антигипертензивного лечения. Поскольку они способствуют увеличению массы тела [568], имеют неблагоприятное воздействие на липидный обмен и увеличивают (в сравнении с другими препаратами) частоту развития новых случаев сахарного диабета [455, 458], они не должны быть первоочередными препаратами у больных гипертензией с множественными факторами метаболического риска, в том числе метаболическим синдромом и его основными составляющими (абдоминальным ожирением, высоким нормальным или нарушенным содержанием глюкозы натощак, снижением толерантности к глюкозе), то есть при состояниях, когда имеется повышенный риск возникновения диабета [569, 570]. Это относится и к тиазидным диуретикам, которые тоже обладают неблагоприятным влиянием на обмен липидов и имеют диабетогенный эффект при использовании их в высоких дозах [455]. Тиазиды часто применяются вместе с β-блокаторами, и в проспективных исследованиях было показано относительное возрастание случаев вновь выявленного диабета, при этом трудно разделить эффекты этих двух классов препаратов. Сказанное, возможно, не относится к сосудорасширяющим β-блокаторам, таким как карведилол и небиволол, у которых неблагоприятные метаболические эффекты слабо выражены или же отсутствуют вовсе, а показана способность понижать частоту вновь выявленного диабета в сравнении с классическими β-блокаторами [571, 572]. β-блокаторы, ингибиторы АПФ и антагонисты рецепторов ангиотензина менее эффективны у представителей черной расы, для которых более предпочтительными являются диуретики и антагонисты кальция [299, 573].
Исследования, оценивающие промежуточные конечные точки (субклинические повреждения органов-мишеней), показывают отличия между различными антигипертензивными препаратами: установлено, что ингибиторы АПФ и антагонисты рецепторов ангиотензина особенно эффективны для регресса гипертрофии левого желудочка [349], в том числе и фиброзного компонента [219, 367]. Они также достаточно эффективны при микроальбуминурии и протеинурии [308, 309, 430–432, 437], для сохранения почечной функции и замедления прогрессирования заболевания почек [308, 309, 430, 431, 434]. Антагонисты кальция, кроме того, что они являются эффективными при гипертрофии левого желудочка, также доказали благоприятный эффект при утолщении комплекса интима-медиа и атеросклерозе сонных артерий [220–222, 391, 392, 395].
Данные об эффективности использования других классов антигипертензивных препаратов гораздо более ограничены. α1-блокаторы, препараты центрального действия (агонист α2-адренорецепторов и модуляторы рецепторов имидазолина) способны эффективно снижать артериальное давление и благоприятно воздействовать на метаболизм [574]. Антагонисты альдостерона также продемонстрировали эффективность в снижении артериального давления [575]. Так как единственное исследование с α1-блокатором (группа доксазозина в исследовании ALLHAT) было прервано до того, как были получены ключевые данные [576], полная информация о возможной пользе или вреде α1-блокаторов в качестве антигипертензивной терапии остаются невыясненными. То же можно сказать о препаратах центрального действия и антагонистах альдостерона. Однако все эти препараты часто использовались в качестве дополнительных препаратов в исследованиях и показали протекторные свойства в отношении сердечно-сосудистой системы, и поэтому могут использоваться для комбинированной терапии. α1-блокаторы имеют особые показания при наличии доброкачественной гипертрофии предстательной железы. Алискирен, новый препарат, который является ингибитором ренина [577], уже доступен в США и, возможно, скоро будет доступным в Европе. Этот препарат эффективно снижает артериальное давление при артериальной гипертензии как в виде монотерапии, так и в комбинации с тиазидным диуретиком [578–580], кроме того, выявлен его антипротеинурический эффект в доклинических исследованиях [581]. Существует мнение, что ренин обладает эффектами, не связанными с классическим ренин-ангиотензиновым каскадом [577], и может сам по себе быть прогностическим фактором независимо от образования ангиотензина II [582]. Окончательные подтверждения этой гипотезы так же, как и данные о защитных сердечно-сосудистых эффектах путем прямой ингибиции ренина, еще не получены.

Выделение препаратов определенного класса, которые следует применять первыми при лечении артериальной гипертензии, всегда было предметом дискуссии. Однако сейчас имеются достоверные данные, полученные в результате исследований, что для большинства пациентов с целью контроля артериального давления следует назначать комбинированное лечение [583]. Поэтому если пациенты в течение жизни принимают два или более препарата, нужно как минимум выяснить, какой именно из них использовался в виде монотерапии в течение первых 2–3 недель лечения. Однако классы препаратов (и даже отдельные препараты в пределах одного класса) отличаются по типу и частоте неблагоприятных эффектов, которые они могут вызывать, а у разных пациентов могут проявляться различные побочные эффекты. К тому же препараты могут иметь различное влияние на факторы риска, повреждение органов-мишеней и частоту развития специфических осложнений и проявлять особые протекторные свойства у разных групп пациентов. Эти условия делают выбор необходимого препарата в виде монотерапии или в комбинации с другими обязательными или рекомендуемыми зависимым от обстоятельств. Общепризнанный механизм выбора или отказа от препарата должен учитывать следующее: 1) предшествующий благоприятный или неблагоприятный опыт конкретного пациента с данным классом лекарственных веществ в отношении как снижения артериального давления, так и побочных эффектов; 2) влияние препаратов на факторы сердечно-сосудистого риска в зависимости от конкретного профиля сердечно-сосудистого риска пациента; 3) присутствие субклинического поражения органов-мишеней, клинических проявлений сердечно-сосудистых заболеваний, поражения почек или диабета, которые следует лечить специальными, более подходящими препаратами; 4) наличие других заболеваний, которые могут ограничить использование специфических классов антигипертензивных препаратов; 5) возможность взаимодействия с препаратами, используемыми для лечения других заболеваний пациента; 6) стоимость препаратов как для отдельного пациента, так и для системы здравоохранения в целом. Вопрос стоимости, однако, никогда не должен преобладать над вопросом эффективности, переносимости и пользы для конкретного пациента. Врачи должны отдавать предпочтение препаратам, которые имеют длительный эффект и документированную способность реально снижать артериальное давление в течение 24 часов после одноразового приема. Упрощение лечения улучшает приверженность к терапии [584], а эффективный 24-часовой контроль артериального давления имеет важное прогностическое значение в дополнение к контролю офисного артериального давления [88]. Препараты длительного действия также делают антигипертензивный эффект более гомогенным в течение 24 часов, минимизируя таким образом возможность колебаний артериального давления [585].
Критерии, перечисленные в этом разделе, позволяют отобрать специфические препараты или их комбинации для большинства пациентов. Известные благоприятные или неблагоприятные воздействия на клинические состояния, а в отдельных случаях и противопоказанные, которыми обладают различные препараты, подробно перечислены в табл. 7 и 8 и вставке 11, а специфические терапевтические подходы при особых состояниях у конкретных групп пациентов более подробно рассмотрены в разд. 7.

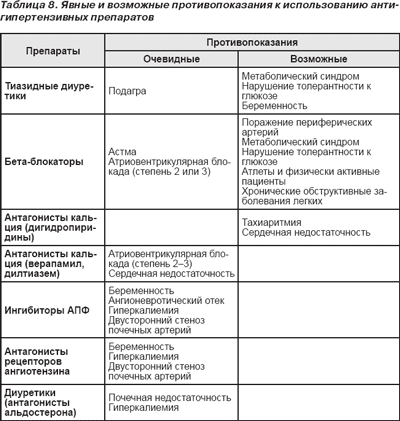
В начальном выборе препаратов, как и в последующих изменениях лечения, особое внимание следует уделить побочным эффектам, даже в тех случаях, когда они относятся к явлениям исключительно субъективной природы, так как это является самой главной причиной отсутствия приверженности к лечению [584, 586]. Побочных эффектов, возникающих на фоне антигипертензивного лечения, полностью избежать нельзя, так как они могут иметь в том числе и психологическую природу, что подтверждено в исследованиях, когда пациенты принимали плацебо [291]. Следует приложить максимальные усилия для того, чтобы ограничить появление побочных эффектов, связанных с приемом препарата, и сохранить качество жизни либо путем замены препарата, который вызывал побочные эффекты, на другой, либо избегая ненужного увеличения дозы используемого препарата. Побочные эффекты тиазидных диуретиков, β-блокаторов и антагонистов кальция имеют дозозависимый характер, в то время как антагонисты рецепторов ангиотензина и ингибиторы АПФ имеют незначительную или вообще не имеют связи частоты развития побочных эффектов с увеличением дозы [587].
6.2.2. Монотерапия
Лечение может начаться с одного препарата, который в первое время следует принимать в низкой дозе. Если артериальное давление не контролируется, лечение следует продолжить с полной дозой исходного препарата или же пациента следует перевести на препарат другого класса (который также следует сначала принимать с низкой дозы, постепенно перейдя к полной дозе). Замена начального препарата на другой класс обязательна в том случае, если первый не привел к снижению артериального давления или вызвал появление значительных побочных эффектов.
Такая последовательная монотерапия может помочь в определении препарата, на который лучше всего отвечает конкретный пациент, и это касается как эффективности, так и переносимости. Тем не менее так называемая норма ответа (снижение систолического и диастолического артериального давления более чем на 20 и 10 мм рт.ст. соответственно) на какой-либо препарат при монотерапии составляет приблизительно 50 % [588], возмож ность любого препарата при монотерапии достичь целевых значений артериального давления (< 140/90 мм рт.ст.) не превышает 20–30 % от числа всех пациентов с артериальной гипертензией, кроме больных, имеющих 1-ю степень повышения артериального давления [589, 590]. Более того, соблюдение этого протокола достаточно трудоемко и способно вызвать недовольство как у докторов, так и у пациентов, что может привести к низкой приверженности к лечению и неоправданно задержать достижение необходимого контроля артериального давления, особенно при наличии высокого риска у больных гипертензией. Определенные надежды в решении этого вопроса связывают с фармакогеномикой, с помощью которой в будущем будет возможно успешно выбирать наиболее подходящие препараты для конкретных пациентов с точки зрения их эффективности и пользы. Новые исследования в этой области являются крайне необходимыми.
6.2.3. Комбинированное лечение
В большинстве исследований комбинации из двух или больше препаратов являются наиболее широко распространенным режимом лечения, необходимого для снижения артериального давления и достижения заданной цели. Установлено, что использование комбинированной терапии чаще необходимо для пациентов с диабетом, заболеванием почек и тех, кто имеет высокий риск, в случаях, когда целью является снижение артериального давления до более низкого уровня [311]. Например, в недавнем крупномасштабном исследовании у больных гипертензией и имеющих высокий риск более чем 90 % пациентов для снижения артериального давления < 140/90 мм рт.ст. получали два или больше антигипертензивных препарата [330].

В Рекомендациях ESH/ESC 2003 г. [3] было указано, что не следует считать комбинированную терапию с применением двух препаратов необходимым шагом только после того, как уже была назначена монотерапия, а рассматривать лечение двумя препаратами как альтернативу монотерапии в качестве терапии первого выбора (рис. 1). Очевидный недостаток стартового лечения двумя препаратами, то — что для некоторых пациентов один из препаратов может оказаться ненужным. Однако если рассматривать преимущества, то они окажутся существенными по следующим причинам: 1) при использовании комбинации как первый, так и второй препарат могут приниматься в низких дозах, и такой подход с большей вероятностью позволит избежать побочных эффектов в сравнении с полной дозой при монотерапии; 2) можно избежать разочарования от повторяющихся неудачных поисков эффективной монотерапии у больных с очень высокими значениями артериального давления или повреждением органов-мишеней; 3) доступны фиксированные низкодозовые комбинации, когда два агента сочетаются в одной таблетке, что упрощает лечение и оптимизирует приверженность; 4) стартовое назначение комбинации из двух препаратов может достичь целевого артериального давления раньше, чем при монотерапии. Такой результат может иметь решающее значение для пациентов с высоким риском. Тем более что в исследо вании VALUE большее снижение артериального давления (–3,8/–2,2 мм рт.ст.), которое отмечалось в группе амлодипина в сравнении с группой валсартана за первые 6 месяцев, сопровождалось разницей в частоте развития сердечно-сосудистых событий в пользу группы с более эффективным лечением [335]. Следовательно, комбинированное лечение нужно рассматривать и как терапию первого выбора, особенно при наличии высокого сердечно-сосудистого риска, т.е. у тех лиц, у кого артериальное давление заметно превышает пороговые значения для артериальной гипертензии (например, более чем на 20 мм рт.ст. систолическое или на 10 мм рт.ст. диастолическое), или же у больных с более умеренным повышением артериального давления, но при наличии множественных ассоциированных факторов риска, субклинических повреждений органов-мишеней, диабета, почечного или сердечно-сосудистого заболевания. При всех указанных состояниях необходимо достичь большего снижения артериального давления (из-за высоких исходных значений или более низких целевых), чего тяжело достичь при применении монотерапии.

Антигипертензивные препараты различных классов могут комбинироваться, если: 1) они имеют различные и дополняющие друг друга механизмы действия; 2) есть доказательства, что антигипертензивный эффект комбинации больше, чем эффективность любого ее компонента; 3) комбинация имеет благоприятный профиль переносимости, а дополнительные механизмы действия компонентов минимизируют их индивидуальные побочные эффекты. Следующие комбинации из двух препаратов доказали свою эффективность и хорошую переносимость и были успешно апробированы в рандомизированных исследованиях по изучению эффективности (рис. 2):
— тиазидный диуретик и ингибитор АПФ;
— тиазидный диуретик и антагонист рецепторов ангиотензина;
— антагонист кальция и ингибитор АПФ;
— антагонист кальция и антагонист рецепторов ангиотензина;
— антагонист кальция и тиазидный диуретик;
— β-блокатор и антагонист кальция (дигидропиридиновый).
Комбинация тиазидного диуретика и β-блокатора является повсеместно принятой и была использована во многих плацебо- и активно контролируемых исследованиях, однако полученные на настоящий момент данные свидетельствуют, что эти препараты даже врозь обладают неблагоприятным влиянием на метаболические показатели, которое может усиливаться при применении указанных препаратов в комбинации (разд. 4.4.5 и 4.5.5). Таким образом, эта комбинация, хотя все еще считается действенной как возможная терапевтическая альтернатива, однако должна быть исключена для больных с метаболическим синдромом и при наличии высокого риска возникновения диабета. Комбинация тиазидного и калийсберегающего диуретика (амилорид, триамтерен или спиронолактон) широко использовалась в течение многих лет для того, чтобы предотвратить потерю калия, связанную с применением триазида. Возможно, что такая комбинация уменьшает количество случаев внезапной смерти [591], предотвращает возникновение нарушений толерантности к глюкозе и сокращает количество случаев диабета, вызванного триазидом и ассоциированного с гипокалиемией [592, 593]. Комбинация ингибитора АПФ и антагониста рецепторов ангиотензина стала центром внимания последних исследований. Несмотря на то что препараты, входящие в эту комбинацию, в своей основе взаимодействуют, хотя и на различных уровнях, с одними и теми же физиологическими механизмами, однако известно, что их комбинация более заметно снижает артериальное давление и оказывает более выраженное антипротеинурическое действие, чем любой взятый отдельно компонент, как у больных диабетом, так и у пациентов с недиабетической нефропатией [446, 594]. Эта комбинация также показала способность улучшать выживаемость при сердечной недостаточности [595]. Пока все еще остается неясным, будет ли получено преимущество комбинации в сравнении с простым увеличением дозы любого компонента при монотерапии [449, 596], а новые доказательства эффективности комбинации антагониста рецепторов ангиотензина и ингибитора АПФ будут получены в исследовании ONTARGET [339]. Возможно назначение и других комбинаций, но они используются менее часто и доказательства их терапевтической эффективности более ограничены. Некоторые из этих комбинаций показаны пунктирной линией на рис. 2.
Наконец, в настоящее время стали широко доступны фиксированные комбинации двух препаратов в одной таблетке, обычно в низких дозах (иногда и в низких, и в более высоких дозах), а именно: антагонист рецепторов ангиотензина с тиазидным диуретиком или ингибитор АПФ с тиазидным диуретиком или с антагонистом кальция, β-блокатор с диуретиком и тиазид с калийсберегающим диуретиком. Хотя фиксированная доза компонентов комбинации ограничивает гибкость восходящих и нисходящих стратегий лечения, фиксированные комбинации сокращают количество таблеток, которые принимает пациент, и это дает некоторые преимущества в вопросе улучшения приверженности к лечению [584, 597]. Фиксированные комбинации могут быть заменены спонтанными комбинациями, которые также успешно обеспечивают контроль артериального давления, и при условии использования компонентов в низких дозах эти комбинации также могут рассматриваться в качестве альтернативы монотерапии как стартового лечения. Нужно подчеркнуть, что у некоторых пациентов комбинации из двух препаратов не всегда способны контролировать артериальное давление и может быть необходимым использование трех или четырех препаратов, особенно это касается лиц с заболеванием почек и другими осложненными видами артериальной гипертензии. Дальнейшая информация относительно преимуществ такого терапевтического подхода будет доступна после завершения исследования ACCOMPLISH [598], в котором сравнивается влияние на сердечно-сосудистую заболеваемость и смертность начальной терапии фиксированной комбинацией ингибитора АПФ с антагонистом кальция или диуретиком.
7. Терапевтические подходы при особых состояниях
7.1. Пациенты пожилого возраста
У пациентов пожилого возраста доказана польза антигипертензивной медикаментозной терапии в виде снижения сердечно-сосудистой заболеваемости и смертности независимо от того, имеют ли они систолодиастолическую артериальную гипертензию или изолированную систолическую артериальную гипертензию [294, 471]. Это было доказано в значительном количестве рандомизированных исследований, которые включали пациентов 60 или 70 лет и старше. Метаанализ этих исследований показал, что уменьшение числа фатальных и нефатальных сердечно-сосудистых событий, так же как и инсульта, наблюдалось при лечении пациентов в возрасте 80 лет и старше, хотя показатель общей смертности в этом возрасте не снижался [599]. Благоприятное влияние на заболеваемость, но не на смертность, у очень пожилых пациентов недавно было подтверждено в пилотном исследовании HYVET [600].

В рандомизированных контролируемых исследованиях, которые показали пользу от антигипертензивного лечения в сравнении с плацебо или отсутствием лечения у пожилых больных с систолодиастолической артериальной гипертензией, в качестве терапии первой линии использовали либо диуретик, либо β-блокатор [281, 282, 287, 288]. Данные последнего метаанализа свидетельствуют, что у лиц пожилого возраста β-блокаторы могут иметь менее выраженный эффект на предотвращение сердечно-сосудистых событий, чем диуретики, но у многих из этих пациентов диуретики и β-блокаторы использовались вместе [601]. В исследованиях у больных с изолированной систолической артериальной гипертензией препараты первой линии включали в себя диуретик [280] или дигидропиридиновый блокатор кальциевых каналов [284]. Лечение препаратами антагонистов кальция более позднего поколения было изучено в двух китайских исследованиях, одно из которых рассматривало систолодиастолическую артериальную гипертензию [285], а другое — изолированную систолическую артериальную гипертензию [286], при этом для распределения больных использовался принцип альтернативы, а не рандомизации. Во всех этих исследованиях активная терапия имела преимущество перед плацебо или отсутствием лечения. Эффективность других классов антигипертензивных препаратов изучалась только в таких исследованиях, когда «более новые» препараты сравнивались с «более старыми». В исследовании STOP-2 [314] было показано, что частота развития сердечно-сосудистых событий у лиц пожилого возраста, страдающих гипертензией, которые были рандомизированы к лечению антагонистом кальция, ингибитором АПФ или стандартной терапией диуретиком или β-блокатором была одинаковой, а в исследовании ALLHAT в подгруппе пациентов старше 65 лет [322] также было показано, что диуретик, антагонист кальциевых каналов и ингибитор АПФ в одинаковой степени снижают частоту сердечно-сосудистых событий. В исследовании LIFE [332] представлены данные, что у больных гипертензией в возрасте от 55 до 80 лет с наличием гипертрофии левого желудочка антагонист рецепторов ангиотензина лозартан был эффективнее в снижении сердечно-сосудистых событий, особенно инсульта, чем β-блокатор атенолол, и эти данные были справедливы для больных изолированной систолической артериальной гипертензией [602]. В исследовании SCOPE [307] показано уменьшение частоты нефатальных инсультов в группе пациентов с гипертензией старше 70 лет при использовании антагониста рецепторов ангиотензина кандесартана по сравнению с группой получавших антигипертензивное лечение без кандесартана. Анализ подгруппы пациентов с изолированной систолической артериальной гипертензией в исследовании SCOPE показал достоверное уменьшение частоты инсультов (на 42 %) у пациентов, принимавших кандесартан [603]. Таким образом, эффективность лечения больных артериальной гипертензией пожилого возраста была доказана как минимум для одного представителя из нескольких классов препаратов: диуретиков, β-блокаторов, антагонистов кальция, ингибиторов АПФ и антагонистов рецепторов ангиотензина. Поэтому стратегия выбора антигипертензивного лечения в зависимости от возраста пока еще недостаточно обоснована [344].
Начальная стратегия антигипертензивного лечения у лиц пожилого возраста должна соответствовать общим рекомендациям. Перед началом и в течение лечения измерение артериального давления всегда должно проводиться как в положении сидя, так и стоя, потому что у таких пациентов повышенный риск постуральной гипотензии может быть усилен антигипертензивными препаратами [604]. Пациенты пожилого возраста чаще, чем молодые, имеют другие факторы риска, поражение органов-мишеней и ассоциированные сердечно-сосудистые или не сердечно-сосудистые клинические заболевания. Это означает, что выбор препарата для начала лечения должен точно соответствовать индивидуальным характеристикам пациента. К тому же многим пациентам для контроля артериального давления нужны будут два или более препаратов, так как именно у лиц пожилого возраста часто особенно трудно добиться снижения систолического давления ниже 140 мм рт.ст. [492, 605].

Остается неясным вопрос, какой оптимальный уровень диастолического артериального дав ления может быть достигнут на фоне лечения. В проспективном анализе данных исследования SHEP было изучено значение уровня диастолического артериального давления, достигнутого на фоне лечения у больных изолированной систолической артериальной гипертензией [606]. Был сделан вывод, что достигнутое диастолическое давление менее чем 70 мм рт.ст., и особенно ниже 60 мм рт.ст., указывает на группу высокого риска, которая имеет более неблагоприятные исходы. Авторы пришли к выводу, что такой результат, возможно, обусловлен передозировкой. Однако в исследовании Syst-Eur не было получено доказательств вреда снижения диастолического артериального давления до 55 мм рт.ст. (данные о достигнутых более низких значениях неполные), кроме случаев наличия в анамнезе ишемической болезни сердца в начале исследования [607]. Кроме того, в том же исследовании было показано, что низкое диастолическое артериальное давление ассоциировалось с повышением риска смерти от не сердечно-сосудистых причин также и в группе плацебо, что свидетельствует о наличии дополнительного риска у этих пациентов, не связанного с передозировкой. Повышение риска сердечно-сосудистой и не сердечно-сосудистой смертности при уровне диастолического и систолического артериального давления ниже 60 и 120 мм рт.ст. соответственно было показано в метаанализе, включавшем данные нескольких тысяч пациентов [487]. Это позволяет предположить обратную причинную связь, т.е. изначально высокий риск может быть причиной чрезмерного снижения артериального давления на фоне лечения, а не наоборот. Необходимы дальнейшие исследования, чтобы определить, насколько с точки зрения безопасности следует снижать артериальное давление у пожилых пациентов и особенно у тех, у которых исходные уровни диастолического артериального давления могут быть нормальными, для получения оптимального контроля при лечении изолированной систолической артериальной гипертензии.
7.2. Сахарный диабет
Диабет представлен в двух различных формах: 1-го типа, который известен обычно у более молодых лиц и характеризуется разрушением β-клеток и полным дефицитом инсулина, и 2-го типа, который чаще встречается в среднем и старшем возрасте и характеризуется снижением способности инсулина поддерживать транспорт глюкозы через мембрану клеток скелетных мышц, при этом могут иметь место и секреторные дефекты инсулина [168]. Более распространенной формой заболевания является диабет 2-го типа, который встречается приблизительно в 10–20 раз чаще, чем инсулинозависимый диабет 1-го типа, и у больных диабетом 2-го типа артериальная гипертензия встречается в 70–80 % случаев [453].
Было достоверно установлено, что сосуществование артериальной гипертензии и сахарного диабета любого типа существенно увеличивает риск развития поражения почек и других органов, ведет к намного большей частоте развития инсультов, ишемической болезни сердца, сердечной недостаточности, заболеваний периферических артерий и сердечно-сосудистой смерти [454]. Как уже указывалось в разд. 3.6.3, наличие микроальбуминурии является ранним маркером заболевания почек [245] и индикатором повышенного сердечно-сосудистого риска [178, 186, 248]. Данные о протекции от сердечно-сосудистых заболеваний с помощью антигипертензивного лечения у больных диабетом 1-го типа ограничены, однако есть доказательства того, что стандартное лечение и применение ингибиторов АПФ замедляют прогрессирование нефропатии [434, 608].

Анализ данных на сегодняшний день рассмотрен в разд. 4.4, и не подлежит сомнению, что при диабете 2-го типа снижение артериального давления имеет выраженный защитный эффект против сердечно-сосудистых событий, независимо от используемого (-ых) препарата (-ов) [296, 609]. В плацебо-контролируемых исследованиях с положительными результатами использовались диуретики (часто в комбинации с β-блокаторами), антагонистами кальция и ингибиторам АПФ. Это позволило сделать заключение, что даже при диабете снижение риска развития сердечно-сосудистых событий в значительной степени происходит вследствие снижения артериального давления самого по себе. Недавний метаанализ показал, что более низкое целевое артериальное давление может привести к даже большей пользе в плане снижения риска сердечно-сосудистых заболеваний при диабете 2-го типа, чем у пациентов без диабета [296]. Доказательства, которые рассмотрены в разд. 5.1 и 5.2, подтверждают рекомендации начинать лечение, когда уровень артериального давления находится в диапазоне высокого нормального, и снижать артериальное давление до значений меньше 130/80 мм рт.ст. Способно ли также снижение уровня артериального давления задержать развитие диабетической нефропатии, на настоящий момент четко не установлено (разд. 4.5.4).
В нескольких контролируемых рандомизированных исследованиях при диабете 2-го типа было показано, что некоторые антигипертензивные препараты могут иметь специфические свойства в отношении защиты почек, которые могут усилить протекторный эффект, связанный со снижением артериального давления в чистом виде. Как уже указывалось в разд. 4.5.4, имеются доказательства преимуществ антагонистов рецепторов ангиотензина и ингибиторов АПФ, которые особенно эффективны в предотвращении развития и уменьшения выраженности микроальбуминурии и протеинурии.
В заключение отметим, что всем пациентам с диабетом 2-го типа следует рекомендовать снижение артериального давления < 130/80 мм рт.ст. Необходимо принять интенсивные меры по модификации образа жизни, обращая особое внимание на мероприятия (ограничение количества калорий и увеличение физической нагрузки), которые способствуют снижению массы тела, потому что избыточный вес и ожирение часто наблюдаются при диабете 2-го типа, а снижение массы тела приводит к дополнительному снижению артериального давления и улучшению толерантности к глюкозе [168]. Антигипертензивные препараты следует назначать, когда уровень артериального давления находится в высоком нормальном диапазоне, а также при наличии микроальбуминурии [319, 473–475]. В принципе, могут быть рекомендованы любые антигипертензивные препараты, но нужно иметь в виду, что эффективный контроль артериального давления при диабете затруднен и что часто необходима комбинация двух или более препаратов. β-блокаторы и тиазидные диуретики не могут быть рекомендованы в качестве препаратов первого выбора, потому что они могут ухудшить инсулинорезистентность и привести к необходимости повышения доз или количества антидиабетических средств [316, 331]. Имеющиеся данные свидетельствуют, что при наличии микроальбуминурии или диабетической нефропатии лечение следует начинать или обязательно включать препараты, блокирующие ренин-ангиотензиновую систему. Последние данные о том, что при диабете 2-го типа ингибиция АПФ предотвращает появление микроальбуминурии [432], дают возможность рекомендовать ингибиторы АПФ в качестве начального профилактического вмешательства против нефропатии. Согласно данным исследования CARDS, дополнительно следует рекомендовать липидоснижающие препараты: было показано, что у больных диабетом наблюдается дополнительная польза от тщательного контроля этих показателей [610].
7.3. Цереброваскулярные заболевания
7.3.1. Инсульт и транзиторные ишемические атаки
В рекомендации ESH/ESC 2003 г. уже были представлены доказательства, что антигипертензивная терапия обеспечивает пользу для больных с инсультом или транзиторными ишемическими атаками в анамнезе. Они основаны на результатах двух двойных слепых плацебо-контролируемых рандомизированных исследований (PATS с использованием диуретика индапамида [289] и PROGRESS с использованием ингибитора АПФ периндоприла преимущественно в комбинации с индапамидом [283]). Оба исследования показали снижение количества случаев повторного инсульта у активно леченных пациентов приблизительно на 30 %. В обоих исследованиях отображена польза как у больных гипертензией, так и у лиц с нормальным уровнем давления в начале исследования. Также в исследовании HOPE в подгруппе пациентов с инсультом в анамнезе наблюдалась тенденция к благоприятному влиянию нигибитора АПФ в сравнении с плацебо [611]. Таким образом, снижение артериального давления является эффективной стратегией вторичной профилактики у пациентов с цереброваскулярными з аболеваниями, даже если исходное артериальное давление ниже 140/90 мм рт.ст., это положение обсуждено подробно в разд. 5.1.

Начиная с публикации рекомендаций в 2003 г. накопленные данные позволили прояснить роль антигипертензивной терапии у лиц с цереброваскулярными заболеваниями. Дополнительный анализ данных исследования PROGRESS показал, что польза лечения касается предотвращения как ишемического, так и геморрагического инсульта [283], и ее степень пропорциональна величине снижения артериального давления [480]. В этом исследовании комбинированное лечение периндоприлом и индапамидом снизило систолическое артериальное давление на 12,3 мм рт.ст., и при этом наблюдалось уменьшение количества инсультов на 43 % (на 36 % ишемический инсульт и на 76 % геморрагический инсульт), в то время как монотерапия периндоприлом привела лишь к небольшому снижению систолического артериального давления и показала недостоверное (5 %) снижение частоты инсультов. Целевой уровень артериального давления, которого необходимо достичь для получения максимальной пользы для больных после перенесенного инсульта и транзиторной ишемической атаки, точно пока не известен, хотя ретроспективный анализ исследования PROGRESS [480] показывает, что целевое систолическое давление должно быть ниже 130 мм рт.ст.
На сегодня накоплено достаточно данных об эффективности применения антагонистов рецепторов ангиотензина. Анализ подгруппы в исследовании SCOPE показал существенное сокращение количества случаев инсультов и основных сердечно-сосудистых событий у больных с инсультом в анамнезе, которых лечили кандесартаном, по сравнению с показателями контрольной плацебо-группы [612]. Как уже было сказано в разд. 4.4.4, в исследовании MOSES [333] у пациентов с гипертензией и предшествующими цереброваскулярными событиями лечение антагонистом рецепторов ангиотензина эпросартаном привело к тому, что количество случаев сердечно-сосудистых событий было на 31 % меньше, чем у больных, леченных антагонистом кальция нитрендипином, однако снижение частоты развития повторных инсультов (на 12 %) не достигло уровня статистической значимости. Если роль снижения артериального давления хорошо установлена и не подлежит сомнению, то сравнительная эффективность различных классов антигипертензивных препаратов в предотвращении повторных инсультов требует дальнейших исследований.
Для рекомендации относительно желательной степени и лучшего метода снижения артериального давления при остром инсульте пока недостаточно информации. Исходя из данных отдельных клинических и патофизиологических исследований, следует полагать, что при нарушении ауторегуляции мозгового кровообращения при остром инсульте (особенно вокруг области инфаркта или в зоне геморрагии), быстрое снижение артериального давления может привести к недостаточной перфузии области так называемой пенумбры и распространению участка повреждения [613]. Однако в недавнем исследовании, включавшем 339 больных гипертензией, применение кандесартана с первого дня после инсульта достоверно и значительно сократило общую смертность на протяжении 12 месяцев. Также уменьшилась и частота развития сердечно-сосудистых событий [614]. Так как кандесартан использовался в обеих группах лечения, исключая несколько первых дней, в течение которых только одна группа получила антагонист рецепторов ангиотензина, этот факт может свидетельствовать о том, что защитный эффект не зависел от последующего контроля, а также о том, что этот эффект возник благодаря более быстрому обеспечению контроля артериального давления. Для более отчетливого понимания ситуации необходимы дальнейшие рандомизированные исследования, посвященные контролю артериального давления при остром инсульте, и в настоящее время некоторые из них продолжаются [615, 616]. До появления полной картины должна соблюдаться осторожность в снижении артериального давления в первые часы после инсульта, следует также помнить, что повышенное артериальное давление, которое часто наблюдается в этом состоянии, в последующие дни спонтанно снижается [614]. С другой стороны, значительное повышение артериального давления может представлять угрозу для жизни у тяжелых пациентов, и поэтому быстрое снижение артериального давления необходимо при наличии отека легких, расслоения аневризмы аорты и свежего инфаркта миокарда. При любых обстоятельствах артериальное давление должно снижаться постепенно при условии тщательного контроля.
7.3.2. Нарушение когнитивных функций и деменция
Данные нескольких обсервационных исследований показали, что высокое артериальное давление ассоциируется с нарушением когнитивных функций как у больных с повышенным артериальным давлением, так и у пациентов с артериальной гипертензией в анамнезе, и некоторые формы деменции встречаются значительно чаще, чем у лиц с нормальным артериальным давлением [270–272]. Известно, что высокое артериальное давление приводит к поражению мелких сосудов, которые несут ответственность за развитие лакунарных инфарктов и повреждения белого вещества мозга, а оба эти нарушения чаще встречаются у больных гипертензией и ассоциируются с когнитивными нарушениями [270, 617–620].

В настоящее время доказано, что снижение артериального давления связано с уменьшением риска инсульта, в то же время влияние снижения давления на более мягкие формы цереброваскулярных заболеваний, как повреждение белого вещества, когнитивная дисфункция и прогрессирующая деменция, доказано в меньшей степени. В разд. 4.5.3 уже приводились данные метаанализа, в котором рассматривались результаты последних исследований, изучавших влияние антигипертензивной терапии в сравнении с плацебо на различные когнитивные функции [406]. Было показано, что во всех случаях снижения артериального давления отмечены небольшие улучшения когнитивной работы и памяти, но не было заметного улучшения способности к обучению. Когнитивные нарушения у лиц, страдающих гипертензией, могут рассматривается как показания для снижения артериального давления, но необходимы дополнительные исследования в этой области, потому что указанные данные — предварительные, а когнитивная дисфункция присутствует у приблизительно 15 % лиц старше 65 лет, в т.ч. деменция у 5 %, а к возрасту > 85 лет эти показатели доходят до 25 % [621].
7.4. Ишемическая болезнь сердца и сердечная недостаточность
Больные ишемической болезнью сердца часто имеют повышенные значения артериального давления или артериальную гипертензию в анамнезе [622], а после перенесенного инфаркта миокарда риск развития последующего фатального или нефатального коронарного события больше, если уровень артериального давления остается повышенным [623, 624]. В плацебо- или активно контролируемых рандомизированных исследованиях сразу же после инфаркта миокарда или через некоторое время после него показано, что назначение некоторых β-блокаторов, ингибиторов АПФ и антагонистов рецепторов ангиотензина приводило к достоверному уменьшению сердечно-сосудистой заболеваемости или смертности [340, 341, 482, 483, 625]. Во многих случаях дизайн исследования фокусировался на изучении прямых органопротекторных свойств препаратов, а не на снижении артериального давления непосредственно, и поэтому в некоторых из этих исследований данные об изменениях артериального давления не сообщаются. Если же изменения артериального давления известны, то почти неизменно оказывается, что артериальное давление было ниже в группе активно леченных пациентов, то есть трудно определить, связана ли польза непосредственно с действием препарата, или же она связана с изменением уровня артериального давления. Независимо от механизмов имеются отчетливые доказательства в пользу применения антигипертензивных препаратов, таких как β-блокаторы, ингибиторы АПФ и антагонисты рецепторов ангиотензина у больных после перенесенного инфаркта миокарда, особенно осложненного систолической дисфункцией [482, 483, 625].

Результаты четырех последних плацебо-контролируемых исследований, касающихся лечения пациентов с хронической ишемической болезнью, сердца рассмотрены в разд. 4.2. Результаты трех из них [302–305] в отличие от четвертого [306] показывают, что улучшение прогноза развития сердечно-сосудистых осложнений связано со снижением артериального давления. Важная роль снижения артериального давления у больных с ишемической болезнью сердца подтверждается и результатами ретроспективного анализа исследования INVEST, которые показали, что независимо от вида лечения у больных гипертензией и явной ишемической болезнью сердца частота развития сердечно-сосудистых событий резко снижалась в зависимости от уровня достигнутого артериального давления и была заметно меньше в группе больных с эффективным контролем артериального давления по сравнению с группой, где давление не контролировалось [478].
При сравнении различных антигипертензивных режимов в исследовании INVEST было показано, что частота коронарных и сердечно-сосудистых событий у больных гипертензией и ишемической болезнью сердца, леченных верапамилом (при необходимости с добавлением трандолаприла) или атенололом (плюс гидрохлортиазид), была одинаковой [330]. Эти результаты согласуются с данными, полученными при анализе результатов лечения большой подгруппы коронарных больных в исследовании ALLHAT, которое показало сходную частоту развития коронарных и сердечно-сосудистых событий при лечении хлорталидоном, лизиноприлом или амлодипином [322].
Таким образом, как показывают имеющиеся данные, у больных ишемической болезнью сердца польза от лечения обусловлена снижением артериального давления, и не имеет большого значения факт, какой именно препарат привел к снижению артериального давления; в частности, предположения о том, что антагонисты кальция могут быть опасны для коронарных пациентов, не были доказаны. Очевидно, что у пациентов с коронарной патологией артериальное давление следует снижать осторожно и постепенно, избегая тахикардии.
У пациентов с выраженной сердечной недостаточностью вследствие нарушения насосной функции и уменьшения сердечного выброса повышенное артериальное давление встречается нечасто. Целый ряд рандомизированных исследований показал улучшение выживаемости или меньшую частоту госпитализаций на фоне применения антигипертензивных препаратов. В лечении можно использовать тиазидные и петлевые диуретики, а также β-блокаторы, антагонисты альдостерона, ингибиторы АПФ и антаго нисты рецепторов ангиотензина, которые дополняют терапию диуретиками (разд. 4). Если у больных с сердечной недостаточностью артериальная гипертензия сохраняется на фоне применения указанных препаратов, то могут быть добавлены антагонисты кальция дигидропиридинового ряда, особенно если имеется сопутствующая стенокардия. В последнее время увеличивается количество данных о том, что у значительной доли пациентов с хронической сердечной недостаточностью, особенно у лиц с гипертензией и в пожилом возрасте, наблюдается не систолическая, а диастолическая дисфункция левого желудочка (разд. 3.6.1). В одном из последних исследований было показано, что применение антагониста рецепторов ангиотензина приводило к некоторому улучшению результатов лечения у больных сердечной недостаточностью с сохраненной систолической функцией [626], однако имеющиеся данные остаются неполными и для утверждения преимуществ определенного типа антигипертензивного медикаментозного лечения при данной форме сердечной недостаточности необходимо получить подтверждение результатами еще продолжающихся в настоящий момент исследований.
7.5. Фибрилляция предсердий
Артериальная гипертензия является одним из главных факторов риска развития фибрилляции предсердий в популяции [627]. Фибрилляция предсердий увеличивает риск сердечно-сосудистой заболеваемости и смертности приблизительно в 2–5 раз с еще более значительным увеличением риска эмболического инсульта [628]. Увеличение массы левого желудочка и размеров левого предсердия были определены как независимые детерминанты развития новых случаев фибрилляции предсердий [215]. Больные артериальной гипертензией с указанными изменениями требуют, по-видимому, более интенсивной антигипертензивной терапии. При назначении лечения антикоагулянтами требуется строгий контроль артериального давления, так как инсульт и эпизоды кровотечения встречаются чаще при систолическом артериальном давлении > 140 мм рт.ст. [629]. Принимая во внимание результаты ретроспективного анализа двух последних исследований [376–378], которые показали меньшую частоту развития новых случаев фибрилляции предсердий при лечении антагонистами рецепторов ангиотензина (разд. 4.5.1), эти препараты могут считаться предпочтительными для таких пациентов, хотя все же желательно получить более весомые подтверждения в продолжающихся в настоящий момент исследованиях.

В двух исследованиях показано, что у пациентов с предшествующей фибрилляцией предсердий при приеме антагонистов рецепторов ангиотензина на фоне терапии амиодароном наблюдалось меньше случаев рецидивов [383, 384] (разд. 4.5.1). Подобных упомянутых исследований было относительно немного, поэтому желательно подтверждение полученных данных в более крупных ныне продолжающихся исследованиях до того, как применение этих препаратов можно будет без сомнений рекомендовать для вторичной профилактики фибрилляции предсердий. Однако даже в настоящий момент антагонисты рецепторов ангиотензина могут считаться предпочтительными также и у больных с предшествующими эпизодами фибрилляции предсердий, нуждающихся в антигипертензивной терапии. В метаанализе, рассматривавшем опубликованные данные о первичной и вторичной профилактике фибрилляции предсердий, было показано, что ингибиторы АПФ и антагонисты рецепторов ангиотензина уменьшили частоту эпизодов в одинаковой степени как у больных с пароксизмальной фибрилляцией предсердий, так и при застойной сердечной недостаточности [630]. Это свидетельствует об эффективности блокады ренин-ангиотензиновой системы любым классом препаратов у таких больных. Для контроля частоты желудочкового ритма при постоянной форме фибрилляции предсердий β-блокаторы и недигидропиридиновые антагонисты кальция (верапамил и дилтиазем) остаются основными классами препаратов.
7.6. Недиабетическое поражение почек
До того как антигипертензивное лечение стало доступным, у больных с первичной артериальной гипертензией часто развивалось специфическое поражение почек. В 1955 г. Perera [631] приводил данные о том, что среди 500 пациентов, которых он наблюдал до наступления смерти, протеинурия присутствовала у 42 %, а хроническая почечная недостаточность — у 18 %. Отмечено, что в этой группе пациентов продолжительность жизни после установления диагноза заболевания почек составила не более 5–7 лет. После появления антигипертензивных препаратов поражение почек вследствие артериальной гипертензии стало относительно нечастым, но с внедрением формул, позволяющих оценить как скорость клубочковой фильтрации, так и клиренс креатинина, стало очевидно, что достаточно существенная доля пациентов с гипертензией имеет нарушение функции почек, которая, в свою очередь, является важным фактором риска сердечно-сосудистых осложнений [252].
Как обсуждалось в разд. 4.5.4, на сегодняшний день накоплено достаточное количество доказательств, позволяющих рекомендовать снижение артериального давления как минимум до 120/80 мм рт.ст. у этих пациентов, особенно при наличии протеинурии. В нескольких исследованиях медикаментозная блокада ренин-ангиотензиновой системы показала свое преимущество в отсрочке развития конечной стадии заболевания почек, увеличении уровня креатинина в сыворотке, а также в уменьшении числа случаев протеинурии и микроальбуминурии [318, 430, 442]. Следует признать, что этот факт не был подтвержден в других исследованиях, например в ALLHAT [438], но для достижения очень низкого целевого артериального давления обычно требуется комбинированная терапия, и поэтому есть основания предполагать, что любая комбинация должна включать или ингибитор АПФ, или антагонист рецепторов ангиотензина, а в тех немногих случаях, когда может использоваться только один препарат, он должен быть блокатором ренин-ангиотензиновой системы. Если достигнуто целевое артериальное давление, а протеинурия остается > 1,0 г/день (или соотношение «белок/креатинин» в моче > 1), то антигипертензивная терапия должна быть усилена [632]. Это подтверждают и данные использования комбинации ингибиторов АПФ и антагонистов рецепторов ангиотензина [446, 450] или высоких доз антагонистов рецепторов ангиотензина [451, 452], но следует помнить, что при этом возможно повышение уровня креатинина и калия в сыворотке. Однако перед тем как можно будет давать окончательные рекомендации, в этом разделе требуются дополнительные исследования.
7.7. Артериальная гипертензия у женщин
В возрастной группе от 30 до 44 лет женщины обычно имеют более низкие уровни систолического артериального давления, чем мужчины [633]. Однако систолическое артериальное давление с возрастом повышается сильнее у женщин, чем у мужчин [634], а значит, в возрасте 60 лет и старше женщины имеют более высокий уровень артериального давления и артериальная гипертензия у них более распространена. Постоянная зависимость между уровнем артериального давления и частотой развития сердечно-сосудистых заболеваний у женщин и мужчин похожа, за исключением того, что у женщин до достижения ими пожилого возраста наблюдается более низкая абсолютная частота случаев коронарных заболеваний [635]. В метаанализе, изучавшем данные отдельных пациентов, благоприятное воздействие антигипертензивного лечения в сравнении с плацебо у представителей обоих полов было одинаковым [295]. До настоящего времени не было проведено метаанализа исследований, в которых проводилось сравнение различных типов активного лечения представителей разных полов, но в большинстве исследований показано сходное уменьшение рисков при применении различных режимов как в мужской, так и женской подгруппах, исключением является исследование ANBP 2, в котором была выявлена большая польза у мужчин при лечении эналаприлом в сравнении с лечением гидрохлоротиазидом [327], и исследование VALUE, в котором показано, что амлодипин был более эффективен, чем валсартан, для снижения артериального давления и уменьшения числа сердечных событий у женщин, при этом у мужчин этого не наблюдалось [636].
Наиболее важная рекомендация в выборе антигипертензивного лечения у женщин — это необходимость избежать назначения препаратов, потенциально тератогенных в детородном возрасте. Среди существующих антигипертензивных агентов для женщин фертильного возраста следует избегать ингибиторов АПФ и антагонистов рецепторов ангиотензина, или же их применение должно немедленно прекращаться в случае возникновения беременности.
7.7.1. Пероральные контрацептивы
Пероральные контрацептивы приводят к умеренному повышению артериального давления у большинства женщин, а при наличии артериальной гипертензии повышение составляет приблизительно 5 % [637, 638]. Риск сердечно-сосудистых осложнений определяется прежде всего у женщин старше 35 лет и у курящих [638]. Артериальная гипертензия, вызванная приемом пероральных контрацептивов, обычно протекает умеренно, и артериальное давление возвращается к нормальному состоянию в течение 6 месяцев после прекращения приема этих препаратов. Имеются противоречивые свидетельства о роли пероральных контрацептивов в развитии ускоренной артериальной гипертензии [639], в то время как в некоторых исследованиях была выявлена связь приема пероральных контрацептивов с повреждением почек при отсутствии первичного почечного заболевания, подтвержденного биопсией [640]. Считается, что главным фактором, отвечающим за повышение артериального давления, является действие эстрогенов, но механизмы такого эффекта пока неизвестны [640]. Хотя есть данные, что эстрогены улучшают эндотелиальную функцию [641], их применение может также стимулировать синтез ангиотензиногена в печени [642]. Показано, что эластичность стенки артерий колеблется в течение менструального цикла в зависимости от изменения концентрации эстрогенов [643], также получены данные о том, что прием пероральных контрацептивов повышает альбуминурию [644].

Препараты с содержанием эстрогена 30 мг и прогестогена 1 мг и меньше считаются относительно безопасными. Однако перекрестное обследование стратифицированной случайной выборки среди английских женщин показал, что несмотря на то что большинство комбинированных пероральных контрацептивов, применявшихся в Англии с 1994 г., содержали низкую дозу эстрогена, при их приеме был от мечен достоверно более высокий уровень артериального давления (2,3/1,6 мм рт.ст.) [637]. В крупном проспективном когортном исследовании у американских медсестер доказано увеличение уровня стандартизированного относительного риска артериальной гипертензии вдвое в группе принимавших пероральные контрацептивы в низких дозах [638].
Несколько ретроспективных исследований, выполненных в конце 1960-х годов, подтвердили связь между использованием пероральных контрацептивов и инсультом [645–647]. Вопреки последним данным [648], которые подвергают сомнению клиническую значимость этой зависимости при применении низких доз пероральных контрацептивов, недавний систематический обзор использования комбинированного перорального контрацептива женщинами с артериальной гипертензией показывает повышенный риск инсульта и острого инфаркта миокарда у принимавших эти препараты в сравнении с теми, кто ими не пользовался [649]. Имеются данные о том, что тромботические инсульты чаще наблюдались на фоне приема перорального контрацептива, что также ассоциировалось с увеличением относительного риска венозных тромбоэмболических осложнений в 2–6 раз [650].
Таблетки, содержащие прогестоген, могут быть выбором контрацептива для женщин, которые имеют высокое артериальное давление, вызванное как использованием комбинированных пероральных контрацептивов, так и другими причинами. До сих пор не установлена достоверная связь между развитием артериальной гипертензии и использованием таблеток, содержащих только прогестоген, хотя длительность наблюдений, которые проводились, не превышала 2–4 лет [651], и ни одно рандомизированное исследование не обратилось к этому вопросу, потому что планирование семьи в значительной степени является предметом личного выбора, который делает затруднительным и этически сомнительным рандомизированное распределение в группы активного лечения и контроля.
7.7.2. Гормонозаместительная терапия
В западном обществе у женщин после менопаузы наблюдается выраженное увеличение систолического артериального давления. В настоящее время обсуждается вопрос, является ли такой факт зависящим от возраста или наличия менопаузы. Исследования, которые затрагивали эту проблему, демонстрируют разные результаты. Показана связь развития менопаузы с повышенным уровнем артериального давления [652–655], но также имеются данные об отсутствии достоверной разницы в показателях артериального давления [656–658]. Самое последнее исследование с разными группами, в которое было включено 18 326 женщин [652], показало, что менопауза действительно влияет на повышение артериального давления, но это влияние небольшое (приблизительно 3/3 мм рт.ст.) и в значительной степени замаскировано прессорным эффектом старения.
Нет сомнения, что после менопаузы женщины имеют повышенный риск сердечно-сосудистых заболеваний и что менопауза имеет неблагоприятное влияние на многие факторы сердечно-сосудистого риска. Этот факт вызвал интерес к изучению влияния гормонозаместительной терапии на сердечно-сосудистые события. В обсервационных исследованиях было показано, что у женщин, принимающих гормонозаместительную терапию, наблюдается более благоприятный профиль сердечно-сосудистого [659] риска и меньшая распространенность коронарных заболеваний [660] и инсульта [661, 662] в сравнении с теми, которые такую терапию не принимали. Более того, у женщин в периоде после менопаузы, использующих гормонозаместительную терапию, было показано более слабое увеличение систолического артериального давления с течением времени в сравнении с контрольной группой [663]. Однако вместо подтверждения сердечно-сосудистой пользы в последних крупных исследованиях было показано увеличение риска раковых и сердечно-сосудистых заболеваний вследствие использования гормонозаместительной терапии [664, 665]. Последний систематический Кокрейновский обзор показал, что единственные значимые выгоды от этой терапии — это снижение случаев переломов кости и рака толстой кишки, однако при этом значительно возрастает риск коронарных событий, инсульта, тромбоэмболии, рака молочной железы, заболеваний желчного пузыря и у женщин старше 65 лет — деменции [666]. Поэтому в настоящее время женщинам, которые находятся в периоде после менопаузы, гормонозаместительная терапия не рекомендуется для предупреждения развития сердечно-сосудистых заболеваний [667].
7.7.3. Артериальная гипертензия при беременности
Осложнения артериальной гипертензии при беременности остаются основной причиной заболеваемости и смертности матери, плода и новорожденного во всем мире. При обычном течении беременности артериальное давление, как правило, снижается во втором триместре, достигая значений, которые приблизительно на 15 мм рт.ст. ниже, чем до беременности. В третьем триместре значения АД возвращаются или могут стать выше, чем до беременности. Такие колебания происходят как у женщин с нормальным уровнем артериального давления до беременности, так и у тех, у кого ранее была гипертензия или же она развивалась уже во время беременности.
Определение артериальной гипертензии при беременности не является общепринятым [2, 668]. Однако если в прошлом определение было основано на повышении артериального давления в течение второго триместра по сравнению со значением в первом триместре или перед беременностью, то в настоящее время более предпочтительным является определение, основанное на абсолютных величинах артериального давления (систолическое артериальное давление > 140 мм рт.ст. или диастолическое артериальное давление > 90 мм рт.ст.) [669]. Диагноз «артериальная гипертензия» при беременности должен быть основан как минимум на двух отдельных измерениях значений повышенного артериального давления. Однако данные изучения 24-часового мониторинга артериального давления показали, что они являются более точными, чем стандартное измерение, прогностическим фактором протеинурии, риска преждевременных родов, низкого веса новорожденного и вообще неблагоприятного исхода беременности [670–672]. Как для диагностики, так и для целей лечения в таком случае полезным будет амбулаторное мониторирование артериального давления, особенно для беременных женщин с высоким риском и артериальной гипертензией, а также при наличии диабета или заболеваний почек. До недавнего времени рекомендовалось определить диастолическое артериальное давление, используя IV фазу тонов Короткова (приглушение звука), которая, как считается, наиболее соответствует измеренному интраартериально диастолическому артериальному давлению в противоположность V фазе (исчезновение звука), которая, как полагалось, часто указывает слишком низкие значения [673]. Однако на практике IV фазу обнаружить труднее и к тому же она имеет повторяемость результатов [674]. В настоящее время для измерения диастолического артериального давления при беременности рекомендуется использовать V фазу тонов Короткова [675, 676], а IV фаза принимается во внимание только в случае, если тоны Короткова сохраняются при давлении в манжете, приближающемся к 0 мм рт.ст.
Артериальная гипертензия при беременности состоит:
— из артериальной гипертензии, предшествующей беременности, которая имеется у 1–5 % беременных, она определяется по значениям артериального давления > 140/90 мм рт.ст., которые либо предшествуют беременности, либо развиваются до 20-й недели беременности и сохраняются обычно в течение более 42 дней после родов. Она может быть связана с протеинурией;
— гестационной артериальной гипертензии, появившейся при беременности (артериальная гипертензия без протеинурии). Гестационная артериальная гипертензия, связанная со значимой протеинурией (> 300 мг/л или > 500 мг/24 ч или указатель уровня 2+ или больше), известна в виде преэклампсии. Артериальная гипертензия развивается после 20 недель беременности и в большинстве случаев исчезает в пределах 42 дней после родов. Гестационная артериальная гипертензия характеризуется снижением перфузии органов;
— ранее существовавшей артериальной гипертензии плюс наложившейся гестационной артериальной гипертензии с протеинурией. Ранее существовавшая артериальная гипертензия сочетается с дальнейшим ухудшением артериального давления и уровнем протеинурии > 3 г/день в 24-часовом сборе мочи после 20 недель беременности. Это соответствует предыдущему определению «хроническая артериальная гипертензия с наложившейся преэклампсией»;
— антенатальной, не поддающейся классификации артериальной гипертензии. Артериальная гипертензия с систематическими проявлениями или без них, основанная на измерениях артериального давления после 20 недель беременности без ее подтверждения предыдущими значениями. При данных обстоятельствах необходима повторная оценка при родах или по прошествии 42 дней после них. Если артериальная гипертензия исчезает, состояние должно быть повторно классифицировано как гестационная артериальная гипертензия с протеинурией или без нее. Если артериальная гипертензия остается, состояние должно быть повторно классифицировано как ранее существовавшая артериальная гипертензия.
Отеки встречаются в 60 % случаев при нормальной беременности, они больше не используется в качестве критерия при постановке диагноза «преэклампсия». Гипертензивные нарушения при беременности, особенно гестационная артериальная гипертензия с протеинурией или без нее могут провоцировать гематологические, почечные и печеночные изменения, которые неблагоприятно сказываются на показателях как новорожденного, так и матери.
Беременным женщинам с систолическим артериальным давлением 140–149 мм рт.ст. и/или диастолическим артериальным давлением 90–95 мм рт.ст., определенными в клинике, следует предлагать нефармакологическое лечение [677]. В зависимости от уровня артериального давления, гестационного возраста и наличия факторов риска для матери и плода лечение может включать тщательное наблюдение и ограничение активности. Показана нормальная диета без ограничения соли. Такие вмешательства, нацеленные на уменьшение случаев гестационной артериальной гипертензии, особенно преэклампсии, как пищевые добавки кальция (2 г/сутки) [678], рыбьего жира [679] и терапия низкими дозами ацетилсалициловой кислоты, [680] не показали ожидаемой пользы, особенно это касается плода, поэтому на сегодняшний день они не рекомендуются. Однако низкие дозы ацетилсалициловой кислоты показаны в качестве профилактики для женщин, которые имеют в анамнезе рано выявленную преэклампсию (< 28 недель). Хотя это может способствовать снижению артериального давления, тем не менее в течение беременности женщинам с ожирением не рекомендуется снижать вес вследствие возможной связи с уменьшением веса новорожденного и замедлением роста ребенка впоследствии [681].
Значение постоянного применения антигипертензивных препаратов для беременных женщин с ранее существующим повышением артериального давления мягкой и умеренной степени остается предметом дискуссий. Во-первых, эти женщины имеют низкий риск сердечно-сосудистых осложнений в пределах короткого интервала времени беременности с хорошими результатами для матери и новорожденного [682, 683]. Во-вторых, хотя для матери с гипертензией снижение артериального давления может быть выгодным, оно может уменьшить маточно-плацентарную перфузию и таким образом подвергнуть потенциальной опасности развитие эмбриона [684, 685]. Наконец, данные о фармакологическом лечении беременных женщин с гипертензией мягкой и умеренной степени в значительной степени получены в исследованиях, которые были слишком маленькими, чтобы показать прогнозируемое снижение частоты акушерских осложнений. В любом случае будет разумной рекомендация медикаментозного лечения при уровне систолического артериального давления ? 150 мм рт.ст. или диастолического артериального давления ? 95 мм рт.ст. Однако более низкий порог (140/90 мм рт.ст.) показан для женщин с гестационной артериальной гипертензией (с протеинурией или без нее), ранее существующей артериальной гипертензией с наложением гестационной гипертензии или с артериальной гипертензией с субклиническим повреждением органов-мишеней, или симптомами в любой период в течение беременности. Систолическое артериальное давление > 170 или диастолическое артериальное давление ? 110 мм рт.ст. следует рассматривать как показания для срочной госпитализации. При чрезвычайных обстоятельствах снижение артериального давления может быть достигнуто применением лабеталола внутривенно или приемом метилдопы или нифедипина перорально. Гидралазин внутривенно больше не считается препаратом первой помощи, так как при его использовании наблюдается большее количество перинатальных побочных эффектов, чем при применении других препаратов [686]. Внутривенная инфузия нитропруссида натрия остается терапией выбора при гипертензивных кризах, хотя его длительное применение может нести определенный риск отравления плода цианидом, так как в организме нитропруссид метаболизируется в тиоционат [687]. При преэклампсии, сопровождающейся отеком легких, препаратом выбора является нитроглицерин. При нетяжелой артериальной гипертензии и отсутствии неотложных ситуаций препаратами выбора являются метилдопа, лабеталол и антагонисты кальция. Атенолол в течение беременности следует принимать с осторожностью, так как при продолжительном его применении имеются данные о задержке развития плода [688]. Применение ингибиторов АПФ и антагонистов рецепторов ангиотензина при беременности категорически воспрещается. При условиях отсутствия олигурии преэклампсия не требует диуретической терапии, поскольку при этом состоянии объем плазмы уменьшен. Применение сульфата магния внутривенно доказало свою эффективность для предотвращения эклампсии и лечения судорог [689]. Искусственное вызывание родов остается необходимым при гестационной артериальной гипертензии с протеинурией и такими осложнениями, как нарушение зрения, коагуляция или дистресс плода.
Все применяемые антигипертензивные препараты выделяются в материнское молоко. Однако для большинства антигипертензивных препаратов концентрация их в грудном молоке очень низкая. Исключение составляют пропранолол и нифедипин, концентрация которых подобна концентрации в плазме крови матери.
Женщины с гестационной артериальной гипертензией в будущем могут иметь увеличенный риск сердечно-сосудистых заболеваний в более позднем периоде жизни [690, 691]. Это может зависеть от относительного гиперандрогенического состояния, а также от степени нарушения эндотелиальной функции, метаболизма углеводов и липидов, которые наблюдаются у этих якобы здоровых женщин после перенесенной гестационной артериальной гипертензии.
7.8. Метаболический синдром
Метаболический синдром включает состояния, которые характеризуются различными комбинациями нарушений в обмене глюкозы, липидов, а также в артериальном давлении — простое и широко принятое (хотя и не универсальное) определение, предложенное Национальной образовательной программой лечения взрослых по холестерину США [49]. Основными характеристиками метаболического синдрома являются: 1) высокая зависимость распространенности от возраста (выше чем 30–40 %) у лиц среднего и пожилого возраста; 2) достоверно более высокая сердечно-сосудистая заболеваемость и смертность, чем у лиц без этого синдрома [69, 692–694]; 3) 3–6-кратное возрастание риска развития диабета [695, 696], а также большой риск впервые выявленной артериальной гипертензии [31–33, 476]; 4) частая связь с субклиническим повреждением органов-мишеней, таких как микроальбуминурия и снижение уровня гломерулярной фильтрации [697–699], повышенной жесткостью артерий [700], гипертрофией левого желудочка, диастолической дисфункцией, увеличением предсердия [69, 697, 698, 701–703] и, по данным некоторых исследований, утолщением стенки [704] сонной артерии, а также другими повреждениями, выявляемыми независимо от наличия или отсутствия артериальной гипертензии как компонентов метаболического синдрома [69, 705]. Присутствие гипертрофии левого желудочка определяет наличие высокого риска [69], как и выявление повышенного уровня домашнего и амбулаторного уровней артериального давления в дополнение к офисному [69]. Метаболический синдром также часто сопровождается увеличенным уровнем в крови воспалительных маркеров, таких как СРП, который может сопутствовать развитию атерогенного эффекта [706] и вызывать дальнейшее увеличение сердечно-сосудистого риска [172, 707].
Современные рекомендации рассматривают снижение массы тела с помощью низкокалорийной диеты и физических упражнений как стратегию первого и основного направления лечения пациентов с метаболическим синдромом [708]. Реальная цель — сократить массу тела на 7–10 % в течение 6–12 месяцев путем относительно умеренного сокращения потребляемых калорий (500–1000 калорий в день) является обычно более эффективной, чем увлечение экстремальными диетами [709]. Диетотерапия также предусматривает низкое потребление насыщенных жиров, трансжирных кислот, холестерина и простых углеводов с одновременным увеличением потребления фруктов, овощей и цельных зерен [710]. Длительный процесс снижения веса лучше всего достигается при регулярных упражнениях (например, не менее 30 минут ежедневной умеренной физической нагрузки) [711]. В Программе предотвращения диабета и в Финском исследовании предотвращения диабета [712, 713] модификация образа жизни уменьшала риск развития диабета 2-го типа почти на 60 %, т.е. результат намного больший, чем полученный при использовании метформина. При вторичном анализе Программы предотвращения диабета распространенность метаболического синдрома в течение 3,2 года снизилась с 51 до 43 % в группе больных с изменением образа жизни, в то же время в группе стандартного лечения наблюдалось увеличение с 55 до 61 % [714]. Следовательно, указанные изменения образа жизни обладают определенным защитным эффектом.
При наличии артериальной гипертензии, диабета или выраженной дислипидемии пациентам с метаболическим синдромом требуется дополнительное применение антигипертензивных, антидиабетических или липидоснижающих препаратов соответственно. Так как у больных гипертензией с метаболическим синдромом имеет место высокий сердечно-сосудистый риск, было бы целесообразным обеспечивать жесткий контроль артериального давления, т.е. следует снизить артериальное давление до меньшего уровня, чем высокие нормальные значения, которые являются распространенным компонентом метаболического синдрома [69]. Тем не менее оптимальные значения артериального давления для этих пациентов никогда не исследовались. Как упоминалось в разд. 4.4.5, 5.5 и 6.2.1, если отсутствуют особые показания, у больных с метаболическим синдромом следует избегать β-блокаторов вследствие их неблагоприятного эффекта на риск частоты развития впервые выявленного диабета, а также и на вес [715], чувствительность к инсулину и липидный профиль [716]. Однако упомянутые эффекты могут быть менее выраженными или вообще отсутствовать, если применять новые β-блокаторы с вазодилатирующими свойствами, такие как карведилол и небиволол [572, 717]. Диабетогенные и другие неблагоприятные метаболические эффекты свойственны и тиазидным диуретикам, особенно при применении их в высоких дозах [455], и поэтому пациентам с метаболическим синдромом использование таких препаратов в качестве терапии первой линии не рекомендуется. К классам, которые следует рассматривать в качестве выбора, относятся антагонисты рецепторов ангиотензина и ингибиторы АПФ, прием которых ассоциируется с уменьшением числа новых случаев диабета в сравнении с другими антигипертензивными препаратами [455, 458, 460, 718], они также могут благоприятно влиять на поражение органов-мишеней (разд. 4.5). В случае если артериальное давление не контролируется этими препаратами в виде монотерапии, может быть добавлен дигидропиридиновый или недигидропиридиновый антагонист кальция, поскольку антагонисты кальция метаболически нейтральны, а также имеют благоприятное воздействие на поражение органов-мишеней (разд. 4.5). Кроме того, применение комбинации блокатора ренин-ангиотензиновой системы и антагониста кальция ассоциировалось с более низкой частотой развития диабета, чем стандартное лечение диуретиком и β-блокатором [330, 331]. Поскольку пациенты с метаболическим синдромом часто имеют увеличенную массу тела и солечувствительную артериальную гипертензию [719], низкая доза тиазидного диуретика может также быть подходящей в качестве терапии второй или третьей линии. Хотя тиазидные диуретики обладают некоторым дисметаболическим эффектом [331, 455, 720], при применении в низкой дозе они уменьшают содержание калия в сыворотке незначительно, что смягчает неблагоприятный эффект гипокалиемии на резистентность к инсулину, толерантность к глюкозе и частоту развития впервые выявленного диабета [721]. Поддержание баланса калия необходимо для предотвращения развития нарушения толерантности к глюкозе, вызванной тиазидами [592, 593], поэтому имеются предпосылки для преимуществ комбинации тиазида и калийсберегающего диуретика в сравнении с применением только тиазидных диуретиков в поддержании нормального метаболизма.
Вследствие отсутствия специально спланированных исследований при метаболическом синдроме не существует единой жесткой рекомендации по поводу того, следует ли подкреплять изменения образа жизни антигипертензивным медикаментозным лечением у пациентов с метаболическим синдромом без гипертензии и диабета. Хотя сочетание различных факторов риска и частое присутствие поражения органов-мишеней указывают на более высокий сердечно-сосудистый риск у этих пациентов. Доводы «за» и «против» применения блокаторов ренин-ангиотензиновой системы у пациентов с уровнем артериального давления в высоком нормальном диапазоне были приведены в разд. 5. Был сделан вывод, что в настоящее время интенсивные меры по изменению образа жизни должны оставаться главным терапевтическим подходом. Однако в некоторых случаях может рассматриваться и применение медикаментов, например блокаторов ренин-ангиотензиновой системы вследствие их потенциальной способности предотвращать развитие новых случаев впервые выявленных артериальной гипертензии и диабета, а также прогрессирование имеющихся поражений органов-мишеней, что особенно распространено при этом состоянии высокого риска. Также не убедительны на данный момент доказательства тому, имеется ли польза от применения антидиабетических препаратов, если у больных с метаболическим синдромом отсутствует диабет. В обзоре пяти проспективных исследований с использованием ингибиторов альфа-глюкозидазы у лиц с повышенным уровнем глюкозы натощак сообщалось о снижении риска развития диабета 2-го типа. Однако, что касается смертности, других видов заболеваемости, уровня гликозилированного гемоглобина и артериального давления, достоверных различий не выявлено [722]. Для тиазолидиндионов утверждены показания для их назначения в лечении диабета 2-го типа. Основа их действия — увеличение чувствительности к инсулину вследствие их способности стимулировать g-рецепторы активатора пролиферации пероксисом (PPR g), при этом данное свойство наблюдается также у некоторых антагонистов рецепторов ангиотензина [723, 724]. Один из тиазолидиндионов (розиглитазон) был изучен при лечении пациентов с нарушенной толерантностью к глюкозе и показал значительную эффективность в предотвращении развития впервые выявленного диабета [725]. Однако эти препараты обладают способностью увеличивать массу тела и задерживать жидкость в организме, следовательно, остается неясным баланс их преимуществ и недостатков при отсутствии выраженного диабета. У больных диабетом, тем не менее, пиоглитазон показал способность вызывать значимое уменьшение частоты возникновения основных сердечно-сосудистых событий [726], и известно, что этот класс препаратов способствует небольшому, но достоверному снижению артериального давления [727]. Продолжительное сокращение массы тела и окружности талии, так же как и благоприятные изменения других метаболических факторов риска при сердечно-сосудистых заболеваниях, в том числе глюкозы в плазме, холестерина ЛПВП, триглицеридов сыворот ки и резистентности к инсулину, были показаны в плацебо-контролируемых исследованиях с применением блокатора каннабиноидных C1-рецепторов — римонабанта [728–731]. Имеются также некоторые данные о том, что использование препарата не увеличивает, а, возможно, даже несколько снижает артериальное давление. В настоящее время в проспективном исследовании как раз изучается влияние римонабанта на сердечно-сосудистый риск [732].
В заключение отметим, что у больных артериальной гипертензией с метаболическим синдромом процедура диагностики должна быть более тщательная, чем обычно, вследствие большей распространенности множественного повреждения органов-мишеней и повышения уровней воспалительных маркеров. Интенсивные меры по модификации образа жизни должны быть рекомендованы даже в случае, когда уровень артериального давления ? 140/90 мм рт.ст., но при этом дополнительно назначают антигипертензивное медикаментозное лечение, предпочтительно блокаторами ренин-ангиотензиновой системы с дополнением, если необходимо, антагониста кальция или низкой дозы тиазидного диуретика. В настоящий момент при значениях артериального давления в высоком нормальном диапазоне блокаторы ренин-ангиотензиновой системы пока не могут быть рекомендованы для широкого применения, для защиты органов-мишеней от повреждения и предотвращения развития случаев впервые выявленного диабета или артериальной гипертензии. Подобным образом пациентам с метаболическим синдромом и диабетом 2-го типа нужно назначить антидиабетическое медикаментозное лечение, но для пациентов, у которых обнаружено лишь нарушение толерантности к глюкозе, жесткие рекомендации об использовании антидиабетических препаратов или инсулинсенситайзеров пока не могут быть предоставлены. Более низкая частота развития осложнений была отмечена у больных, принимавших статины, что позволяет предполагать получение дополнительной пользы от назначения липидоснижающей терапии [733]. Фармакологические подходы к лечению лиц с метаболическим синдромом, но без гипертензии или диабета, к сожалению, редко являлись целью исследований, к тому же результаты этих клинических исследований противоречивы. В реальности же приверженность к соблюдению необходимых изменений образа жизни, как правило, низкая, и вследствие этого устойчивое уменьшение массы тела происходит крайне редко [734].
7.9. Резистентная артериальная гипертензия
Артериальную гипертензию обычно называют резистентной или рефрактерной к лечению, если терапевтический план, который включает принятие необходимых мер по изменению образа жизни и применение как минимум 3 препаратов (в т.ч. диуретика) в адекватных дозах не приводит к снижению систолического и диастолического артериального давления к целевому уровню. В соответствии с этим определением распространенность резистентной артериальной гипертензии остается высокой: например, в когорте исследования ALLHAT 8 % пациентов получали 4 и более препарата, в итоге 15 % пациентов были классифицированы как лица с резистентной артериальной гипертензией [322]. В ситуации рефрактерной гипертензии больного следует направить к специалисту или в специализированный центр по лечению артериальной гипертензии, так как резистентная артериальная гипертензия часто связана с субклиническим повреждением органов-мишеней и дополнительным высоким сердечно-сосудистым риском [735].
Причины резистентной артериальной гипертензии перечислены во вставке 20. Одной из самых распространенных причин резистентной артериальной гипертензии является низкая приверженность к медикаментозному лечению или рекомендациям по модификации образа жизни (особенно прекращения приема спиртных напитков). В этой ситуации возможны два варианта. Может быть эффективным временное прекращение всей медикаментозной терапии при тщательном медицинском наблюдении и повторное начало терапии с более простого режима. Можно также госпитализировать пациента на короткий срок для проведения терапии в условиях контроля при постоянном мониторинге артериального давления. Другая, довольно редкая причина резистентной артериальной гипертензии — это синдром ночного апноэ [736–739], при котором гипертензия является результатом влияния продолжительной ночной гипоксии и стимуляции хеморецепторов, а также дефицита сна. Кроме того, в случае резистентной гипертензии необходимо исключить вторичные причины артериальной гипертензии (см. раздел 9). Например, скрытый стеноз почечной артерии может привести к артериальной гипертензии, рефрактерной к терапии. Хотя у более молодых лиц существуют достаточные шансы для снижения артериального давления до более низкого уровня, по возможности, для уменьшения фармакологической нагрузки желательно применять процедуры реваскуляризации, в частности баллонную ангиопластику и стентирование. Трудности в снижении артериального давления до целевого уровня также могут возникать вследствие обширного необратимого или мало обратимого поражения сердечно-сосудистой системы. Объемная перегрузка может произойти вследствие прогрессирования почечной недостаточности, чрезмерного потребления соли, гиперальдостеронизма и чаще всего — недостаточной диуретической терапии. Наконец, следует также рассматривать возможность наличия мнимой артериальной гипертензии, как, например, изолированной офисной артериальной гипертензии («белого халата»), а также нежелания использовать большие манжеты при большом диаметре руки (что приводит к завышению значений артериального давления). У пожилых пациентов следует также исключать возможность псевдоартериальной гипертензии — состояния, при котором крайняя степень жесткости делает затруднительной компрессию стенки сосуда внешней манжетой и значения артериального давления фиксируются выше, чем в действительности внутри артерии.
Следовательно, первый шаг в борьбе с резистентной артериальной гипертензией заключается в тщательном изучении анамнеза, детальном обследовании пациента и дублировании полученной различными методами исследования информации, прежде всего чтобы исключить вторичные причины артериальной гипертензии. Исследование должно включать амбулаторное мониторирование артериального давления, которое, кроме того, может охарактеризовать степень повышения артериального давления и увеличения сердечно-сосудистого риска [96]. Необходимо будет проверить степень приверженности больного к лечению, а тщательное изучение анамнеза может подсказать причину плохой приверженности, например регулярный прием алкоголя, что может объяснить сложность контроля артериального давление у ряда больных.
Разумеется, что многим пациентам следует принимать более чем три препарата. В настоящее время оптимальный выбор 3, 4 и 5-й линии антигипертензивных агентов не является целью в соответствующих рандомизированных исследованиях. Однако данные обсервационных исследований свидетельствуют, что антагонист альдостерона спиронолактон обеспечивает значимое дополнительное снижение артериального давления, если он добавляется к медикаментозному лечению несколькими препаратами у больных с резистентной артериальной гипертензией [575, 740]. В единственном плацебо-контролируемом рандомизированном исследовании Saha и соавт. [741] показали, что амилорид имеет более сильный дополнительный антигипертензивный эффект по сравнению со спиронолактоном. Спи ронолактон оказывает хороший дополнительный антигипертензивный эффект, если его принимать в относительно небольшой дозе (25–50 мг/день) [742]. Амилорид также вызывал сильный ответ [743]. Является ли хороший ответ на блокаторы альдостерона в некоторых случаях резистентной артериальной гипертензии маркером необнаруженного первичного или вторичного альдостеронизма, вызванного многокомпонентной терапией, в настоящее время неизвестно. Известная эффективность низких доз этих препаратов делает почти невероятным появление неблагоприятных эффектов спиронолактона, но необходимым остается мониторирование уровня калия и креатинина в сыворотке крови, потому что многие из данных пациентов могут иметь нарушенную функцию почек и вследствие этого принимать сопутствующие блокаторы ренин-ангиотензиновой системы. В настоящее время изучается вопрос о возможных позитивных эффектах приема антагонистов эндотелина у больных с резистентной артериальной гипертензией. Имеются данные о том, что у этих пациентов может происходить снижение артериального давления вследствие постоянной стимуляции поля синокаротидного нерва посредством имплантированных электрических устройств [744].
7.10. Неотложные состояния при артериальной гипертензии
Неотложные состояния при гипертензии случаются, если тяжелые формы высокого артериального давления ассоциированы с острым повреждением органов-мишеней. Явные повышения артериального давления связаны с острым нарастанием повреждения органа-мишени, которые иногда встречаются у пожилых лиц с изолированной систолической артериальной гипертензией, ошибочно определяются как угрожающая ситуация, и хотя меры по ее устранению должны приниматься немедленно, они обычно такие же, как и при повышении хронического артериального давления. Неотложные ситуации при гипертензии встречаются редко, однако могут стать угрозой для жизни. В этих условиях контроль артериальной гипертензии должен быть немедленным. Однако следует помнить, что чрезвычайно быстрое снижение артериального давления может быть связано с осложнениями, такими как гипоперфузия головного мозга и инфаркт мозга, или же повреждением миокарда и почек. Чрезмерного или быстрого снижения артериального давления нужно избегать при остром инсульте (разд. 7.3.1).
Неотложные состояния при гипертензии:
— гипертензивная энцефалопатия;
— гипертензивная левожелудочковая недостаточность;
— артериальная гипертензия с инфарктом миокарда;
— артериальная гипертензия с нестабильной стенокардией;
— артериальная гипертензия и расслоение аневризмы аорты;
— тяжелая артериальная гипертензия, связанная с субарахноидальным кровоизлиянием или инсультом;
— криз, вызванный феохромоцитомой;
— употребление рекреационных препаратов, таких как амфетамины, ЛСД, кокаин или экстази;
— периоперационная гипертензия;
— тяжелая преэклампсия или эклампсия.
7.11. Злокачественная артериальная гипертензия
Понятия резистентной и злокачественной артериальной гипертензии в клинической практике часто накладываются одно на другое, но в более развитых обществах (системах здравоохранения) злокачественная фаза артериальной гипертензии наблюдается редко, в основном среди пациентов из экономически бедных слоев населения. Злокачественная артериальная гипертензия включает синдром сильного повышения систолического артериального давления (диастолическое артериальное давление обычно, но не всегда, > 140 мм рт.ст.) с повреждением сосудов, которое может отчетливо проявляться в виде ретинального кровоизлияния, выпота и/или отека диска зрительного нерва [745]. Некоторые врачи используют термин «ускоренное течение артериальной гипертензии», когда такой синдром появляется, но при обследовании глазного дна отек зрительного нерва отсутствует. Злокачественная артериальная гипертензия может проявляться при разных состояниях. Тяжелая или плохо леченная эссенциальная артериальная гипертензия обычно является самым распространенным предвестником злокачественной фазы артериальной гипертензии, хотя в ряде исследований, вероятно, недооценивалась роль вторичных причин артериальной гипертензии [746]. Отдельные примеры показали, что большое число больных со злокачественной артериальной гипертензией являются курильщиками, а представители негроидной расы более подвержены этому заболеванию, чем белые [747]. Распространенность этого состояния среди больных артериальной гипертензией заметно снижается в результате раннего начала соответствующего лечения, а также если применяются более эффективные терапевтические программы или устраняется главная из предрасполагаемых причин. Одним из факторов, который обусловливает неблагоприятный прогноз злокачественной артериальной гипертензии, является нарушение саморегуляции как результат длительного воздействия чрезвычайно высоких уровней артериального давления на стенку артерии. Исследования патологии стенки сосудов показывают наличие миоинтимального утолщения и фибриноидного некроза. Тяжесть пролиферативного ответа соответствует тяжести и продолжительности действия высокого артериального давления [748]. Развитие фибриноидного некроза обусловлено спазмом и насильственным расширением мелких артерий под действием высокого давления. Просачивание жидкости во внеклеточное пространство связано с небольшими кровотечениями и, соответственно, с повреждением органов-мишеней [748].
Наиболее опасное состояние, которое связано со злокачественной фазой артериальной гипертензия, — это гипертензивная энцефалопатия [745, 747]. Она связана с обратимыми нарушениями неврологических функций и может включать головную боль, нарушение психического статуса и зрения. Также с этим состоянием связано ухудшение функции почек, которая является важным прогностическим фактором, и более выраженные формы почечной недостаточности ассоциируются с уменьшением продолжительности жизни, даже несмотря на соответствующее и эффективное лечение артериальной гипертензии. У некоторых пациентов наблюдается необратимое повреждение почек, что делает необходимым заместительную терапию, в том числе диализ на постоянной основе. Злокачественная фаза артериальной гипертензии также связана с гемолизом, разрушением эритроцитов и проявлениями синдрома диссеминированного внутрисосудистого свертывания крови.
Если злокачественная артериальная гипертензия остается нелеченной, ее прогноз чрезвычайно неблагоприятен — о коло 50 % больных умирают в течение года [254, 749]. Однако если своевременно приступить к эффективному лечению, то число случаев неблагоприятных исходов может быть значительно снижено [750, 751]. Показатель выживания таких больных в настоящее время улучшается, и это отражает не только улучшение контроля артериального давления, но и хорошее выявление вторичных причин гипертензии, а также более широкую доступность методов гемодиализа и трансплантации.
Злокачественная фаза артериальной гипертензии должна расцениваться как угрожающая жизни форма гипертензии. Возможно ограничиться применением перорального приема препаратов, если в течение 24 часов удается достичь целевого снижения диастолического артериального давления до 100–110 мм рт.ст.
8. Лечение ассоциированных факторов риска
8.1. Липидоснижающие препараты
Несколько рандомизированных исследований по первичной и вторичной профилактике позволили проанализировать эффективность липидоснижающей терапии статинами [752–754]. Хотя эпидемиологические данные свидетельствуют, что содержание холестерина в сыворотке тесно связано с коронарными событиями, но не с инсультом [755], статины показали свою эффективность в предотвращении как коронарных, так и цереброваскулярных событий с одинаковой эффективностью у больных с гипертензией и нормальным давлением [752–754]. В крупнейшем на сегодняшний день рандомизированном исследовании эффективности статинов Heart Protection Study [756] применение симвастатина у пациентов с установленным сердечно-сосудистым заболеванием достоверно уменьшало частоту кардиальных и цереброваскулярных событий в срав нении с плацебо. Эффективность в гипертензивной субпопуляции (41 % от общей когорты) не зависела от типа применявшегося антигипертензивного лечения. Подобные результаты были получены в исследовании PROSPER при применении правастатина у больных пожилого возраста [757], 62 % которых страдали гипертензией. Эффективное профилактическое влияние также показано при применении аторвастатина у больных, перенесших инсульт [758]. Следовательно, пациенты вплоть до 80 лет с диагностированным сердечно-сосудистым заболеванием, например ишемической болезью сердца, заболеванием периферических артерий, предшествующим инсультом или длительным (не менее 10 лет) диабетом, должны получать статины. У всех этих пациентов целевой уровень общего холестерина и холестерина ЛПНП в сыворотке должен быть соответственно < 4,5 ммоль/л (175 мг/дл) и < 2,5 ммоль/л (100 мг/дл), хотя в последнее время рассматриваются и более низкие целевые уровни — < 4,0 и < 2 ммоль/л (155 и 80 мг/дл).
В двух исследованиях, ALLHAT и ASCOT, оценивали преимущества, связанные с применением статинов у больных артериальной гипертензией. В ALLHAT применение правастатина 40 мг/день у 10 000 пациентов с гипертензией (приблизительно у двух третей были сердечно-сосудистые заболевания) привело к снижению общего холестерина и холестерина ЛПНП в сыворотке (на 11 и 17 % соответственно) по сравнению со стандартным лечением, но не имело достоверного влияния на частоту развития коронарных событий, инсульта и смертности от всех причин [759]. Напротив, в исследовании ASCOT [760] прием аторвастатина в дозе 10 мг/сутки у 10 000 больных гипертензией с дополнительными факторами сердечно-сосудистого риска и уровнем общего холестерина в сыворотке < 6,5 ммоль/л сопровождалось снижением уровня общего холестерина в сыворотке на 19,9 % в сравнении с плацебо. Эти изменения сопровождались достоверным снижением частоты развития как всех сердечно-сосудистых осложнений (на 36 %), так и инсультов (на 27 %). Благоприятное воздействие, показанное в исследовании ASCOT по сравнению с отсутствием пользы в исследовании ALLHAT, возможно, зависит от относительной большей разницы в уровне общего холестерина и ЛПНП, достигнутой в группе активного лечения по сравнению с контролем.
Принимая во внимание результаты исследования ASCOT [760], можно полагать, что терапия статинами целесообразна для пациентов с гипертензией моложе 80 лет, с установленным 10-летним риском сердечно-сосудистых осложнений > 20 % либо сердечно-сосудистой смерти (основано на модели SCORE) 5 % или больше. Есть данные о том, что польза от применения статинов у больных гипертензией может включать некоторое снижение артериального давления [761], хотя в исследованиях ASCOT [760] и PHYLLIS [390] назначение статинов дополнительно к антигипертензивному лечению не сопровождалось дальнейшим отчетливым снижением артериального давления. Целевые уровни общего холестерина и холестерина ЛПНП в сыворотке должны быть соответственно < 5 ммоль/л (190 мг/дл) и < 3 ммоль/л (115 мг/дл). Большинство пациентов могут достичь таких целевых уровней, принимая статины в адекватных дозах в комбинации с нефармакологическими мерами. Пациентам, у которых не удается достичь таких целевых уровней, или тем, у кого уровни холестерина ЛПНП, триглицеридов остаются ненормальными (т.е. < 1,0 ммоль/л, > 2,3 ммоль/л соответственно), может быть дополнительно назначен эзетимиб [762] или другие препараты, кроме того, их следует направить на консультацию к специалисту.
8.2. Антитромбоцитарная терапия

Показано, что антитромбоцитарная терапия, в частности низкие дозы ацетилсалициловой кислоты (т.е. 75–100 мг/день), может сократить риск возникновения инсульта и/или инфаркта миокарда у некоторых групп населения — от бессимптомных лиц среднего возраста с низким сердечно-сосудистым риском до больных с установленным кардиоваскулярным заболеванием [763]. Риск серьезных сосудистых осложнений снижается приблизительно на 25 %. При этом длительная терапия низкими дозами ацетилсалициловой кислоты вдвое увеличивает риск основных внечерепных кровотечений. Однако среди больных с установленным сердечно-сосудистым заболеванием, принимающих низкие дозы ацетилсалициловой кислоты, число тех, у кого не развивается тяжелое сосудистое осложнение, значительно превышает количество тех, у кого могут возникнуть осложнения, связанные с кровотечениями [764, 765]. Превышает ли польза от приема ацетилсалициловой кислоты риск кровотечений у лиц с низким риском — остается неясным. Поэтому решение добавлять ацетилсалициловую кислоту пациентам с гипертензией должно быть основано на суммарном сердечно-сосудистом риске и/или наличии повреждений органов-мишеней. Доказательства пользы и возможного вреда при приеме низких доз ацетилсалициловой кислоты у больных артериальной гипертензией были получены в исследовании HOT [311]. Суммарно, по данным исследования наблюдалось сокращение основ ных сердечно-сосудистых событий на 5 %, сокращение риска развития острого инфаркта миокарда — на 36 %, но без достоверного влияния на риск инсульта, при этом не наблюдалось увеличения риска внутрицеребральных кровотечений, но на 65 % повысился риск других геморрагических осложнений. Детальный анализ данных подгрупп исследования HOT [764] определил подгруппы больных гипертензией, у которых такая терапия имеет больше пользы, чем вреда. К таким пациентам относятся больные с уровнем креатинина в сыворотке > 115 ммоль/л (> 1,3 мг/дл): наблюдалось значительное сокращение частоты сердечно-сосудистых осложнений и инфаркта миокарда (–13 и –7 событий на 1000 пациентов в год соответственно), а риск кровотечения достоверно не увеличивался. Позитивный баланс между пользой и вредом ацетилсалициловой кислоты также был отмечен у пациентов с повышенным общим риском при включении в исследование с более высоким систолическим или диастолическим артериальным давлением (снижение частоты от 3,1 до 3,3 сердечно-сосудистого события на 1000 пациентов в год в сравнении с вредом: от 1,0 до 1,4 кровотечения на 1000 пациентов в год), в то время как у больных гипертензией с более низким уровнем риска в начале исследования вред от приема ацетилсалициловой кислоты уравновесил пользу. Эти данные соответствуют данным нескольких метаанализов исследований эффективности ацетилсалициловой кислоты для первичной профилактики, включающих также лиц без гипертензии [766–769], а также согласуются с результатами Women Prevention Study, полученными в большой когорте лиц с очень низким риском, где показана только небольшая польза от приема ацетилсалициловой кислоты [766]. Поэтому лечение низкими дозами ацетилсалициловой кислоты имеет благоприятные соотношения «п ольза/риск», только если оно используется у пациентов с уровнем риска выше определенного порога — суммарный сердечно-сосудистый риск 15–20 % за 10 лет. Прием ацетилсалициловой кислоты — терапия для больных гипертензией с умеренным увеличением креатинина в сыворотке старше 50 лет или тех, у кого имеется высокий или очень высокий суммарный сердечно-сосудистый риск, либо тех, у кого выявляются более высокие исходные значения артериального давления. Следует подчеркивать, что в исследовании HOT прием низких доз ацетилсалициловой кислоты не взаимодействовал со снижением артериального давления вследствие сопутствующей антигипертензивной терапии [770]. Наибольшая польза наблюдалась у больных с эффективным контролем артериального давления (фактически все пациенты имели диастолическое артериальное давления < 90 мм рт.ст.), и возможно, что такой контроль давления способствовал профилактике внутрицеребральных кровотечений, что и было показано по данным некоторых исследований [311, 765, 766–769]. Следует подчеркнуть, что у гипертензивных пациентов с высоким или очень высоким риском аспирин может быть введен в лечение только после достижения эффективного контроля артериального давления.
8.3. Контроль гликемии
Диабет и нарушенная толерантность к глюкозе являются главными факторами риска сердечно-сосудистых заболеваний [771–773]. Как упомянуто в разд. 7.2, артериальная гипертензия обычно связана с диабетом 2-го типа, а у больных диабетом и гипертензией наблюдается выраженное возрастание суммарного сердечно-сосудистого риска. Кроме того, артериальная гипертензия сама по себе связана с удвоением риска развития диабета 2-го типа [774]. Эффективный контроль гликемии имеет большое значение у больных артериальной гипертензией и диабетом. В исследовании UKPDS у больных гипертензией с диабетом 2-го типа показана польза от интенсивного контроля глюкозы крови, большей частью это касалось микроваскулярных осложнений [775]. Однако другие исследования показали, что более интенсивная модификация образа жизни или медикаментозная терапия, назначенная для нормализации нарушенного метаболизма глюкозы, обладает протекторным эффектом в отношении макроваскулярных осложнений [776–778]. Данные последующего наблюдения исследования EDIC недавно подтвердили это утверждение, по крайней мере для диабета 1-го типа [779]. Между макроваскулярными и микроваскулярными осложнениями и уровнем HbA1 существует прямая связь, но пороговые значения уровня HbA1c, ниже которых не наблюдается дополнительного снижения риска, пока не определены [778, 780]. Согласно Рекомендациям по лечению диабета, целью лечения является установление содержания глюкозы в плазме натощак (средняя величина нескольких измерений) < 6,0 ммоль/л (108 мг/дл), а гликозилированного гемоглобина — < 6,5 % [168, 781]. Вследствие известного неблагоприятного влияния тиазидных диуретиков и β-блокаторов на метаболизм глюкозы использование этих антигипертензивных препаратов у пациентов с нарушенной толерантностью к глюкозе может требовать более раннего и более интенсивного антидиабетического лечения [316, 331]. Более подробные данные о сердечно-сосудистых благоприятных воздействиях тщательного контроля глюкозы крови будут доступны после окончания двух рандомизированных крупномасштабных исследований у больных, страдающих диабетом 2-го типа, ACCORD (www.accordtrial.org) и ADVANCE [782], в которых также изучается дополнительный протекторный эффект тщательного контроля артериального давления.
9. Выявление и лечение вторичных форм артериальной гипертензии
Специфические причины повышения артериального давления могут быть установлены лишь у небольшой доли больных артериальной гипертензией во взрослом возрасте. Простой скрининг вторичных форм артериальной гипертензии может быть осуществлен благодаря данным клинического анамнеза, медицинского осмотра и стандартных лабораторных исследований. К тому же вторичные формы артериальной гипертензии предполагают более серьезное повышение артериального давления, внезапное начало или ухудшение течения артериальной гипертензии и неадекватное снижение артериального давления в ответ на медикаментозную терапию. В таких случаях становятся необходимыми особые диагностические процедуры, которые описаны ниже.
9.1. Паренхиматозное заболевание почек
Паренхиматозное заболевание почек является самой распространенной причиной вторичной артериальной гипертензии. Выявление двусторонних, расположенных латерально в животе, образований при физикальном исследовании может соответствовать поликистозному заболеванию почек, при котором обязательно проведение эхографии брюшной полости. Ультразвуковое исследование почек сейчас почти полностью заменило внутривенную урографию при исследовании анатомии почки. В то время как последняя требует инъекции потенциально нефротоксического контрастного вещества, ультразвук не является инвазивным и обеспечивает все необходимые анатомические данные о размере и форме почки, их массе, толщине коркового слоя, а также наличии блокады мочевого тракта [783]. Оценка наличия белка, эритоцитов, лейкоцитов в моче, а также концентрации креатинина сыворотки является адекватным функциональным методом скрининга при паренхиматозном заболевании почек [784, 785]. Эти обследования следует проводить у всех больных артериальной гипертензией (разд. 3.4). Паренхиматозное заболевание почек можно исключить, если анализ мочи и концентрация креатинина в сыворотке показывают нормальные значения при повторных обследованиях. Присутствие эритоцитов и лейкоцитов должно быть подтверждено микроскопическим исследованием мочи. Если скрининговые тесты на почечную паренхиматозную артериальную гипертензию дают положительный результат, следует обеспечить проведение детального клинического обследования больного с целью установления точного диагноза болезни почек.
9.2. Вазоренальная артериальная гипертензия
Вазоренальная артериальная гипертензия является второй по распространенности причиной вторичной артериальной гипертензии и составляет приблизительно 2 % у взрослых пациентов с повышенным артериальным давлением, обратившихся в специализованные центры по лечению гипертензии [786]. Ее причиной является одиночный или множественный стеноз экстраренальной артерии, который у пожилых часто имеет атеросклеротическую природу. Фибромышечная дисплазия выявляется в 25 % всех случаев реноваскулярной гипертензии и широко распространена среди молодых. Внезапное начало артериальной гипертензии или ухудшение ее течения, также как и высокий уровень артериального давления, делает лечение такого состояния очень сложным. Признаки стеноза почечной артерии включают сосудистый шум в брюшной полости с латерализацией, гипокалиемию и прогрессирующее снижение функции почек. Однако эти признаки отсутствуют у многих больных вазоренальной артериальной гипертензией. Определение продольного диаметра почки с помощью ультразвуковой эхографии может рассматриваться в качестве одной из процедур скрининга. Разница в продольном размере двух почек более чем 1,5 см, которая обычно считается диагностическим определением стеноза почечной артерии, присутствует только у 60–70 % больных вазоренальной артериальной гипертензией [787]. Ультразвуковое исследование с использованием цветового допплеровского картирования часто может обнаружить стеноз почечной артерии, особенно при его локализации близко к началу сосуда [788]. Кроме того, оно также позволяет определить индекс сопротивления, который может иметь прогностическое значение для результатов ангиопластики и стентирования. Имеются данные, что исследования почечного сосудистого дерева с помощью объемной магнитно-резонансной ангиографии с гадолинием при задержанном дыхании может стать диагностической процедурой выбора при вазоренальной артериальной гипертензии [789]. Другой визуализационный метод с подобной чувствительностью — это спиральная компьютерная томография, которая, однако, требует применения контрастных веществ и использования относительно высоких доз рентгеновских лучей. В случае сильного подозрения на наличие стеноза почечной артерии для подтверждения следует выполнять внутриартериальную или цифровую субтракционную ангиографию. Эти инвазивные процедуры все еще остаются золотым стандартом для выявления стеноза почечной артерии. Определение ренина в крови из почечных вен требует сложной катетеризации, а при его инвазивности и сложности не компенсируется высоким уровнем чувствительности или специфичности. Поэтому такая процедура не может быть рекомендована при скрининге этой патологии.
Лечение больных вазоренальной артериальной гипертензией является неоднозначной проблемой вследствие ограниченного количества продолжительных крупномасштабных исследований, сравнивающих различные терапевтические подходы, а также вследствие трудности прогнозирования ответа артериального давления на процедуры почечной реваскуляризации у отдельных пациентов [786]. Однако имеющиеся данные делают оправданными следующие рекомендации: 1) рефрактерная артериальная гипертензия (т.е. повышенные значения артериального давления, несмотря на применение как минимум трех препаратов, в том числе диуретика в адекватных дозах), а также прогрессирующее снижение функции почек является показанием для реваскуляризации; 2) несмотря на то что существуют различные мнения, хирургическая реваскуляризация сейчас выполняется реже и вытесняется ангиопластикой [790]; 3) ангиопластика сама по себе является терапией выбора при фибромускулярной дисплазии, в таких случаях наблюдается высокий процент терапевтического успеха, т.е. устойчивая нормализация артериального давления или его снижение до значений, легче поддающихся медикаментозному лечению [787, 791]. Эффективность процедуры значительно меньше при атеросклеротическом поражении, при котором часто встречаются рестенозы [791]. Однако при этом частота рестенозов может быть уменьшена применением стентирования, которое в настоящ ее время является почти повсеместным дополнением к ангиопластике при вазоренальных стенозах атеросклеротической природы; 4) в ряде исследований медикаментозное лечение сравнивалось с ангиопластикой [792–794], метаанализ этих исследований показал умеренное, но достоверное преимущество ангиопластики [795]. Тем не менее эффективность этой процедуры в большой степени зависит от навыков и опыта врача, и медикаментозное лечение остается компонентом первостепенной важности для больных с атеросклеротическим поражением сосудов почек. Оно должно расцениваться как предпочтительный выбор при сохраненной функции почек, когда может быть достигнут контроль артериального давления, стеноз почечной артерии не тяжелый или же в анамнезе отмечена продолжительная, например > 10 лет, артериальная гипертензия. Вследствие высокого риска развития атеросклеротических повреждений необходима интенсивная модификация образа жизни, прием ацетилсалициловой кислоты в низких дозах, статина и комплексное лечение антигипертензивными препаратами. Эти препараты должны включать тиазидный диуретик в соответствующих дозах и антагонист кальция с возможным дополнением блокатора ренин-ангиотензиновой системы, за исключением случаев двустороннего стеноза почечной артерии. Такое лечение позволяет снизить артериальное давление у большинства больных вазоренальной гипертензией. Основным риском является острое ухудшение функции почек и возрастание уровня креатинина в сыворотке вследствие выраженного снижения перфузионного давления до зоны стенозирования. Это осложнение чаще наблюдается при использовании блокаторов ренин-ангиотензиновой системы, но после прекращения их приема уровень креатинина в сыворотке обычно возвращается к исходному.
9.3. Феохромоцитома
Феохромоцитома является достаточно редкой причиной вторичной гипертензии (0,2–0,4 % всех случаев повышенного артериального давления) с частотой выявления 2–8 случаев на миллион населения в год [796]. Она может быть наследственной или приобретенной. Артериальная гипертензия встречается приблизительно в 70 % всех случаев феохромоцитомы, будучи стойкой или пароксизмальной (присутствуют такие симптомы, как головная боль, избыточное потоотделение, учащенное сердцебиение и бледность) приблизительно в равных пропорциях. Диагноз основывается на выявлении повышенного содержания катехоламинов или их метаболитов в плазме крови или моче. Он может быть дополнен фармакологическими пробами, которые должны предшествовать выполнению процедур функциональной визуализации для локализации опухоли. Исследование, которому присуща самая высокая чувствительность (97–98 %), — это определение свободных метанефринов плазмы совместно с фракционированными метанефринами в моче. Поскольку выявление свободных метанефринов плазмы малодоступно при рутинной диагностике, то определение фракционированных метанефринов и катехоламинов в моче сохраняется как основное диагностическое исследование [797]. Получение очень высоких значений не требует дальнейших исследований [798]. С другой стороны, если значения в плазме или моче всего лишь немного повышены и имеется сильное клиническое подозрение на феохромоцитому, следует выполнить тесты со стимуляцией или подавлением секреции катехоламинов с глюкагоном или клонидином соответственно. Хотя при наличии пограничных результатов биохимических исследований (и получении ограниченной специфичности ответов на фармакологические тесты) многие клиницисты предпочитают сразу использовать методы визуализации [799]. Тест на глюкагон должен выполняться после того, как у больного уже был получен положительный ответ на прием блокатора α-адренорецепторов для предотвращения возрастания артериального давления после инъекции гормонов. Тест супрессии с клонидином может считаться отрицательным, и при наличии выраженного уменьшения катехоламинов плазмы [800].
После того как феохромоцитома была диагностирована биохимически, обязательно нужно выполнить визуализационное исследование для локализации опухоли [801]. 95 % расположены близко к надпочечникам, а так как опухоль часто имеет большие размеры, ее иногда можно обнаружить при ультразвуковом исследовании. Однако самые чувствительные процедуры (98–100 %) — это компьютерная томография, и особенно магнитно-резонансная томография, которые, однако, имеют низкую специфичность (50 %). Дополнительно к сканограмме КT или МРТ для локализации опухоли может быть полезным изотопное сцинтиграфическое исследование с использованием мета-йодобензилгуанидина, особенно при экстраадреналовой феохромоцитоме и наличии метастазов в 10 % случаев злокачественных феохромоцитом или для функционального подтверждения феохромоцитомы, локализованной методом КT или MРТ. Имеется несколько семейных заболеваний, которые связаны с увеличенной частотой развития феохромоцитомы, они включают множественную эндокринную неоплазию 2-го типа (MEN2), болезнь фон Гиппеля — Линдау (VHL) и нейрофиброматоз 1-го типа. Семейная параганглиома также ассоциируется с феохромоцитомой. Поэтому рекомендуется проведение генетических исследований пациентам и членам их семей, особенно если феохромоцитома связана с наследственными синдромами. На сегодняшний день описаны мутации в тканях зародыша пяти генов, которые могут приводить к семейным заболеваниям, связанным с феохромоцитомой [802]. Окончательное лечение требует удаления опухоли. Перед удалением пациент должен быть соответствующим образом подготовлен. Необходимо назначение α-адреноблокаторов, и после получения адекватного ответа на лечение могут быть добавлены β-блокаторы. Удаление опухоли хирургическим путем в наши дни часто осуществляется лапароскопически, но такой подход требует проведения адекватного возмещения потерянной жидкости. Эта процедура необходима, так как длительное существование феохромоцитомы сопровождается усиленным натрийурезом вследствие высокого давления, констрикцией вен с выраженным уменьшением объема циркулирующей жидкости.
9.4. Первичный гиперальдостеронизм
Первичный гиперальдостеронизм в лечении артериальной гипертензии стал важной темой для полемики в последние годы. Это произошло потому, что его распространенность в различных исследованиях варьирует от 1 до 11 % [803, 804] в не селективной когорте больных с впервые выявленной гипертензией. В качестве скринингового теста следует применять определение уровня калия в сыворотке, но при этом только небольшое число пациентов будет иметь гипокалиемию на ранней стадии заболевания [805, 806]. 30 % случаев первичного гиперальдостеронизма вызываются аденомами надпочечников, которые чаще встречаются у женщин и реже у детей. 70 % случаев вызваны гиперплазией надпочечников, описаны редкие случаи карциномы надпочечников, аутосомно-доминантной наследственной глюкокортикоидзависимой формы первичного гиперальдостеронизма [806]. Профиль артериального давления при первичном гиперальдостеронизме характеризуется умеренным или выраженным повышением, резистентным к терапии. Глюкокортикоидзависимая форма проявляется в молодом возрасте, обычно в детстве. Прослежена связь первичного альдостеронизма с феохромоцитомой, гиперпаратиреоидизмом и акромегалией. Можно предположить [807], что больные с неспровоцированной гипокалиемией или подтвержденной резистентной артериальной гипертензией должны пройти обследование на первичный альдостеронизм. Следует помнить, что это состояние может вызывать стойкую артериальную гипертензию и неспровоцированную гипокалиемию. Дополнительно следует провести супрессивный тест с флудрокортизоном (отсутствует снижение содержания альдостерона в плазме до нормального уровня после 4 дней применения гормона), а также определить альдостерон и ренин в стандартных условиях [808]. В последние годы увеличилась частота определения соотношения содержания ренина и альдостерона в качестве диагностического маркера [809]. Следует помнить, что у пожилых людей или у представителей черной расы уровень альдостерона может быть высоким, а ренина — низким. Также высокий показатель отношения ренина к альдостерону наблюдается при хронических заболеваниях почек, и при этом высокий уровень калия стимулирует выделение альдостерона, а в случае редких генетических мутаций приводит к увеличенным уровням альдостерона. В метаанализе, включавшем данные 19 исследований с 10 396 пациентами, отмечена высокая вариабельность отношения ренина к альдостерону. Высокие значения соотношения наблюдались у 5,5–39 % пациентов, но аденома надпочечников была выявлена только у 0–6,5 % пациентов [810]. Таким образом, надежность этого теста остается спорной. Визуализация надпочечных желез сейчас выполняется с помощью КТ, МРТ или изотопными методами с использованием меченого радиоизотопами холестерина. Однако аденомы, выявленные при КT или магнитно-резонансной томографии, могут оказаться следствием гиперплазии. Ошибочные позитивные результаты могут встречаться относительно часто, так как узелковая гиперплазия клубочковой зоны известна даже при наличии реальных аденом, а наблюдаемые аденомы могут фактически оказаться ненастоящими [811]. Это означает, что применение методов визуализации необходимо дополнить исследованием пробы крови из вены надпочечника. Имеются данные, свидетельствующие о том, что если диагноз основывался только на основании данных КT, то 25 % пациентов было бы назначено ненужное удаление надпочечника [812]. Методом выбора для хирургического удаления подозреваемой аденомы является лапароскопическая резекция надпочечника. Накопленные данные позволяют говорить об отсутствии смертельных исходов и минимальном числе осложнений со средним периодом нахождения в стационаре 2,6 дня после оперативного вмешательства. Перед операцией или в случае гиперплазии надпочечников рекомендуется лечение антагонистами альдостерона, например спиронолактоном. Однако его прием связан с побочными эффектами, такими как гинекомастия, которые могут снизить эффективность такого лечения. В данном случае можно рекомендовать эплеренон, хотя в рекомендованных дозах его эффект меньше, чем у спиронолактона [813].
9.5. Синдром Кушинга
Синдром Кушинга встречается меньше, чем в 0,1 % общей популяции [814]. Артериальная гипертензия является очень распространенным явлением при таком заболевании и наблюдается приблизительно у 80 % таких пациентов, при этом 50 % случаев заболевания наблюдается у детей и подростков. Обычно подозрения на наличие этого синдрома определяются типичным внешним видом пациента. Определение экскреции кортизола с мочой в течение 24 часов является самым практичным и надежным диагностическим исследованием, а значение, превышающее 110 ммоль/л (40 мкг), сразу же дает возможность предположить синдром Кушинга. Диагноз подтверждается в течение 2 дней тестом с назначением низких доз дексаметазона (0,5 мг каждые 6 часов до восьми доз) или ночным тестом подавления с дексаметазоном (1 мг в 23.00). В 2-днев ном исследовании выделение кортизола с мочой выше чем 27 ммоль/л (10 мкг) в день на второй день указывает на наличие синдрома Кушинга. Диагноз также правильный, если после ночного теста кортизол плазмы превышает 140 ммоль/л (5 мкг/дл) в 8.00 утра. Нормальный результат исключает возможность наличия синдрома Кушинга. Недавно было предложено, что определение соотношения среднего/позднего ночного кортизола сыворотки или кортизола в слюне является более простым подходом к установлению диагноза [815]. Чтобы дифференцировать различные формы синдрома, следует прибегнуть к дальнейшим исследованиям и процедурам визуализации.
9.6. Синдром обструктивного ночного апноэ
Синдром обструктивного ночного апноэ (СНА) характеризуется рецидивирующими эпизодами прекращения поступления вдыхаемого воздуха, вызванными спадением верхних дыхательных путей во время вдоха в течение сна и уменьшением вследствие этого насыщения крови кислородом [816]. Важно учитывать возможность наличия СНА при обследовании пациентов с ожирением, особенно тех, у кого присутствует артериальная гипертензия, резистентная к стандартной медикаментозной терапии [736–739]. Кроме того, пациенты с гипертензией, которые классифицируются как non-dippers при амбулаторном мониторировании артериального давления, должны быть обследованы на наличие СНА. Признаки и симптомы включают дневную сонливость, нарушенную концентрацию, не освежающий и беспокойный сон, эпизоды удушья во время сна, одышку, никтурию, раздражительность и изменения личности, снижение либидо и повышение количества транспортных несчастных случаев. Если есть подозрение на наличие СНА, следует применить один из утвержденных опросников: шкалу сонливости Эпворта или Берлинский опросник. Полисомнография остается «золотым стандартом» для установления диагноза СНА. Индекс апноэ/гипопноэ (т.е. число эпизодов апноэ и гипопноэ в час) используется в качестве показателя наличия и тяжести синдрома. Индекс апноэ/гипопноэ от 5 до 15 указывает на легкую форму апноэ; от 15 до 30 — умеренную; а больше 30 — тяжелую. Нелеченый СНА может иметь прямое и неблагоприятное воздействие на структуру и функцию сердечно-сосудистой системы посредством нескольких механизмов, включая симпатическую активацию, оксидативный стресс, стимуляцию воспаления и эндотелиальную дисфункцию [738]. Присутствие СНА может способствовать дальнейшему повышению давления у значительного числа гипертензивных пациентов [817, 818], а прессорный эффект может провоцировать дальнейшее нарушение регуляции сердечно-сосудистой системы и эндотелиальную дисфункцию [819]. Снижение массы тела у лиц с ожирением улучшает течение СНА, кроме того, улучшения можно добиться с помощью оборудования для дыхания с положительным давлением во время вдоха.
9.7. Коарктация аорты
Коарктация аорты — редкая форма артериальной гипертензии у детей и молодых пациентов. Диагноз обычно определяется по данным физикального обследования. Мезосистолический шум, который со временем может стать постоянным, слышен в передней части груди, а также на спине. Пульс на бедренной артерии отсутствует или задерживается относительно пульсации лучевой артерии. Артериальная гипертензия определяется по измерениям на верхних конечностях, и при этом артериальное давление на ногах низкое или не поддающееся измерению. После хирургического лечения или стентирования, особенно у взрослых, артериальная гипертензия может сохраняться из-за последствия гемодинамических и васкулярных эффектов, и многим пациентам требуется продолжение антигипертензивной терапии.
9.8. Артериальная гипертензия вследствие принятия медикаментов
Вещества или препараты, которые могут повышать артериальное давление, включают в себя: лакрицу (в т.ч. конфеты), пероральные контрацептивы, стероиды, нестероидные противовоспалительные препараты, кокаин и амфетамин, эритропоэтин, циклоспорины, такролимус. Пациента во время сбора анамнеза следует спросить о приеме указанных агентов. В дальнейшем использование препаратов, которые могут повышать артериальное давление, следует тщательно контролировать.
10. Последующее врачебное наблюдение
В течение фазы титрации медикаментозной терапии пациенты должны часто наблюдаться (например, каждые 2–4 недели), для того чтобы регулировать избранный режим лечения (увеличить дозировки препаратов, дополнить лечение другими медикаментами, уменьшить дозы или отменить препарат вообще) в соответствии с достигнутым уровнем артериального давления или появлением побочных эффектов. На этом этапе дозированной титрации и достижения целевого уровня АД может помочь инструктирование пациента о самостоятельном измерении артериального давления дома. Как только цели терапии будут достигнуты, в том числе целевой уровень артериального давления, и все корригируемые факторы риска будут поставлены под контроль, частота визитов может быть значительно уменьшена. Пациенты с низким сердечно-сосудистым риском и мягкой степенью повышения артериального давления могут наблюдаться каждые 6 месяцев, тогда как пациенты с более высоким уровнем начального артериального давления или высоким или очень высоким сердечно-сосудистым риском должны приходить на осмотр к врачу чаще. Частые последующие контрольные визиты также необходимы для пациентов, находящихся на нефармакологическом лечении, потому что: 1) приверженность к этому типу воздействия низкая [500, 584]; 2) реакция артериального давления может изменяться [820]; 3) это лечение требует постоянного подкрепления, а в случае неэффективности — своевременного перехода к применению лекарств.

Домашнее измерение артериального давления может позволить увеличить периоды между посещениями врача и в дальнейшем упростить график последующего врачебного наблюдения. Этот график может быть основан на использовании новых технологий, например передачи значений домашнего измерения артериального давления современными средствами связи врачу, который сможет определить дальнейшие показания, чтобы улучшить соблюдение пациентом режима лечения [821]. В целом, тем не менее, не рекомендуются длительные интервалы между визитами, поскольку результат лечения кардинально зависит от хороших взаимоотношений «доктор — пациент», которые поддерживаются в силу частых визитов. Если целевое артериальное давление не достигается в течение 6 месяцев или потерян достигнутый прежде хороший контроль, необходимо направить пациента к специалисту по артериальной гипертензии или в клинику, специализирующуюся на этом заболевании. Вполне понятно, что такое врачебное наблюдение создает некоторые трудности, определенные преимущества будут достигнуты, если проводить периодическое оценивание поражения органов-мишеней, потому что его регресс или отсутствие прогрессирования указывают на благоприятные прогностические последствия (разд. 4.5). Не следует устанавливать какие-либо четкие временные рамки для достижения положительных результатов, но следует помнить, что вызванные под влиянием лечения изменения экскреции альбумина с мочой могут проявиться через несколько недель [473], в то же время изменения в гипертрофии левого желудочка обычно проявляются не ранее, чем через год с некоторой последующей коррекцией [357]. Прекращение лечения у пациентов, у которых была правильно диагностирована артериальная гипертензия, обычно влечет за собой обратный процесс повышения артериального давления до значений, наблюдавшихся у них до начала лечения. Тем не менее после достижения периодов длительного контроля артериального давления можно сделать попытку осторожного постепенного уменьшения дозировок или количества используемых препаратов, особенно у больных, которые строго соблюдают рекомендации по модификации образа жизни. Это может быть сделано, поскольку контроль артериального давления может привести, как минимум частично, к обратному развитию анатомических изменений в сосудах (т.е. ремоделирование артерий), структурные изменения в которых поддерживают артериальное давление на повышенном уровне [476]. Однако попытки «ослабить» лечение следует делать осторожно и при этом постоянно контролировать значения артериального давления, предпочтительно в домашних условиях.
11. Практическое внедрение рекомендаций
Как добиться устранения разрыва между рекомендациями специалистов и плохим контролем артериального давления в медицинской практике
Несмотря на подавляющее количество доказательств того, что артериальная гипертензия является главным фактором риска сердечно-сосудистых осложнений и что стратегии снижения артериального давления существенно сокращают риск, исследования, проведенные на различных континентах, а также в ряде европейских стран [822], постоянно подтверждают, что: 1) значительный процент гипертензивных пациентов не знает о наличии у них болезни, а если они осведомлены, то не лечатся [605, 823]; 2) целевые уровни артериального давления достигаются редко, несмотря на назначенное лечение и наблюдение за пациентами специалистов или врачей общей практики [824, 825]. Эффективный контроль систолического артериального давления остается редким, а более низкие значения уровня (< 130 мм рт.ст.), рекомендованные при диабете и пациентам с очень высоким риском, достигаются вообще в исключительных случаях [825]. Это объясняет, почему высокое артериальное давление сохраняет ведущую позицию среди показателей причин смерти и сердечно-сосудистой заболеваемости как во всем мире, так и в развитых странах. Это также доказывает необходимость добиваться более широкого проведения среди населения процедур, которые позволят обнаружить артериальную гипертензию, что позволит «отловить» большее число больных для осуществления эффективного лечения (вставка 23).
Задачей настоящих рекомендаций является помощь в достижении целевых установок. Однако одного лишь создания рекомендаций недостаточно для обращения к указанной выше проблеме. Должен быть постоянный процесс их внедрения, включающий получение знаний и контроль. Чтобы полностью реализовать их потенциал, для успешного выполнения рекомендаций требуются согласованные усилия медицинских специалистов. Подходы к лечению артериальной гипертензии могут отличаться в различных европейских странах. В некоторых из них профилактика сердечно-сосудистых заболеваний, в том числе выявление и контроль артериальной гипертензии, осуществляется при первичном медицинском обслуживании, под ответственность врачей общей практики, а также обученных медсестер и других работников здравоохранения. В других странах к этому процессу более широко привлекают специалистов и больничных врачей. Поэтому рекомендации, опубликованные международным экспертным комитетом, должны быть адаптированы к национальным особенностям, зависеть от местного культурного фона, социально-экономической ситуации и организации системы здравоохранения.

Широкое принятие настоящих рекомендаций различными национальными обществами артериальной гипертензии является хорошей предпосылкой для их внедрения в практику и улучшения результатов лечения больных. С учетом сказанного, настоящие рекомендации были подготовлены в тесном сотрудничестве с четвертой Объединенной рабочей группой Европейского и других обществ по профилактике сердечно-сосудистых заболеваний [71]. Эти рекомендации согласованы с рекомендациями, которые появятся в Рекомендациях четвертой Объединенной рабочей группы, которые также будут изданы в 2007 г. Важным моментом является то, что Европейские общества гипертензии и кардиологов представляют базисный документ для других обществ, заинтересованных в предотвращении сердечно-сосудистых заболеваний в клинической практике в объединенном комитете по профилактике. Другими партнерами на этой же основе являются: Европейское общество по атеросклерозу, Европейская ассоциация по исследованию диабета, Европейская ветвь Международной федерации диабета, Европейское общество общей практики — семейной медицины, Европейская сердечная сеть и Международное общество поведенческой медицины. Это сотрудничество очень важное, так как врачи общей практики лучше принимают и используют рекомендации в том случае, когда они создаются известными им специалистами.
Успешное внедрение рекомендаций требует информированности о барьерах, существующих в реальности между рекомендациями и практикой. Первым барьером является ознакомление с содержанием и признание этих рекомендаций врачами. Осведомленность затрудняется значительным количеством рекомендаций, которые получают доктора, их дублированием большим количеством научных обществ, местных организаций здравоохранения. Вызывает замешательство даже небольшая разница в рекомендациях, и культивируется подозрение, что на некоторые трактовки могут чрезмерно влиять научные предубеждения экспертов или же влияние исходит от посторонних лиц, например от работников фармацевтической промышленности или государственных/частных организаторов системы здравоохранения. Более того, доктора правильно понимают, что их задача — лечить пациентов, часто очень отличающихся друг от друга, в то время как рекомендации, по определению, имеют дело с медицинскими состояниями вообще. Этот аспект тщательно рассматривался во время подготовки Рекомендаций ESH/ESC 2003 г. [3], и выбор стратегии их создания в пользу широкой информативности и минимума директивности, вероятно, и были важной причиной их принятия в медицинском мире. Эта же стратегия легла в основу при подготовке данных рекомендаций.
Препятствия к выполнению рекомендаций имеют место не только у клиницистов, но и у пациентов. Нежелание изменить образ жизни и слабая длительная приверженность к приему множественных препаратов являются главными проблемами. Модификация образа жизни слишком часто оказывается темой для обсуждения, а не реальным действием, кроме этого, она рассматривается и как более дешевая альтернатива затратам на медикаментозную терапию, в то время как в реальной жизни будут необходимы более дорогие подходы, особенно с участием специалистов по поведенческой медицине.
Кроме того, система медицинского обслуживания сама по себе может стать препятствием для выполнения рекомендаций. Действительно, организаторы системы здравоохранения иногда неправильно рассматривают лечение артериальной гипертензии как вопрос визитов к врачу, продолжающихся несколько минут, и соответственно компенсируют затраты врачей. Они часто считают рекомендации инструментом для сокращения стоимости и ограничения выплаты компенсации при состояниях с высоким риском, произвольно сокращая эти затраты. Поэтому лица, ответственные за разработку политики системы медицинского обслуживания, и все включенные в нее работники должны быть вовлечены в создание всесторонней профилактической программы.
Члены комитета по написанию хорошо осознают то, что факт существования этих рекомендаций не создает системы, но может быть полезным как часть стратегии профилактической медицины, основанной на доказательствах, где они могут послужить:
— основой для согласия всех потенциальных партнеров в вопросе выявления и контроля артериальной гипертензии;
— основой для образования и обучения;
— моделью для отдельных национальных медицинских обществ, объединенных задачей принять эти рекомендации на вооружение и приспособить их согласно национальной политике здравоохранения и доступным ресурсам;
— типовым стандартом, основанным на научных доказательствах, для определения самых действенных инструментов контроля при лечении артериальной гипертензии;
— основой для экономических обоснований здравоохранения.


