Международный эндокринологический журнал 3 (35) 2011
Вернуться к номеру
Аналіз діяльності ендокринологічної служби України у 2010 році та перспективи розвитку медичної допомоги хворим з ендокринною патологією
Авторы: Ларін О.С., Паньків В.І., Селіваненко М.І., Грачова О.О., Український науково-практичний центр ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України, м. Київ
Рубрики: Эндокринология
Версия для печати
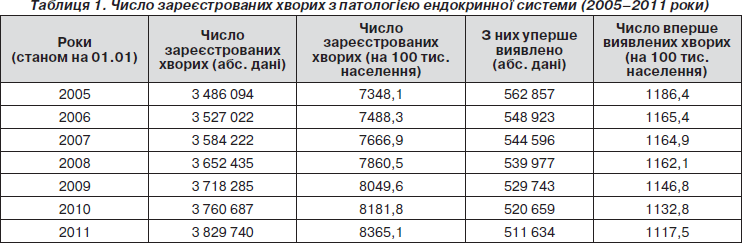
Патологія ендокринної системи займає одне з провідних місць у структурі загальної захворюваності населення України. У державі відзначається ріст числа хворих із різними ендокринопатіями. Так, якщо в 2005 році таких хворих було зареєстровано 3 486 094, то станом на 01.01.2011 р. — 3 829 740 осіб, тобто приріст становить 9,85 % (табл. 1).
Основні причини зростання кількості хворих на ендокринну патологію: інтенсивний вплив на населення факторів ризику (нераціональне харчування, гіподинамія, надмірна маса тіла/ожиріння, хронічний стрес, хронічний дефіцит йоду тощо).
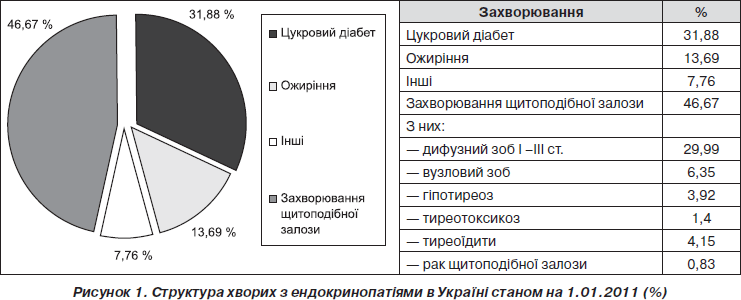
У структурі ендокринних захворювань основне місце належить патології щитоподібної залози (46,67 %) та цукровому діабету (31,88 %) (рис. 1).
При такій кількості хворих на цукровий діабет, з ураженнями щитоподібної залози, гіпофіза, надниркових залоз тощо праця лікаря-ендокринолога стала надзвичайно важливою соціальною професією.
У різних медичних закладах України працюють 1653 лікарі-ендокринологи. Забезпеченість лікарями-ендокринологами у 2010 р. становить 0,36 на 10 тис. населення (табл. 2). Для порівняння: у 1993 р. число лікарів-ендокринологів становило 1381 (на 19,69 % менше), а у 2005 р. — 1631 (0,35 на 10 тисяч населення).
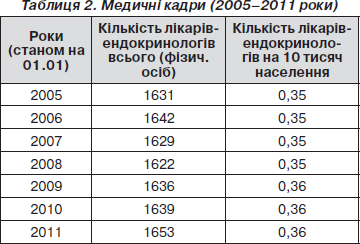
Слід зазначити, що протягом останніх 5 років практично не змінилась кількість лікарів-ендокринологів, які надають допомогу хворим. Однак у багатьох районних поліклініках різних областей України немає лікарів-ендокринологів взагалі або в них працюють лікарі інших спеціальностей за сумісництвом. Найнижче забезпечення лікарями-ендокринологами в Миколаївській (0,19 на 10 тисяч населення), Кіровоградській (0,24 на 10 тисяч населення), Херсонській (0,26 на 10 тисяч населення) та Луганській областях (0,27 на 10 тисяч населення), а також за даними Центру медичної статистики МОЗ України — у Харківській області (0,27 на 10 тисяч населення) (очевидно, сюди не входять лікарі-ендокринологи з ДУ «Інститут проблем ендокринної патології ім. В.Я. Данилевського НАМН України). Найбільше лікарів-ендокринологів у місті Києві (0,69 на 10 тисяч населення), Чернівецькій (0,49) і Тернопільській (0,45 на 10 тисяч населення) областях.
Згідно з наказом № 33 МОЗ України від 23.02.2000 р. «Про штатні нормативи та типові штати закладів охорони здоров’я» виділяється одна ставка лікаря-ендокринолога на 50 тисяч населення, тому в районах з меншою кількістю населення ендокринологами змушені працювати лікарі за сумісництвом. У лікаря-ендокринолога група диспансерного спостереження поліклініки сягає 2000 хворих (для порівняння на 1,0 ставки сімейного лікаря в сільській місцевості закріплено 1200 осіб, у містах — 1500 осіб, а на 1,0 ставки дільничного терапевта — 2000 осіб, і не всі ці особи мають хронічні хвороби та потребують постійного диспансерного спостереження). Також виникають питання щодо нерівних умов оплати праці дільничних лікарів та фахівців вузьких спеціальностей поліклінік.
Кількість атестованих лікарів-ендокринологів становить 1200 осіб (72,59 % від загального числа), з них із вищою категорією — 48,1 %, з першою — 33,8 %, з другою — 18,2 %. Найменша кількість атестованих лікарів у м. Києві (59,3 %), Харківській (59,5 %), Вінницькій (60,3 %) областях та м. Севастополі (61,5 %). Найбільше атестовано лікарів у Миколаївській (95,7 %), Херсонській (85,7 %), Рівненській (85,7 %) та Волинській (85,3 %) областях.
Значна увага з боку МОЗ України приділяється підвищенню професійної підготовки ендокринологів на курсах спеціалізації, передатестаційних курсах. Регулярно проводяться науково-практичні конференції й семінари з актуальних питань ендокринології.
Загальна кількість ендокринологічних ліжок (дорослих і дитячих) у системі МОЗ України становить 3477 (0,76 на 10 тис. населення). Найменша забезпеченість ліжками у Харківській області (0,40 на 10 тисяч населення), АР Крим (0,50), Чернівецькій (0,53) та Луганській областях (0,57 на 10 тисяч населення), найбільша — у м. Києві (1,4) та Севастополі (1,06 на 10 тисяч населення), Дніпропетровській (0,96) та Закарпатській областях (0,96 на 10 тисяч населення).
Якщо у 2005 р. середнє перебування хворого з ендокринопатіями на ліжку становило 13,6 дня, а середнє число днів роботи ліжка — 351,8, то у 2010 р. відповідні показники зменшилися до 11,87 і 345,11.
Показником ефективності стаціонарного лікування є зменшення летальності хворих від 0,23 у 2005 р. до 0,17 у 2010 р. Найнижча летальність у Чернівецькій (0,00), Житомирській, Рівненській, Сумській та Херсонській областях (0,04), найбільший показник у Кіровоградській області (0,75) та м. Севастополі (0,56).
Наявна мережа та кадровий потенціал лікувально-профілактичних закладів України дозволяють надавати якісну спеціалізовану допомогу хворим на цукровий діабет та іншу ендокринну патологію.
На сьогодні стало аксіомою, що цукровий діабет — тяжке прогресуюче захворювання, при якому вкрай високий ризик розвитку інвалідизуючих мікросудинних і кардіоваскулярних ускладнень. І, незважаючи на те що за останні роки досягнуто значні успіхи в розумінні патофізіології й молекулярної біології цукрового діабету, захворювання і надалі залишається серйозною медичною й соціальною проблемою. Це зумовлено не лише високим його поширенням, цифри якого у світі перевищують на сьогодні 275 млн пацієнтів, але й тривожною тенденцією пришвидшення зростання числа хворих. Витрати на організацію допомоги хворим із діабетом оцінюються більше ніж в 2–3 % від загальних видатків охорони здоров’я в кожній країні. Безперечно, що глобальна пандемія цукрового діабету 2-го типу становитиме в першій декаді XXI століття значну величину в системі охорони здоров’я у всьому світі.
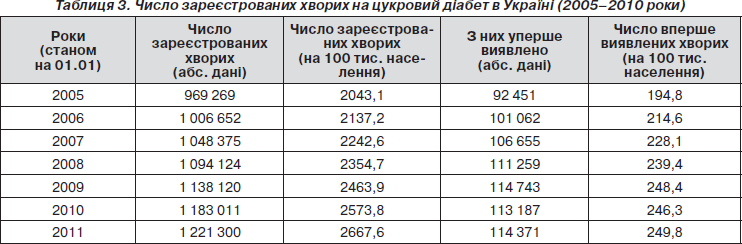
Станом на 1.01.2011 р. в Україні число зареєстрованих хворих на цукровий діабет досягло 1 221 300 осіб, що становить 2 667,6 на 100 тис. населення (табл. 3).
Відмічається приріст показника поширеності цукрового діабету в Україні за 5 років на 26 %. Більша частота цукрового діабету спостерігається серед населення промислово розвинутих регіонів, однак здебільшого показник поширеності залежить від стану профілактичної діяльності з раннього активного виявлення хворих на цукровий діабет 2-го типу. Найвищі показники поширеності цукрового діабету у Хмельницькій (3584,1 на 100 тисяч населення), Черкаській (3531,2) та Чернівецькій (3502,7) областях, найнижчі — у Волинській (1836,5), Львівській (2051,4) та Чернігівській (2123,2) областях.
Спостерігається значне зростання захворюваності населення України на цукровий діабет: від 194,8 на 100 тис. населення у 2005 р. до 249,8 — у 2010 р. (табл. 3), тобто на 23,7 % протягом 5 років. Проте число хворих збільшується в основному за рахунок цукрового діабету 2-го типу. При цьому показники захворюваності вищі в областях, де краще поставлена профілактична робота. Так, у Харківській області зазначений показник досягає 350,2 на 100 тисяч населення, у Хмельницькій — 316,7, Чернівецькій — 311,8, Черкаській – 300,1. У той же час недостатньо активно здійснюється раннє виявлення цукрового діабету в м. Севастополі (167,5), у Чернігівській (183,5), Луганській (193,7) та Кіровоградській (197,8) областях.
З метою розвитку профілактичної ендокринології науково обґрунтовано й розроблено організаційні основи програми скринінгу цукрового діабету в умовах великого адміністративного району. Скринінгові дослідження, проведені в областях у рамках виконання програми «Цукровий діабет», показали, що реальне число хворих на цукровий діабет принаймні втричі перевищує дані офіційної статистики.
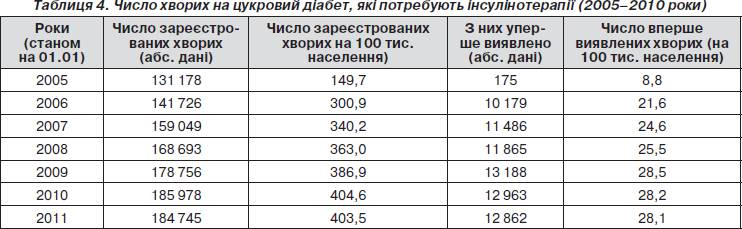
Спостерігається зростання числа хворих на цукровий діабет, які потребують інсулінотерапії: від 131 178 у 2005 р. до 184 745 — у 2010 р. (табл. 4). Приріст таких хворих за 5 років досягнув 40,8 %.
Насамперед це пов’язано із зміною підходів до лікування цукрового діабету 2-го типу, які визначають інсулінотерапію при цій патології як один із провідних методів лікування. Тому в найближчі роки слід очікувати подальшого зростання числа хворих на цукровий діабет, які потребуватимуть інсулінотерапії.
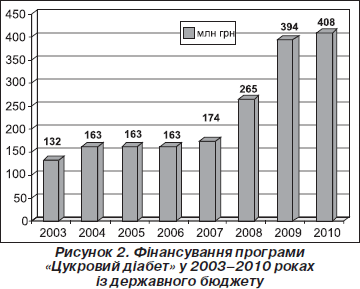
Асигнування з державного бюджету на виконання Комплексної програми «Цукровий діабет» за період 2005–2010 рр. зросли втричі (рис. 2). 19 серпня 2009 року постановою Кабінету Міністрів України № 877 була затверджена Державна цільова програма «Цукровий діабет» на 2009–2013 роки.
Першочергове завдання програми — забезпечення хворих на цукровий діабет препаратами інсуліну. Питання забезпечення хворих на цукровий діабет препаратами інсуліну на сьогодні фактично вирішено, але залишається суттєвою проблемою забезпечення хворих таблетованими цукрознижуючими лікарськими засобами. Відповідно до Державної цільової програми «Цукровий діабет» видатки на ці препарати мають бути передбачені в місцевих бюджетах, але виділяється не більш ніж 3–4 % від потреби.
У той же час відсутність уніфікованого механізму забезпечення хворих препаратами інсуліну на обласному рівні призводить до нераціонального використання коштів, що виділені на виконання пунктів програми «Цукровий діабет». Для прикладу: у різних областях одиниця одного й того самого препарату закуповується з різницею від 3 до 36 грн.
При цьому державні кошти витрачаються винятково на закупівлю препаратів інсуліну, не проводиться належний контроль за досягненням стану компенсації, неможливо встановити кількість вимірювань глікозильованого гемоглобіну по країні. Згідно з клінічними протоколами, кожному хворому на цукровий діабет, який отримує лікування препаратами інсуліну (а їх в Україні 185 тисяч), необхідно 4 рази на рік (не менше ніж двічі) перевірити рівень глікозильованого гемоглобіну. За даними виробників і постачальників реактивів, у 2010 році закуплено державними установами та приватними лабораторіями реактивів для визначення глікозильованого гемоглобіну на 30 000 тестів, тобто не більше ніж для 15 тисяч хворих.
Визначення глікозильованого гемоглобіну, що є критерієм компенсації цукрового діабету, у більшості регіонів практично не проводиться у зв’язку з нестачею коштів. Контроль за компенсацією цукрового діабету в регіонах здійснюється за рахунок коштів хворого. При цьому кількість хворих на цукровий діабет у стані компенсації за даними вимірювань глікозильованого гемоглобіну не перевищує по країні 7 %, а близько 70 % хворих на цукровий діабет взагалі не здійснюють контроль за рівнем глікозильованого гемоглобіну.
З метою виконання завдань програми стосовно вдосконалення системи профілактики та ранньої діа- гностики цукрового діабету та його ускладнень для посилення ефективності і диспансерного спостереження за хворими Міністерством охорони здоров’я України здійснено протягом 2005–2006 років у централізованому порядку закупівлю приладів для визначення рівня глікозильованого гемоглобіну у крові (як основного критерію ефективності лікування цукрового діабету) та мікроальбумінурії (з метою ранньої діагностики уражень нирок). В ендокринологічні диспансери (центри) та обласні лікарні поставлено 28 апаратів D-10, а решта 200 біохімічних аналізаторів (від 8 до 16 апаратів) розподілено в лікувально-профілактичні заклади кожної області, де надається спеціалізована ендокринологічна допомога. Першочерговим завданням органів охорони здоров’я слід вважати раціональне ефективне використання виділених приладів для своєчасного обстеження хворих. Кошти на закупівлю витратних матеріалів для цього обладнання мають бути передбачені у місцевих бюджетах. Однак на закупівлю витратних матеріалів до лабораторного обладнання для вимірювання рівня глікозильованого гемоглобіну та мікроальбумінурії з місцевих бюджетів було виділено лише 1,0 % від потреби.
Аналіз наданої з регіонів інформації щодо закупівлі препаратів інсуліну для лікування хворих на цукровий діабет показує, що спостерігається не тільки збільшення закупівлі дороговартісних препаратів інсуліну за рахунок картриджних форм та аналогів, а й невиправдане збільшення вартості одиниці препарату навіть флаконних форм вітчизняного виробника. Призначення дороговартісних аналогів інсуліну хворим, які не здійснюють самоконтроль діабету й не виконують рекомендації лікарів, далеко не завжди є доцільним і призводить до нераціонального використання бюджетних коштів.
Неефективно працюють школи самоконтролю для хворих на цукровий діабет, у звітах надається інформація щодо відкриття 387 шкіл, але за відсутності виділених для їх роботи фахівців та уніфікованої програми навчань. 70 кабінетів «Діабетична стопа» (з них 9 — приватних) та 16 кабінетів «Діабетична ретинопатія» також працюють у більшості випадків виключно на папері у зв’язку з відсутністю штатів, обладнання, нормативно-правової бази. Отже, контроль за ускладненнями цукрового діабету здійснюється по мірі звертання, не проводиться профілактика та раннє виявлення ускладнень цукрового діабету, як це заплановано в програмі «Цукровий діабет» 2009–2013 р.
Кількість хворих із діабетичною нефропатією в Україні досягла 71 222 особи (188,9 на 100 тисяч населення), вперше виявлено у 2010 році 5370 осіб, захворюваність становить 14,2 на 100 тисяч населення. Кількість хворих із діабетичною катарактою в Україні — 48 347 (128,2 на 100 тисяч населення), вперше виявлено у 2010 році 3664 особи, захворюваність становить 9,7 на 100 тисяч населення. Кількість хворих із діабетичною ретинопатією – 164 772 особи (437,0 на 100 тисяч населення), вперше виявлено у 2010 році 10 830 осіб, захворюваність становить 28,7 на 100 тисяч населення. Кількість хворих із діабетичною гангреною в Україні — 7560 осіб (20,1 на 100 тисяч населення), вперше виявлена у 2010 році 2191 особа, захворюваність становить 5,8 на 100 тисяч населення.
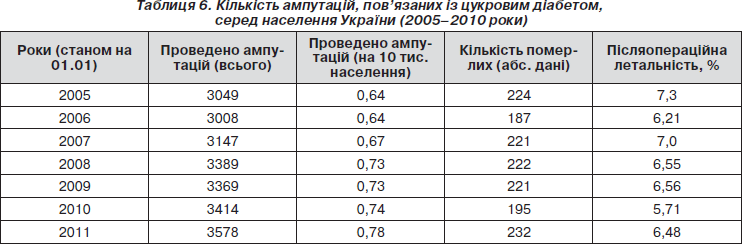
Слід відзначити тенденцію до збільшення числа ампутацій нижніх кінцівок із причини цукрового діабету (табл. 7): якщо у 2005 р. здійснено 3049 таких операцій (0,64 на 10 тисяч населення), то у 2010 р. — 3578 (0,78 на 10 тисяч населення). За даними ВООЗ, 80 % усіх ампутацій кінцівок пов’язані з цукровим діабетом, а в Україні — близько 30 %. З причини судинних захворювань в Україні за 2010 рік ампутовано кінцівки у 10 368 осіб (2,26 на 10 тисяч населення)
Для оцінки медичних та соціально-економічних показників виконання програми «Цукровий діабет» необхідне створення реального дієвого Державного реєстру хворих на цукровий діабет.
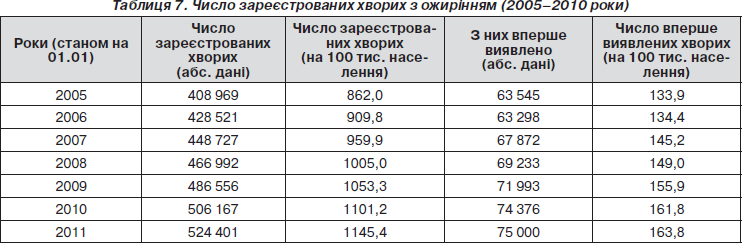
Постійно зростає кількість хворих на ожиріння, але у зв’язку з недостатньою увагою до цього загрозливого захворювання лікарів загальної практики хворі не скеровуються до лікаря-ендокринолога, а потрапляють на консультацію вже за наявності ускладнень. Середній по Україні показник поширеності ожиріння — 1145,4 на 100 тисяч населення, захворюваність — 163,8 на 100 тисяч населення (загалом здебільшого реєструються випадки гіпоталамічного ожиріння). Найбільшу увагу такій патології приділяють у Вінницькій області (75 993 особи, показник поширеності 4623,8 на 100 тисяч населення, вперше виявлено у 2010 році 8477 осіб, захворюваність — 515,8 на 100 тисяч населення).
Відсутність державної системи профілактики йододефіцитних захворювань і нормативно-правової бази — головні перешкоди на шляху реалізації в Україні програм з ліквідації патології, пов’язаної з дефіцитом йоду.
Основні проблеми, пов’язані з профілактикою йододефіцитних захворювань: значна поширеність захворювань щитоподібної залози, пов’язаних із нестачею йоду, серед населення України; відсутність об’єктивної інформації з проблеми йодного дефіциту серед населення; необґрунтоване рекламування БАДів, які буцімто мають достатню кількість йоду для профілактики та лікування захворювань щитоподібної залози, пов’язаних із дефіцитом йоду; йодовану сіль постійно використовує не більше 25 % населення.
Основні заходи з профілактики йодного дефіциту в Україні включають: масове використання йодованої кухонної солі, проведення групової йодної профілактики препаратами йодиду калію в групах особливого ризику (діти, підлітки, вагітні), пропаганду в засобах масової інформації. На сьогодні Україна забезпечена йодованою сіллю в обсязі, що повністю задовольняє споживчі запити населення.
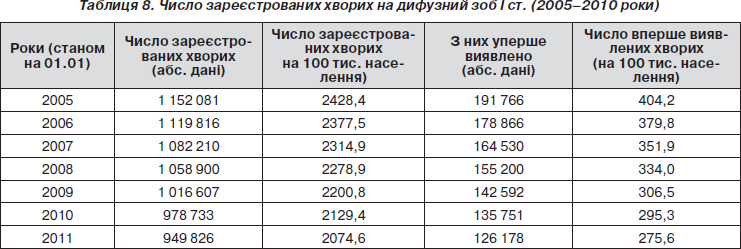
Здійснення програм профілактики йододефіцитних захворювань на регіональному рівні призвело до певних позитивних результатів: у 2005 р. число хворих із дифузним нетоксичним зобом в Україні становило 1 152 081 (показник — 2428,4 на 100 тис. населення), а у 2010 році — 949 826 (показник — 2074,6 на 100 тисяч населення). Порівняно з 2005 р. це число зменшилося на 17,56 % (табл. 8).
Разом із тим показник поширеності дифузного нетоксичного зоба I ст. значно відрізняється в різних регіонах України: якщо у Закарпатській області він досягає 4353,1 на 100 тис. населення, Волинській — 3994,1, то в Одеській області — лише 409,7.
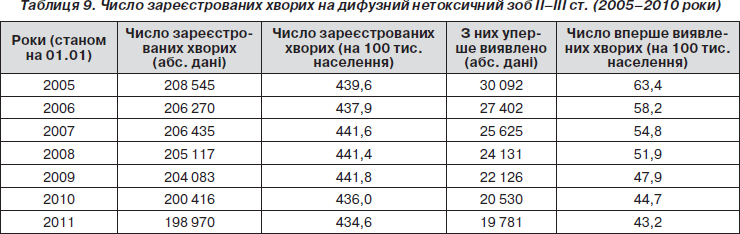
В Україні зареєстровано 198 970 хворих із дифузним нетоксичним зобом II–III ст. (показник поширеності 434,6 на 100 тис. населення). Порівняно з 2005 р. (208 545 хворих), відзначається зменшення числа хворих на 4,6 %, хоча впродовж останніх років спостерігається тенденція до стабілізації кількості таких пацієнтів (табл. 9).
Спостерігаються значні відмінності в показниках поширеності дифузного нетоксичного зоба II–III ст. в різних регіонах України: у Рівненській — 1269,5 на 100 тис. населення, у Закарпатській області — 1183,6, у Київській — 1087,5 проти 97,5 — у м. Севастополі, у Запорізькій області — 165,0 у Кіровоградській — 168,8 на 100 тисяч населення.
Звертає на себе увагу ріст числа хворих із вузловими формами зоба. У 2005 р. зареєстровано 147 788 хворих (311,5 на 100 тис. населення), а у 2010 році — 243 319 (показник поширеності становить 531,5 на 100 тисяч населення), що на 64,7 % перевищує показник 2005 р. (табл. 10).
Зазначені показники значно більші серед населення областей, які найбільше постраждали внаслідок аварії на Чорнобильській АЕС (м. Київ — 1222,1 на 100 тисяч населення, Київська обл. — 940,5 на 100 тис.; Чернігівська область — 951,4 на 100 тисяч населення). У той же час серед населення Луганської та Миколаївської областей поширеність вузлового зоба становить відповідно 212,7 та 263,5 на 100 тисяч населення.
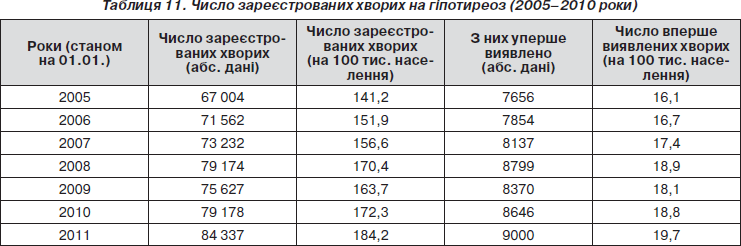
Щороку зростає частота гіпотиреозу серед населення України (табл. 11), при цьому показник поширеності цієї патології вищий серед мешканців м. Києва (294,7 на 100 тис.), Донецької (249,4 на 100 тисяч) і Дніпропетровської (248,3 на 100 тисяч) областей.
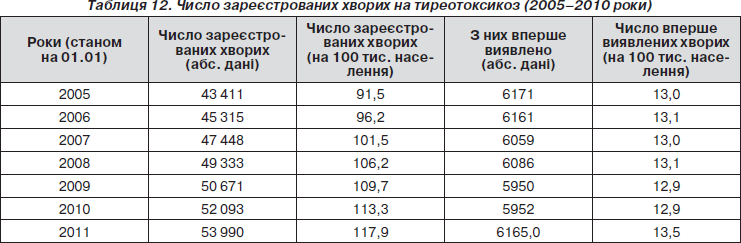
У табл. 12 наведено показники поширеності тиреотоксикозу серед населення України. Як бачимо, спостерігається щорічне стабільне збільшення числа хворих на цю патологію, особливо це стосується населення Хмельницької (199,3 на 100 тисяч), Закарпатської (175,8 на 100 тис.) і Донецької (161,3 на 100 тисяч) областей.
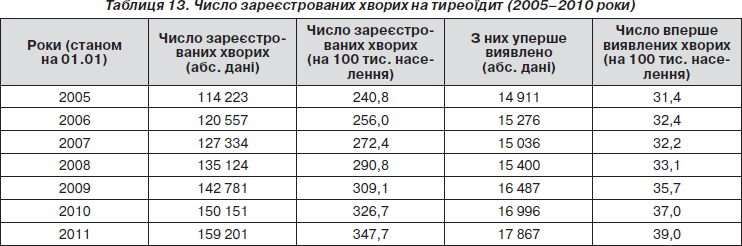
Відзначається стабільна тенденція до збільшення поширеності тиреоїдиту серед населення України (табл. 13). У м. Києві поширеність (734,2 на 100 тисяч населення) вдвічі більша, ніж у середньому по Україні (347,7 на 100 тисяч населення). Аналогічна тенденція спостерігається в Донецькій та Харківській областях. Найменша поширеність тиреоїдиту в Тернопільській (72,8) та Волинській (100,1) областях.
Станом на 1.01.2005 р. в Україні під спостереженням перебував 22 331 хворий на рак щитоподібної залози (47,1 на 100 тис. населення), а у 2010 році — 32 018 (показник 69,9 на 100 тисяч населення). Порівняно з 2005 р. число хворих на рак щитоподібної залози зросло на 43,37 %, а показник поширеності раку щитоподібної залози серед населення України зріс на 5,7 % (табл. 14).
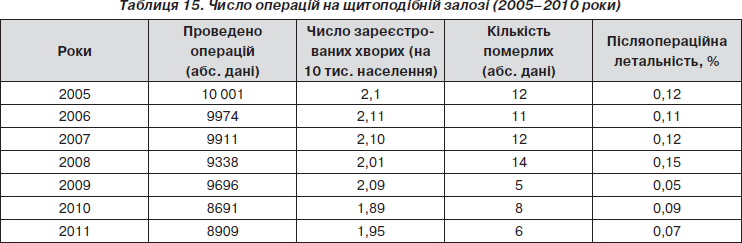
У лікувально-профілактичних закладах України виконано 9696 операцій на щитоподібній залозі. Порівняно з 2005 р. число оперативних втручань при захворюваннях щитоподібної залози практично не змінилося (табл. 15). Однак у багатьох регіонах України відмічається недостатня увага до проблеми оперативного лікування хворих на патологію щитоподібної залози, іншу ендокринну патологію: відсутні спеціалізовані хірургічні відділення, підготовлені хірурги-ендокринологи, лікарі-морфологи. До того ж відсутні уніфіковані стандарти надання допомоги хворим із цією патологією.
Основні принципи вдосконалення ендокринологічної служби в Україні: системність організаційних і методологічних підходів, стандарти лікування, раціональна фармакотерапія.
Системність підходів у плані організаційних аспектів удосконалення ендокринологічної служби полягає в переважному розвитку амбулаторної моделі спостереження за хворими з ендокринопатіями. На сьогодні наявні всі можливості для повного комплексного обстеження та лікування більшості хворих з ендокринною патологією в амбулаторних умовах, за винятком пацієнтів з вираженими проявами синдрому діабетичної стопи (трофічні виразки, гангрена), хронічною нирковою недостатністю внаслідок діабетичної нефропатії, аденомою гіпофіза, хворобою Іценка — Кушинга тощо, які потребують специфічних інструментальних, діагностичних і лікувальних підходів. Удосконалення амбулаторної моделі спостереження ендокринних хворих дозволить скоротити на 10 % профільний ліжковий фонд.
Поетапний розвиток спеціалізованої допомоги на всіх рівнях медичної служби. Насамперед це стосується розвитку спеціалізованої допомоги для лікування пізніх ускладнень цукрового діабету: діабетичної нефропатії, діабетичної ретинопатії, діабетичної стопи, а також вирішення проблем вагітності при діабеті.
Особливу увагу слід приділити розвитку гінекологічної ендокринології у зв’язку зі збільшенням частоти патології.
Реорганізація існуючої мережі ендокринологічних диспансерів та ендокринологічних відділень лікарень, створення в регіонах відповідних ендокринологічних центрів.
Розробка перспективної програми кадрової політики в плані повного забезпечення системи охорони здоров’я медичними кадрами.
Метою реорганізації є створення в регіональній мережі закладів охорони здоров’я Головного лікувально-профілактичного закладу з питань організації і надання допомоги пацієнтам з ендокринним захворюваннями на базі функціонуючих ендокринологічних диспансерів або ендокринологічних відділень обласних (міських) лікарень зі збереженням кадрового потенціалу, матеріальної, технічної, наукової, лікувально-профілактичної баз закладів і організацій.
Для вдосконалення ендокринологічної служби необхідно розвивати її методологічну базу. На сьогодні важливе значення надається розвитку міждисциплінарних підходів. Особливо чітко необхідність удосконалення міждисциплінарних підходів виявляється при організації системи спеціалізованої допомоги хворим на цукровий діабет з ураженням нижніх кінцівок (синдром діабетичної стопи). При цій патології слід налагодити тісну взаємодію й наступність у роботі ендокринолога, хірурга відділення гнійної хірургії, хірурга відділення судинної хірургії, невропатолога, ортопеда. Незважаючи на функціонування кабінетів діабетичної стопи, у багатьох випадках хворі потрапляють у стаціонари на стадії діабетичної гангрени, коли операцією вибору є ампутація нижньої кінцівки.
Іншим прикладом може бути лікування хворих із вузловим зобом, коли необхідна тісна взаємодія між ендокринологом, хірургом, спеціалістом ультразвукової діагностики, цитологом, патоморфологом у плані вибору оптимальної тактики лікування хворого (проведення тонкоголкової пункційної біопсії для визначення тактики лікування хворого, у разі необхідності оперативного втручання — визначення об’єму операції, проведення експрес-біопсії під час оперативного втручання тощо). На жаль, зазвичай відсутні фахівці патоморфологи, цитологи, які мають певний рівень підготовки з питань ендокринології.
Розвиток профілактичної ендокринології
Основні напрямки, що визначають перспективи розвитку ендокринологічної служби стосовно її профілактичного скерування:
— розвиток системи шкіл (кабінетів) з ендокринних захворювань (цукрового діабету, патології росту, ожиріння, остеопорозу тощо);
— широке впровадження скринінгових методів раннього виявлення ендокринних захворювань;
— профілактика йододефіцитних захворювань.
Важливе значення в удосконаленні ендокринологічної служби належить впровадженню принципів раціональної фармакотерапії, які ґрунтуються на впровадженні стандартів медичної допомоги та конкретних клінічних протоколів із позицій доказової медицини.