Международный эндокринологический журнал 6 (38) 2011
Вернуться к номеру
Устранение дефицита йода — одна из ключевых задач здравоохранения
Авторы: Бруно Де Бенуа, научный консультант ВОЗ, Швейцария, Швец О.В., директор ГП «Государственный научно-исследовательский центр по проблемам гигиены питания» МЗ Украины, главный внештатный специалист МЗ Украины по специальности «диетология»
Рубрики: Эндокринология
Версия для печати
Введение
Дефицит йода признан глобальной проблемой здравоохранения, поскольку затрагивает около трети мирового населения и влечет за собой серьезные последствия для здоровья, связанные с ограничением трудоспособности, что ска- зывается в большой степени как на потенциале человеческих ресурсов, а вследствие этого на национальной экономике, так и на бюджете здравоохранения. В то же время методы профилактики дефицита йода являются эффективными, легко внедряются и не требуют больших финансовых вложений. Таким образом, можно совершенно обоснованно гово- рить о том, что устранение йодной недостаточности становится проблемой, решение который не может более откладываться ввиду очевидных способов ее решения и несомненной пользы для каждого жителя территории с дефицитом йода.
Цель настоящей статьи — рассмотреть различные аспекты устранения дефицита йода, подвергнув их критическому анализу, для того чтобы лучше понять пределы эффективности предложенных профилактических стратегий. Этот анализ будет направлен на причины возникновения дефицита йода, его влияние на здоровье, на стратегии, которые используются сегодня для устранения йодной недостаточности и на достигаемый с их помощью результат.
Масштабы дефицита йода
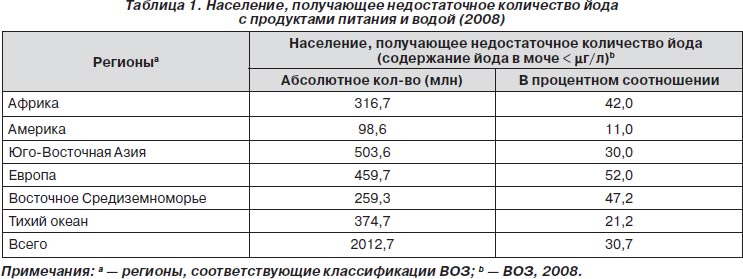
По оценкам ВОЗ, около двух миллиардов человек подвергается риску йодной недостаточности в том смысле, что эти люди получают недостаточное количество йода с пищей и водой, подвергаясь таким образом риску развития заболеваний, вызванных дефицитом йода. Этому риску подвержены как развитые страны, так и развивающиеся (de Benoist et al., 2008). Регионами, которые затронуты в большей степени, являются Азия и Европа, за ними следуют Тихий океан и Африка, затем Восточное Средиземноморье и, наконец, Америка, которая является наименее вовлеченным регионом, насчитывающим всего 4,9 % от общего количества людей, подверженных риску йододефицита (табл. 1).
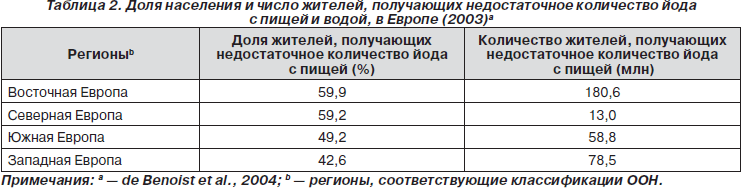
Интересно отметить, что Европа является вторым регионом в мире, испытывающим йодный дефицит, если судить по абсолютному числу подверженных такому риску людей, но занимает первое место в пропорциональном отношении: более половины населения (52 %) получают недостаточно йода с пищей и водой (de Benoist et al., 2008). В Восточной Европе эти показатели немного выше, чем в Западной (табл. 2). Это в большой степени обусловлено тем фактом, что все регионы начали кампанию по профилактике йодной недостаточности в 90-х годах, тогда как в Восточной Европе эти меры были гораздо менее энергичными.
Приведенные данные отражают средние национальные значения. Они не учитывают региональные данные внутри стран: во многих странах йодный дефицит затрагивает только определенные регионы.
Круговорот йода в природе
Йод — это микроэлемент, присутствующий в организме в крайне малых количествах, от 10 до 15 миллиграммов на килограмм веса. Он входит в состав гормонов щитовидной железы, являясь, таким образом, незаменимым элементом. В природе йод распределяется неравномерно и обнаруживается в следовых количествах. Основная часть йода находится в океанах (около 50 микрограммов на литр), где йоны йодистых соединений окисляются, а затем испаряются в атмосферу и возвращаются на землю с дождями. Йод встречается в верхних слоях почвы, но почвы, затронутые эрозией или размытые ливнями и наводнениями, бедны йодом. Это, в частости, относится к горным районам, но не ограничивается ими: бедные йодом почвы встречаются на равнинах и даже на морском побережье. Растения и животные, получающие питание из таких почв, также испытывают дефицит йода, вследствие чего этому риску подвергается и население, проживающее в соответствующих регионах.
Основными пищевыми источниками йода являются рыба (тунец, сельдь), морепродукты и морские водоросли, но в индустриально развитых странах, в частности в Северной Америке и Европе, такими продуктами являются соль, хлеб и молоко, поскольку они обогащены йодом (IOM, 2001; Haldimann et al., 2005).
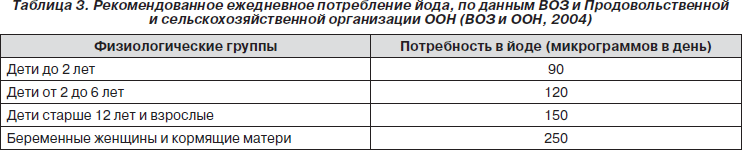
Рекомендуемое потребление йода различно в зависимости от физиологического состояния: оно выше для беременных женщин и детей в пересчете на массу тела (табл. 3).
Метаболизм йода и патофизиология дефицита йода
Попадая в организм, йод в основном всасывается в желудке и верхней части тонкого кишечника, поступает в кровь, где находится главным образом в свободном состоянии, а оттуда — в щитовидную железу, остаток йода выводится почками. Доля йода, которая задерживается щитовидной железой, зависит от количества йода, поступающего с пищей, и она тем выше, чем меньше йода поступает в организм. Выведение йода почками меняется в зависимости от поступления йода в организм, по- этому концентрация йода в моче служит маркером количества йода, поступающего с пищей.
Количество йода, улавливаемое щитовидной железой, регулируется тиреотропным гормоном (ТТГ), который, в свою очередь, по принципу обратной связи конт-ролируется содержанием гормонов щитовидной железы, находящихся в крови. Щитовидная железа продуцирует 4 гормона, различающихся содержанием йода: монойодтирозин (Т1), дийодтирозин (T2), трийодтиронин (T3) и тироксин (T4). Трийодтиронин обладает метаболической эффективностью, в 4 раза превосходящей эффективность тироксина, хотя требует всего 75 % количества йода, необходимого для синтеза тироксина. Это, возможно, объясняет причину увеличения выработки трийодтиронина, а не тироксина при дефиците йода. Гормоны щитовидной железы в основном влияют на метаболизм и рост тканей. Гормоны щитовидной железы матери преодолевают плаценту с самого начала беременности и принимают участие в развитии эмбриона до того момента, когда начинает функционировать его щитовидная железа. После рождения гормоны щитовидной железы играют важную роль в развитии органов, в частности костных тканей, а у взрослых людей — в клеточном метаболизме, в частности энергетическом. Когда поступление йода с пищей уменьшается, начинает развиваться процесс адаптации, контролируемый ТТГ, что позволяет поддерживать нормальную функцию щитовидной железы. Количество йодистых соединений, задерживаемых щитовидной железой, возрастает, и одновременно уменьшается выведение йода с мочой, что позволяет сохранить запас йода щитовидной железы на уровне нормы (10–12 миллиграммов) и обеспечить увеличение синтеза гормонов, в частности Т3. Этот механизм адаптации начинает действовать, как только пищевое поступление йода опускается ниже 100 микрограммов в день. Если пищевое поступление йода поддерживается на уровне от 100 до 50 микрограммов в день, функция щитовидной железы остается в пределах нормы. Если поступление йода с пищей ниже 50 микрограммов в день, функция щитовидной железы ухудшается: запасы йода уменьшаются ниже нормы и возникает гиперплазия щитовидной железы; производство Т1 и Т3 увеличивается, в то время как производство Т2 и T4 уменьшается (Delange, 1994). Такие изменения в производстве гормонов Т3 и Т4 в сочетании с нарастающим преобразованием Т3 в Т4 в периферических тканях объ-ясняют увеличение отношения Т3/Т4 в крови.
Последствия дефицита йода для здоровья
Дисфункция щитовидной железы вследствие недостаточного потребления йода с пищей вызывает ряд специфических последствий для здоровья, объединенных под общим термином «заболевания, вызванные дефицитом йода» (Hetzel, 1983). Эти проявления изменяются с возрастом и физиологическим состоянием. Они представлены в табл. 4.
Из всех нарушений наиболее серьезным считается задержка умственного развития. В крайней форме, которая практически не наблюдается сегодня, эта задержка выражается в значительной умственной отсталости, кретинизме, а при гипотиреозе в зависимости от формы преобладают неврологические проявления либо нарушения метаболизма с микседемой. В умеренных или слабых формах подобные нарушения выражаются в более или менее выраженном снижении, иногда даже незаметном, умственных функций, что, в свою очередь, влечет за собой трудности в усвоении школьной прогаммы у детей и ограничивает конкурентоспособность и производительность труда взрослых. Многочисленные исследования, проведенные как в индустриально развитых, так и в развивающихся странах, показали, что IQ у детей школьного возраста, проживающих в регионах с дефицитом йода, снижается более чем на 10 пунктов (Bleichrodt et al., 1989; Bleichrodt et al., 1994; Qian et al., 2005).
Церебральные поражения, приводящие к нарушениям умственного развития, возникают в период эмбрионального развития. Действительно, в течение эмбрионального периода отмечается два пика развития мозга, первый между 3-м и 5-м месяцами и второй между 6-м месяцем и 2–3-м годом после рождения. Во время первого пика роста ребенок полностью зависит от гормонов щитовидной железы матери, во время второго пика — напротив, щитовидная железа эмбриона функционирует, ребенок автономен и зависит уже от производства собственных гормонов щитовидной железы (Dobbing et Sands, 1973). Таким образом, дефицит йода у матери может нарушить церебральное развитие зародыша либо в начале беременности, не обеспечивая достаточного поступления гормонов, либо в конце беременности и в период грудного вскармливания, если не обеспечивается достаточное для щитовидной железы поступление йода (Morreale de Escobar et al., 2000). Этим объясняется тот факт, что, с одной стороны, дефицит йода, испытываемый матерью во время беременности, приводит к более или менее выраженной задержке умственного и двигательного развития, а с другой стороны, устранение дефицита йода у матери необходимо для обеспечения гармоничного развития мозга эмбриона и профилактики задержки развития. Сегодня известно, что у детей недостаток йода является основной причиной церебральных нарушений, которые могут быть предупреждены.
Среди других последствий дефицита йода у матери во время беременности необходимо отметить также увеличение риска детской смертности в первый год жизни, свидетельством чего является снижение детской смертности у тех матерей, которые дополнительно получали йод во время беременности (Thilly et al., 1980). Возможно, эти последствия недооцениваются, поскольку систематическое изучение содержания TТГ у новорожденных, проведенное в нескольких европейских странах показывает аномально высокий уровень йодной недостаточности (Delange et al., 1986).
Зоб — одно из наиболее частых и известных проявлений дефицита йода. Он представляет собой увеличение щитовидной железы. Зоб может появиться в любом возрасте. Начиная с пубертатного периода, зоб чаще встречается у женщин, чем у мужчин. Говорят об эндемическом зобе, если он встречается более чем у 5 % населения (ВОЗ, 2007). Некоторые пищевые факторы могут способствовать появлению зоба, но только в том случае, если человек уже испытывает нехватку йода (Delange et al., 1982). Эти струмогенные факторы действуют, либо ингибируя транспорт йода в щитовидной железе, как тиоцианат, присутствующий в необезвреженной маниоке (Delange et al., 1982), либо противодействуя окислению и превращению йода в органический, как фенольные производные или йод в высоких дозах, либо ускоряя метаболизм гормонов щитовидной железы в организме, как динитрофенол (Gaetan, 1980). Основные струмогенные факторы пищевого происхождения представлены в табл. 5.
Мониторинг достаточного поступления йода
Чтобы выбрать стратегию, направленную на профилактику дефицита йода у населения, и оценить ее эффективность, необходимо иметь индикаторы, которые позволили бы измерить масштаб и степень йодной недостаточности. Эти индикаторы будут эффективны, если они надежны, дешевы и могут легко использоваться. Йодный статус главным образом измеряется у детей школьного возраста, поскольку они находятся в организованном коллективе и их йодный статус достаточно точно отражает йодный статус всего населения (ВОЗ, 2007).
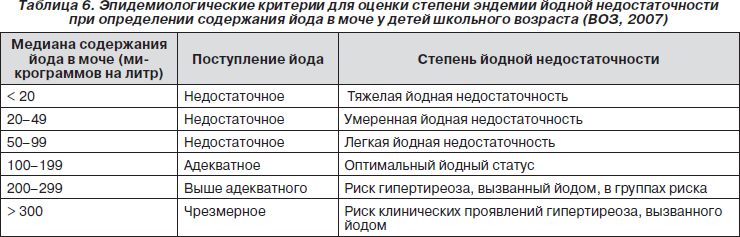
Показатели концентрации йода в моче — наиболее часто используемый индикатор, поскольку он наиболее доступен при исследовании определенной местности — достаточно образца мочи и не требуются особые условия хранения и транспортировка. Вместе с тем 90 % потребляемого йода выводится с мочой; следовательно, содержание йода в моче — это надежный индикатор недавно поступившего йода и, в широком смысле, риска дефицита йода. Он имеет значение только в масштабах группы населения, и его не имеет смысла учитывать на индивидуальном уровне. Содержание йода в моче у группы населения выражается в медианных, а не средних значениях, поскольку не подчиняется распределению Гаусса, т.е. нормальному распределению. Порог нормальности медианы содержания йода в моче находится между значениями 100 и 300 микрограммов на литр. Если медиана ниже 100 микрограммов на литр, население получает недостаточно йода и, таким образом, подвергается риску заболеваний, вызванных дефицитом йода. Если медиана превышает 300 микрограммов на литр, население получает избыточное количество йода и подвергается риску гипертиреоза. Исходя из этого, категоризация степени йодной недостаточности и оценка связанного с ней риска были предложены ВОЗ (2007). Они представлены в табл. 6.
У беременных женщин пороговые значения содержания йода в моче, связанные с риском возникновения заболеваний, вызванных дефицитом йода, выше, чем у других групп населения, поскольку значительно выше их потребность в йоде. Пороговое значение содержания йода в моче, отражающее адекватное поступление йода, составляет от 250 до 499 микрограммов на литр, порог содержания йода в моче, при котором содержание йода чрезмерно, — более 500 микрограммов на литр. Вместе с тем у кормящих матерей пороговые значения содержания йода в моче ниже с учетом риска, связанного с тем, что избыток йода может вызывать гипертиреоз у вскармливаемого ребенка. Таким образом, пороговое значение содержания йода в моче, соответствующее адекватному поступлению йода, не должно превышать 100 микрограммов на литр. Аналогично пороговое значение 100 микрограммов на литр используется также для детей в возрасте менее 2 лет (Andersson et al., 2007).
Периодическое повторение исследований содержания йода в моче имеет большое значение, так как отражает воздействие дополнительного поступления йода на йодное обеспечение населения. Информация такого рода необходима для изменения программы в том случае, когда поступление йода не является адекватным, а также для выявления, в случае необходимости, групп риска.
Выявление увеличения размеров щитовидной железы (зоба) также является часто используемым индикатором. Он отражает заболеваемость, вызванную дефицитом йода. Распространенность зоба вместе с содержанием йода в моче дают достаточно объективное представление о наличии или отсутствии йододефицита. Обычно зоб обнаруживается при пальпации щитовидной железы, тем не менее измерение объема железы с помощью ультразвука, недавно получившее распространение (Zimmermann et al., 2004), используется все чаще, поскольку гораздо более чувствительно и специфично, чем пальпация, в частности в регионах с незначительным или умеренным дефицитом йода.
По данным ВОЗ, недостаток йода становится проблемой национального здравоохранения, если общий показатель распространенности зоба среди детей школьного возраста превышает 5 %. Степень нехватки йода тем выше, чем больше распространенность зоба (табл. 7).
Изучение заболеваемости и распространенности зоба необходимо прежде всего для определения территорий с выраженным дефицитом йода и принятия решения о реализации профилактической программы. В то же время эти показатели не могут использоваться для определения эффективности программы йодной профилактики среди населения. Причина заключается в том, что уменьшение распространенности зоба после внедрения программы профилактики не происходит параллельно с увеличением поступления йода, оцениваемого по содержанию йода в моче. Имеется определенная задержка между устранением дефицита йода и исчезновением зоба. Таким образом, содержание йода в моче остается лучшим индикатором, позволяющим отслеживать влияние программы йодной профилактики на обеспечение поступления йода с пищей.
Среди других биологических показателей дефицита йода следует упомянуть TТГ и гормоны щитовидной железы T3 и T4. На практике они редко используются у детей и взрослых, так как опыт показал, что их концентрация в крови при йодной недостаточности чаще всего остается в пределах нормы. Иначе обстоит дело в случае с новорожденными, у которых TТГ зарекомендовал себя хорошим индикатором дисфункции щитовидной железы при йодной недостаточности. Поэтому ВОЗ рекомендует периодическое исследование уровня TТГ у новорожденных для диагностики дисфункции щитовидной железы, вызванной недостатком йода (ВОЗ, 2007). Недавно в качестве индикатора йодной недостаточности начали использовать сывороточный тиреоглобулин. Уровень тиреоглобулина является объективным показателем, отражающим обмен йода (Zimmermann et al., 2006), однако использование этого метода среди населения, страдающего от йододефицита, пока остается в перспективе.
Профилактика дефицита йода
Профилактика заболеваний, вызванных недостатком йода, состоит в восстановлении запасов йода в организме с помощью дополнительного его поступления, направленного на нормализацию функции щитовидной железы. В течение долгого времени йод назначался в профилактических целях в форме водного раствора йодистого калия. Будучи эффективным, этот препарат сегодня редко используется, потому что наилучший эффект наблюдается при ежедневном применении, хотя прием препарата один или два раза в неделю также можно считать приемлемым (Todd et Dunn, 1998). Наиболее адекватными и эффективными методами профилактики дефицита сегодня считаются йодирование соли, масла и других продуктов питания.
Йодированная соль
Обогащение пищевых продуктов йодом как метод йодной профилактики было введено в первой половине ХХ века в Северной Америке и Европе. Среди пищевых продуктов, используемых в качестве транспорта, доминирующую роль играли вода, молоко и особенно соль. Впрочем, начиная с 90-х годов, повсеместное йодирование соли, то есть йодирование соли, предназначенной для питания людей и животных, было рекомендовано ВОЗ как стратегия, избранная для профилактики йодной недостаточности (ВОЗ, 1999; ВОЗ, 2005).
Действительно, по сравнению с другими пищевыми продуктами, с которыми поступает йод, соль обладает рядом преимуществ (Allen et al., 2006): она употребляется всеми слоями населения регулярно и в постоянном количестве; добавление йода не меняет ее вкус и цвет; преимуществом также является простота и относительно невысокая стоимость внедрения технологии йодирования соли; процесс йодирования чаще всего централизован или осуществляется в ограниченном количестве производственных подразделений, таким образом, контроль качества и уровня насыщения соли йодом становится еще более удобным.
Только йодистый калий и йодат калия разрешены в качестве пищевых добавок для обогащения соли экспертным комитетом ВОЗ. Йодат калия используется преимущественно в тропических регионах, так как он менее растворим и более стабилен, чем йодистый калий. Содержание йода в соли, как и в любом обогащенном продукте, может быть различным в зависимости от соотношения потребления йода населением и потребности населения в йоде. На практике определение содержания йода в соли при ее производстве оценивается, исходя из рекомендованных потребностей в йоде для взрослого человека, т.е. 250 мкг в день за вычетом потерянного йода — поскольку йод очень летучее вещество — на стадии хранения и кулинарной обработки. Принимая во внимание эти факторы и полагая, что среднее потребление соли составляет 10 граммов на человека в день, ВОЗ рекомендует в качестве уровня обогащения 20–40 мг йода на 1 кг соли (Mannar et Dunn, 1995).
В последние годы использование йодированной соли для профилактики дефицита йода уже не считается безальтернативным, поскольку соль признана одним из факторов, вызывающих риск гипертонии, приводящей к сердечно-сосудистым заболеваниям, которые являются основной причиной смертности в мире (ВОЗ, 2002; ВОЗ, 2004). Помимо этого, ВОЗ рекомендует уменьшить потребление соли (ВОЗ, 2007), оставляя за йодированием соли роль основной стратегии профилактики йодной недостаточности. Принимая во внимание то, что уменьшение потребления соли приведет к сопутствующему уменьшению потребления йодированной соли, ВОЗ рекомендует в качестве глобальной стратегии в борьбе против дефицита йода использовать, помимо йодированной соли, и другие йодированные продукты (ВОЗ, 2008).
Йодированное масло
Добавки, содержащие большие дозы йода, в форме препаратов на основе йодированного масла используются начиная с 50-х годов в кампаниях по профилактике йодного дефицита. До введения в 90-х годах йодированной соли масло было единственным используемым препаратом, показавшим к тому же свою эффективность в устранении йодной недостаточности как у детей и беременных женщин, так и у населения в целом (Delange, 1996; Dunn, 1989; Wolff, 2001). В разных странах мира было назначено более 20 миллионов доз, при этом ни о каких значимых побочных эффектах не сообщалось (Matovinovic, 1980).
Преимущество йодированного масла состоит в том, что это продукт замедленного действия, то есть его действие растягивается на 3–4 года при внутримышечном введении и на 6–12 месяцев при оральном применении. Таким образом, назначение йодной профилактики группам населения, проживающим в удаленных районах, доступ к которым затруднен, более не ограничено проблемами логистики. В настоящее время в массовых профилактических кампаниях отказались от парентерального введения йодированного масла в пользу его орального употребления в связи с риском инфицирования при использовании шприцев для инъекций. С тех пор как в употребление вошла йодированная соль, йодированное масло применяется в тех группах населения, которые не могут получить йодированную соль, либо там, где эндемия йодной недостаточности выражена в средней или высокой степени.
Столовое растительное масло, насыщенное йодом, недавно оказалось в ряду пищевых продуктов, используемых для йодирования. Уже накоплен позитивный опыт его использования в Румынии (de Benoist et al., 2009). С 2010 года начато промышленное производство йодированного растительного масла в Украине. Преимущество этого продукта в сравнении с йодированной солью состоит в собственной энергетической и пищевой ценности: масло богато жирными ненасыщенными кислотами. Кроме того, растительное масло, в отличие от соли, не нуждается в жестком контроле его потребления при риске или наличии сердечно-сосудистых заболеваний.
Другие продукты, используемые для обогащения йодом
Определенный успех имело использование обогащенного йодом хлеба в некоторых странах, в частности в России (Gerasimov et al., 1997), в Австралии (Тасмании) (Clements et al., 1970) и Нидерландах (Allen et al., 2006). В качестве обогащающего агента использовался йодат калия в Австралии, йодистый калий в Нидерландах (Allen et al., 2006). Основной недостаток использования хлеба заключается в том, что его потребление непостоянно.
Вода также широко использовалась в качестве продукта, обогащенного йодом. Наиболее распространенная методика состоит в добавлении концентрированного раствора йода в системы водоснабжения, обслуживающие население. Этот способ успешно применялся как в деревнях (Suwanick et al., 1989; Foo et al., 1996), так и в городах (Squatrito et al., 1986). Еще один метод был разработан в 80-х годах: он состоит в размещении йодного распылителя на основе силиконовой матрицы, который непрерывно высвобождает йодистый калий в колодце или скважине. Этот метод был внедрен в деревнях Центральной Африки, Мали (Fisch et al., 1993) и в Малайзии. Последний метод, который использовался в Китае, состоял в насыщении воды йодом с помощью сельскохозяйственных ирригационных систем таким образом, чтобы сельскохозяйственные продукты, например рис, обогащались йодом (Anonymous, 1997). Все эти методы йодирования воды показали свою эффективность в снижении дефицита йода. Тем не менее содержание йода трудно поддерживать на постоянном уровне, так же как и гарантировать, что население будет потреблять исключительно воду из колодцев и скважин или из систем водоснабжения, а не из других многочисленных источников.
Молоко, обогащенное йодом, тоже играло важную роль в йодной профилактике в нескольких странах, и в частности в Австралии (Clement et al., 1990), Великобритании (Philips, 1997), странах Северной Европы и в США. Действительно, йодирование молока сначала было результатом использования йодофоров в молочной промышленности и только потом стало способом обогащения молока йодом.
Были испытаны также и другие пищевые продукты, такие как рассол для рыбы (Юго-Восточная Азия), но его применение ограничено в связи с высоким содержанием соли, и фураж для животных (Финляндия) — для повышения содержания йода в продуктах животноводства.
Побочные эффекты йодной профилактики
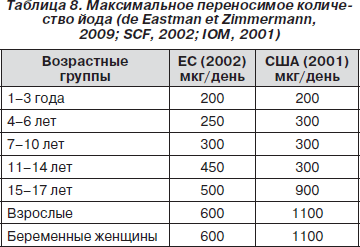
Обогащение пищи йодом в рекомендуемых дозах не вызывает побочного воздействия на здоровье (Burgi et Schaffner, 2001). Напротив, чрезмерные дозы йода, в частности связанные с высоким уровнем обогащения, приводят к риску дисфункции щитовидной железы. В табл. 8 представлены данные о допустимом количестве йода для различных групп населения. Эти количества, принятые для ЕС (SCF, 2002) и США (IOM, 2001), различны, в частности, для взрослых они составляют 600 и 1100 мкг в день.
Наиболее часто наблюдаемое осложнение при проведении кампании йодной профилактики — гипертиреоз, выражающийся прежде всего в сердечно-сосудистых симптомах и имеющий преходящий характер (Todd, 1999). Гипертиреоз может наблюдаться в самом начале внедрения программы профилактики йододефицитных заболеваний и в основном затрагивает людей, особенно чувствительных к избытку йода, а именно людей в возрасте старше 40 лет, имеющих в анамнезе сердечно-сосудистые заболевания и узлы щитовидной железы в течение долгого времени (Stanbury et al., 1998). Гипертиреоз наблюдался в Австралии (Тасмании) после назначения йодистых лепешек в рамках насыщения хлеба йодированной солью. Это осложнение наблюдалось в Зимбабве (Todd et al., 1995), так же как в Демократической Республике Конго (Bourdoux et al., 1996) в результате использования йодированной соли населением, испытывающим серьезный недостаток йода. Причина заключалась в том, что соль содержала чрезмерно высокие количества йода, а контроль процесса йодирования соли был недостаточным (Delange et al., 1999). Очевидно то, что вероятность появления гипертиреоза вследствие кампании йодной профилактики должна обязательно учитываться, и лучшим способом предупреждения таких осложнений является ограничение количества йода в соответствии с объективными потребностями населения. Таким образом, при использовании йодированной соли как профилактической стратегии необходимо внедрять эффективную систему контроля качества соли (Todd, 1999).
Среди других возможных осложнений, связанных с чрезмерным поступлением йода в результате йодной профилактики, надо отметить возможность возникновения гипотиреоза и его осложнений, а также возникновения аутоиммунных тиреоидитов, индуцированных йодом, которые регрессируют после устранения чрезмерного потребления йода (Laurberg et al., 2010).
Уровень продвижения национальных программ борьбы с дефицитом йода
Устранение дефицита йода является одной из задач здравоохранения, которая ставилась неоднократно, о чем свидетельствуют последовательные резолюции, принятые ВОЗ начиная с 1986 года (ВОЗ, 2005). Стратегия, рекомендованная для достижения этой цели, заключается во всеобщем йодировании соли (ВОЗ, 1999). Чтобы помочь странам реализовать эту стратегию, ВОЗ объединилась с ЮНИСЕФ для создания в середине 80-х годов международной коалиции, объ- единяющей основных участников борьбы с дефицитом йода, включая такие фонды, как Kiwanis International и представителей региональных ассоциаций производителей соли. Это привело к тому, что национальные программы йодирования соли были начаты в большинстве стран. Внедрение этих программ требовало организации координационного комитета на уровне министерств здравоохранения, включающего представителей всех государственных и частных секторов, задействованных в программе, таких как секторы образования, торговли, здравоохранения и соляная промышленность. Потребовалось также принятие законов, уточняющих условия йодирования, и в частности уровень насыщения йодом, внедрения системы контроля качества и необходимость непрерывного мониторинга программ массовой профилактики йододефицитных заболеваний.
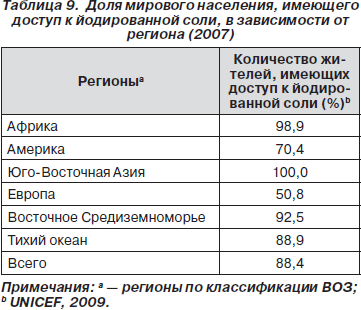
В 2009 году, по оценкам ЮНИСЕФ, йодированная соль была доступна для 88 % населения. Этот уровень в зависимости от региона меняется от 50 до 100 % (табл. 9). Самый высокий уровень наблюдается в Юго-Восточной Азии и Африке, где он превышает 90 %, то есть пороговое значение, определенное ВОЗ для устранения йодного дефицита (ВОЗ, 2007); вместе с тем наиболее низкие значения зафиксированы в Америке (76,8 %) и особенно в Европе, где только половина населения использует йодированную соль (50,8 %). Это отражает и распространенность йодной недостаточности, которая в большей степени выражена в Европе (52 %) (de Benoist et al., 2008).
Тем не менее прогресс был достигнут. Доступность йодированной соли для населения значительно возросла, увеличившись с 66 % в 2002 году до 88 % в 2009 (UNICEF, 2009), но это не означает, что население получило нужное количество йода: действительно, в 23 странах поступление йода достаточное, среди них семь стран отличаются чрезмерным потреблением йода, что подвергает их риску гипертиреоза. Вместе с тем, если сравнить данные 2003 и 2007 годов, соответствующие последним оценкам ВОЗ (Andersson et al., 2010), можно констатировать, что в мире риск йодной недостаточности снизился, так как доля населения, не получающего достаточного количества йода, уменьшилась на 5 %. Эти изменения в большей степени выражены в Юго-Восточной Азии (менее 9,6 %) и в Европе (менее 7,5 %). Двенадцать стран, в которых дефицит йода представлял проблему для национального здравоохранения еще в 2003 году, избавились от йодного дефицита, и только 47 стран в мире по состоянию на 2007 год оставили вопрос массовой профилактики йододефицитных заболеваний открытым.
Дефицит йода и его последствия в Украине
Украина остается в числе тех стран, где решение проблемы йододефицитных заболеваний маловероятно в ближайшем будущем. По данным ЮНИСЕФ, украинская нация продолжает платить за недальновидность политиков и недостаточную квалификацию профессионалов здравоохранения очень высокую цену. Достаточно привести цифру: 50 000 детей, ежегодно рождающихся с замедлением умственного развития ввиду пренатального дефицита йода (UNICEF, 2010).
Такие масштабные последствия йододефицита могут иметь влияние на качество жизни, уровень образования и трудоспособности нескольких поколений украинцев.
Можно выделить две основные причины этой трагической ситуации. Первая — это необъяснимое непонимание существования проблемы частью ключевых персон в украинском здравоохранении. Приводятся различные доводы: от отсутствия дефицита йода в некоторых регионах Украины, вреда массовой профилактики ввиду последствий Чернобыльской катастрофы до токсичности йодата калия как одной из пищевых добавок, используемых для йодирования соли. Все эти аргументы, безусловно, являются «экономией на истине». Подобные заблуждения научного и профессионального лобби приводят к отсутствию необходимого давления на политиков и, как следствие, к отсутствию решения проблемы на государственном уровне.
Вторая причина заключается в очень низкой информированности населения Украины о существовании йододефицита и его последствиях. Опять же по данным ЮНИСЕФ, 37,3 % женщин детородного возраста ничего не знают о значении йода для своего собственного здоровья и здоровья будущего ребенка. Только 1 % беременных и молодых мам знает, что дефицит йода во время беременности может привести к необратимым изменениям в развитии головного мозга ребенка (UNICEF, 2010). Наш собственный опыт демонстрирует еще более грустные факты — о последствиях дефицита йода во время беременности не знают даже многие врачи, в том числе беременные…
Основные и второстепенные причины неблагоприятного развития ситуации с дефицитом йода привели к тому, что уровень потребления йодированной соли в Украине является самым низким в Европе и составляет менее 20 % домашних хозяйств (UNICEF, 2008). Сравнение этой цифры с 90% потреблением, необходимым для решения проблемы дефицита йода, делает комментарии ситуации излишними.
Понимание тяжести существующей проблемы всеми заинтересованными лицами крайне необходимо для разработки плана неотложных действий. И здесь нужно использовать наиболее эффективный международный опыт. Ничего лучше разумного сочетания массовой йодопрофилактики путем обязательного йодирования соли и индивидуальной профилактики дефицита йода у определенных контингентов (беременные женщины, кормящие мамы) придумать не получится. Нельзя забывать и об альтернативных носителях йода — масле, воде и других, принимая во внимание необходимость ограничения потребления соли.
Выводы
Треть мирового населения подвергается риску йодной недостаточности, несмотря на кампании йодной профилактики, проводимые в большинстве стран, где дефицит йода является проблемой национального здравоохранения. Безусловно, прогресс отчетливо заметен, более 80 % мирового населения имеют теперь доступ к йодированной соли, тогда как в 1990 году йодированная соль была доступна только для 10 %. Из 110 стран, в которых дефицит йода был проблемой здравоохранения в 1993 году, спустя 15 лет, в 2007, эта проблема остается актуальной только для 47.
Основные трудности, с которыми приходится сталкиваться, заключаются прежде всего в том, что примерно 30 стран еще не имеют программы йодной профилактики, хотя в этих странах дефицит йода является проблемой национального здравоохранения. Некоторые из этих стран находятся в конфликтных ситуациях, но это не относится к большинству, и в частности к Европе. Необходимо сделать все для того, чтобы в этих странах были внедрены программы профилактики. Еще одна проблема связана с эффективностью системы контроля качества соли. Важно, чтобы контроль качества обеспечивал содержание йода, достаточное для йодной профилактики, не допуская при этом превышения необходимого количества солей йода. Это предполагает более эффективную координацию соляной промышленности и государственного сектора. Во многих странах йодирование соли является необязательным, поэтому необходимо, чтобы население было информировано о важности употребления обогащенных йодом продуктов. Наконец, несмотря на то, что йодирование соли остается наиболее эффективной стратегией в устранении дефицита йода, надо сделать так, чтобы кампания, направленная на уменьшение потребления соли для снижения риска гипертонии, не противоречила кампаниям, пропагандирующим йодированную соль. Это предполагает не только просвещение населения, но и главным образом внедрение других обогащенных йодом продуктов, не оказывающих побочных действий на здоровье. С этой точки зрения йодирование столового растительного масла, воды или хлеба должно всемерно поддерживаться и пропагандироваться.
Дефицит йода является проблемой национального здравоохранения, которая затрагивает умственное развитие детей. Решение этой проблемы не требует высоких затрат, связанных с человеческими, материальными и финансовыми ресурсами. Важно, чтобы политики, ученые и практики здравоохранения мобилизовали волю и нашли средства для устранения йодной недостаточности. За каждый день промедления жители территорий с дефицитом йода расплачиваются собственным здоровьем и здоровьем собственных детей…