Международный эндокринологический журнал 8 (40) 2011
Вернуться к номеру
Перинатальные аспекты и тиреоидный статус новорожденных от женщин узбекской популяции с тиреоидитом Хашимото в стадии гипотиреоза
Авторы: Нугманова Л.Б., Муратова Ш.Т., Абдазова Р.Б., Атаджанова М.М., Шарипова Ф.К., Республиканский специализированный научно-практический медицинский центр эндокринологии МЗ РУз, г. Ташкент, Республика Узбекистан
Рубрики: Эндокринология
Версия для печати
В условиях тяжелого йододефицита Республики Узбекистан проведенный сравнительный анализ здоровья 43 новорожденных от матерей с аутоиммунным тиреоидитом (АИТ) с разным сроком компенсации гипотиреоза в период гестации выявил высокую частоту хронической внутриутробной гипоксии плода (92,6 %), недоношенности (11,1 %), функциональной незрелости (14,8 %), асфиксии 1–2-й степени (66,7 %), врожденного гипотиреоза (7,4 %), транзиторного неонатального гипотиреоза (44,4 %) у детей от 27 женщин с поздней компенсацией гипотиреоза в период гестации. Ранняя компенсация тиреоидного статуса беременных с АИТ способствует лучшей адаптации новорожденных к условиям внеутробной жизни, сокращает длительность желтушного периода и убыль массы тела; такие дети имеют лучшие антропометрические параметры.
Щитовидная железа, новорожденные, тиреоидит Хашимото.
Совершенно особая и исключительно важная роль в эндокринном обеспечении нормального течения беременности, формирования и вынашивания здорового ребенка принадлежит тиреоидным гормонам [7, 9]. Среди беременных, проживающих в условиях тяжелого йодного дефицита Республики Узбекистан, тиреоидная патология встречается в 96,1 % случаев, из них аутоиммунный тиреоидит Хашимото (АИТ) — в 23,9 % [10].
На сегодняшний день известно, что щитовидная железа (ЩЖ) играет важную роль в сложных процессах внутриутробного развития: участвует в реализации компенсаторно-приспособительных реакций плода при изменении условий окружающей среды; гормоны ЩЖ оказывают влияние на рост и процессы оссификации, на формирование центральной нервной системы плода [2]. Заболевания ЩЖ у женщин во время беременности способствуют развитию таких неблагоприятных осложнений, как нарушение тиреоидной функции плода и новорожденного, внутриутробная задержка развития, гипотрофия, установлена высокая частота развития тяжелых психоневрологических нарушений [3].
Однако в литературе крайне мало сведений о влиянии АИТ в фазе гипотиреоза в период гестации в условиях тяжелого йододефицита Республики Узбекистан на здоровье плода и новорожденного.
Цель: сравнение перинатальных исходов и тиреоидного статуса новорожденных от здоровых женщин и женщин с аутоиммунным тиреоидитом в фазе гипотиреоза в зависимости от степени компенсации гипотиреоза в I триместре гестации.
Материал и методы
Изучено состояние здоровья 65 новорожденных. Все новорожденные были разделены на 3 группы в зависимости от функционального состояния щитовидной железы матери: 1-ю группу (n = 27) составили новорожденные от матерей с АИТ, имевших гипотиреоз в I триместре беременности, но не достигших его компенсации ввиду позднего обращения или по другим причинам; 2-ю группу (n = 16) — новорожденные от матерей с АИТ в фазе гипотиреоза, получавших своевременную адекватную заместительную терапию препаратами тиреоидных гормонов и достигших медикаментозного эутиреоза в I триместре беременности; 3-ю группу (контрольная) — 22 новорожденных от матерей без патологии ЩЖ.
Оценка раннего неонатального периода проводилась неонатологами на 1-й и 5-й минутах жизни по шкале Апгар.
При анализе тиреоидного статуса новорожденных на 3-и — 4-е сутки после рождения (у доношенных детей) и на 8–10-е (у недоношенных) определялись уровни тиреотропного гормона (ТТГ), трийодтиронина (T3), тироксина (T4) и антител к тиреопероксидазе (АТ-ТПО) в сыворотке крови радиоиммунным методом наборами Immunotech (Чехия); содержание кальция и щелочной фосфатазы в сыворотке крови — наборами Сypress Diagnostics (Бельгия).
Статистическую обработку результатов проводили с помощью компьютерной программы Microsoft Excel и Statistika 6.0. Распределение индивидуальных характеристик изучалось с помощью простой описательной статистики. Различия в распределении ковариант между группами оценивали с помощью точного критерия Фишера — Ирвина для категориальных переменных [5]. Для определения значимых различий групп в распределении непрерывных переменных использовали критерий ранговой суммы Уилкоксона. Различия между группами считали статистически значимыми при р < 0,05.
Результаты исследования и их обсуждение
С момента обращения беременных в РСНПМЦЭ МЗ РУз и постановки диагноза АИТ в стадии гипотиреоза им была проведена заместительная терапия препаратами левотироксина (L-тироксин, эутирокс) и калия йодида 200 мкг/сут (йодомарин, йодбаланс) с учетом динамики индивидуальных показателей по восходящей схеме. В среднем сроки достижения медикаментозного эутиреоза у матерей первой группы составили 21,44 ± 1,86 недели, тогда как второй группы — 4,63 ± 0,83 недели (W1–2 = 0,0001).
Частота встречаемости хронической внутриутробной гипоксии плода (ХВГП) в 1-й группе (25/92,59 %) была достоверно выше, чем в контрольной (10/45,45 %, Fк = 0,0003) и 2-й (10/62,5 %, F1–2 = 0,02) группах. Аналогичный показатель во второй и контрольной группах достоверно не различался (Fк = 0,15).
Средний гестационный возраст новорожденных всех групп исследования не имел достоверных отличий (контроль — 39,4 ± 0,2 недели; 1-я группа — 39,44 ± 0,55 недели, Wк = 0,40; 2-я группа — 39,25 ± 0,27 недели, Wк = 0,30). Степень вынашивания детей по группам представлена на рис. 1.

В 1-й группе достоверно меньшее число детей родилось в срок (Fк = 0,05), почти в 1,5–2 раза чаще дети рождались переношенными, и только в этой группе отмечены недоношенные новорожденные, а также 4 (14,8 %) ребенка — функционально незрелые.
Средние оценки по шкале Апгар на 1-й и 5-й минутах у новорожденных от матерей с компенсированным в I триместре гестации гипотиреозом (6,81 ± 0,14 и 7,69 ± 0,12 балла; Wк = 0,32 и Wк = 0,34) были приближены к контролю (6,91 ± 0,13 и 7,77 ± 0,16 балла). В группе новорожденных от матерей с некомпенсированным в I триместре гестации гипотиреозом оценки по шкале Апгар на 1-й и 5-й минутах (6,19 ± 0,15 и 7,15 ± 0,15 балла) были достоверно ниже, чем во 2-й и контрольной группах (Wк = 0,0007 и Wк = 0,004; W1–2 = 0,004 и W1–2 = 0,008).
У новорожденных 1-й группы по сравнению с детьми 2-й (F1–2 = 0,06) и контрольной (Fк = 0,02) групп чаще наблюдалась интранатальная асфиксия 1-й степени (63 %). И только в этой группе у одного (3,7 %) ребенка диагностировалась асфиксия 2-й степени.
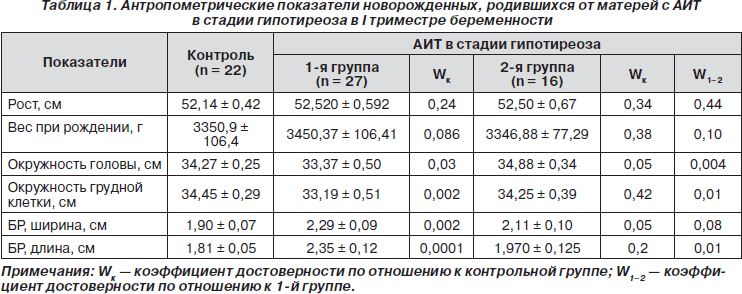
У новорожденных 1-й группы окружность головы и грудной клетки была достоверно меньше, а размеры большого родничка (БР) — больше, чем в контрольной и 2-й группах (табл. 1).
Масса тела при рождении у всех детей не имела достоверных отличий, тем не менее средний вес новорожденных 1-й группы превышал таковой во 2-й и контрольной группах. И в этой группе достоверно чаще по сравнению с контролем (Fк = 0,02) и 2-й (F1–2 = 0,01) группой рождались дети с весом больше 3500 г (62,96 %). Частота гипотрофии в исследованных группах достоверно не различалась, однако у детей 1-й группы она составила 11,1 % (3), что соответственно в 1,8 и 2,4 раза чаще, чем во 2-й (6,25 %) и контрольной (4,55 %) группах. Максимальная убыль массы тела в относительных значениях была достоверно выше в 1-й группе (7,16 ± 1,02 %, Wк = 0,03) по сравнению с контролем (4,35 ± 0,57 %).
Физиологическая желтуха отмечена у 16 (59,26 %) новорожденных 1-й группы, что достоверно больше, чем в контроле (6 (27,27 %), Fк = 0,02), и только в этой группе у 9 (33,33 %) новорожденных диагностированы случаи затяжного течения желтушного периода. В среднем физиологическая желтуха протекала более длительно у новорожденных 1-й группы (9,38 ± 1,68 дня) по сравнению с контрольной (3,17 ± 0,52 дня, Wк = 0,02) и 2-й (4,00 ± 1,06 дня, W1–2 = 0,03) группами. Кроме того, у новорожденных этой группы средний срок отпадения пуповинного остатка был достоверно больше (7,72 ± 0,63 дня), чем в контроле (4,91 ± 0,25; Wк = 0,0001) и 2-й группе (5,25 ± 0,38; W1–2 = 0,002). Детей с поздним отпадением пуповинного остатка в 1-й группе было 9 (33,33 %), что в 2,7 раза больше, чем во 2-й группе (2 (12,5 %)), при отсутствии таковых в контроле.
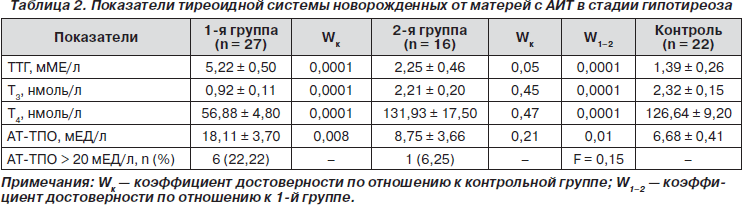
Тиреоидная патология матери вносит изменения в становление функции гипофиза и ЩЖ ребенка в антенатальном периоде [4, 6]. Сравнительный анализ состояния тиреоидной системы новорожденных от беременных с компенсированным и некомпенсированным АИТ, гипотиреозом в I триместре беременности представлен в табл. 2.
У новорожденных 1-й группы уровни ТТГ и АТ-ТПО были достоверно выше, а тиреоидных гормонов — ниже, чем в контроле и 2-й группе. У матерей с несвоевременно компенсированным АИТ в стадии гипотиреоза в 3,6 раза чаще рождались дети с высоким уровнем АТ-ТПО, что подтверждается в работе Т.Т. Мусаева (2008) [8].
Дефицит тиреоидных гормонов у беременной на этапе эмбриогенеза препятствует нормальному формированию ЩЖ плода и может явиться причиной врожденного гипотиреоза [1]. При анализе тиреоидного статуса в 1-й группе было зарегистрировано 51,8 % случаев врожденного гипотиреоза (рис. 2), из них 7,41 % — врожденного перманентного гипотиреоза (ВГ). В этой же группе транзиторный неонатальный гипотиреоз (ТНГ) выявлен у 12 (44,4 %) новорожденных. Во 2-й группе ТНГ выявлен у одного новорожденного (6,25 %), случаев с ВГ не зарегистрировано, при этом у 3 (18,8 %) детей диагностирован субклинический транзиторный гипертиреоз. В контрольной группе рождения детей с врожденными нарушениями функции ЩЖ не отмечено.
Выводы
1. Поздняя компенсация гипотиреоза в период беременности у женщин с АИТ в 1,5 раза повышает риск развития ХВГП, в 11 раз — преждевременных родов, в 1,4 раза — переношенных, в 14,8 раза — рождение функционально незрелых детей.
2. Адекватная компенсация тиреоидного статуса в I триместре беременности матерей с АИТ способствует лучшей адаптации детей к условиям внеутробной жизни, сокращая длительность желтушного периода и убыль массы тела, новорожденные имеют лучшие антропометрические параметры.
3. Полученные результаты подтверждают, что состояние гипофизарно-тиреоидной системы новорожденных напрямую зависят от сроков компенсации тиреоидного статуса матери во время беременности: чем раньше достигнуто эутиреоидное состояние матери с АИТ, тем лучше тиреоидный статус ее ребенка и исключается рождение детей с врожденным перманентным гипотиреозом.
4. У детей от поздно леченных матерей с АИТ частота развития транзиторного неонатального гипотиреоза составляет 44,4 %, перманентного гипотиреоза — 7,41 %, случаи высокого уровня АТ-ТПО (> 20 мЕД/л) — 22,2 %.
1. Gaberљček S., Zaletel K. Thyroid physiology and autoimmunity in pregnancy and after delivery // Expert Review of Clinical Immunology. — 2011. — Vol. 7(5). — Р. 697-707.
2. LaFranchi S. Thyroid hormone in hypopituitarism, Graves disease, congenital hypothyroidism, and maternal thyroid disease during pregnancy // Growth hormone & IGF Res. — 2006. — 18. — S20-S24.
3. Rovelli R., Vigone M.C., Giovanettoni C., Passoni A., Maina L., Corrias A., Corbetta C., Mosca F., Chiumello G., Weber G. Newborn of mothers affected by autoimmune thyroiditis: the importance of thyroid function monitoring in the first months of life // Ital. J. Pediatr. — 2010 Mar 10. — 36(1). — 24.
4. Williams F., Visser T., Hume R. Transient hypothyroxinaemia in preterm infants // Early Human Development. — 2009. — Vol. 82, Issue 12, Pages 797. — 802.
5. Бабич П.Н., Чубенко А.В., Лапач С.Н. Применение со-временных статистических методов в практике клинических исследований. Сообщение третье. Отношение шансов: понятие, вычисление и интерпретация // Український медичний часопис — 2005. — № 2(46), III/IV.
6. Елгина С.И., Ушакова Г.А. Тиреотропно-тиреоидная система у доношенных новорожденных при физиологической и осложненной беременности // Акушерство и гинекология. — 2009. — № 6. — C. 45-47.
7. Карлович Н.В., Мохорт Т.В., Забаровская З.В. Гипотиреоз у беременных женщин: современные подходы к диагностике и коррекции // Медицинские новости. — 2005. — № 1. — С. 36-43.
8. Мусаева Т.Т. Размеры и функциональное состояние щитовидной железы новорожденных от женщин с аутоиммунным тиреодитом // Журнал акушерства и женских болезней. — Вып. 3, том LVII. — 2008.
9. Потин В.В., Логинов А.Б., Крихели И.О. и др. Щитовидная железа и репродуктивная система женщины: пособие для врачей. — СПб., 2008. — 44 с.
10. Убайдуллаева Н.Б. Гипотиреоз у беременных в условиях йоддефицита Республики Узбекистан, способы его коррекции: Автореферат на соискание ученой степени канд. мед. наук. — Ташкент, 2004.