Международный эндокринологический журнал 5 (53) 2013
Вернуться к номеру
Ожирение
Авторы: Панькив В.И. - Украинский научно-практический центр эндокринной хирургии, трансплантации эндокринных органов и тканей МЗ Украины, г. Киев
Рубрики: Семейная медицина/Терапия, Эндокринология
Разделы: Медицинское образование
Версия для печати
Ожирение — хроническое прогрессирующее нарушение обмена веществ, характеризующееся избыточным накоплением жировой ткани, рецидивирующее после прекращения лечения.
Ожирение на сегодняшний день является одним из самых распространенных хронических заболеваний в мире. Его распространенность настолько велика, что приобрела характер неинфекционной эпидемии.
Ожирение представляет серьезный риск для здоровья и сопровождается развитием таких тяжелых заболеваний, как сахарный диабет (СД) 2-го типа, артериальная гипертензия (АГ), ишемическая болезнь сердца (ИБС), инфаркт миокарда (ИМ), злокачественные опухоли, которые приводят к снижению трудоспособности, ранней инвалидизации и сокращению продолжительности жизни больных. Риск смертности от любых причин, включая сердечно-сосудистые заболевания и злокачественные новообразования, повышен у мужчин и женщин всех возрастных групп, страдающих ожирением различной степени выраженности (от умеренной до значительной). Поэтому ожирение является тяжелым экономическим бременем для государства, ибо, с одной стороны, в развитых странах на лечение ожирения и его осложнений приходится 8–10 % от годовых затрат на здравоохранение в целом, а с другой стороны, ожирение приводит к удорожанию лечения практически всех заболеваний и особенно СД 2-го типа.
Эпидемиология. По данным ВОЗ, опубликованным в марте 2013 г. (Fact sheet № 311), частота ожирения в мире увеличилась в 2 раза по сравнению с 1980 г. Более 1,4 млрд взрослых людей во всем мире имеют избыточную массу тела или ожирение, из этого числа более 200 млн мужчин и около 300 млн женщин — с ожирением. У 35 % взрослого населения (возраст выше 20 лет) избыточный вес (11 % — ожирение). Более 40 млн детей в возрасте до 5 лет имели избыточный вес в 2011 г.
Наибольшее распространение ожирение получило в странах Северной Америки, Западной Европы. Лидирующее положение занимают США: 34 % взрослого населения в этой стране имеют избыточную массу тела и 27 % — ожирение.
Результаты выборочных исследований, проведенных в Украине, позволяют предположить, что в настоящее время не менее 30 % трудоспособного населения нашей страны имеет избыточную массу тела и 25 % — ожирение.
Расчеты показывают, что к 2025 г. от ожирения в мире будут страдать уже 40 % мужчин и 50 % женщин.
Классификация
Существует множество различных классификаций ожирения, и среди них — классификации по этиологическому принципу, по типу отложения жировой ткани, по индексу массы тела (ИМТ) (табл. 1).
Этиопатогенетическая классификация ожирения:
— первичное ожирение:
- алиментарно-конституциональное (почти 95 %);
- гипоталамическое (не все исследователи признают его существование);
— вторичное (симптоматическое) ожирение:
- эндокринно-метаболическое (синдром Кушинга и др.);
- церебральное (патология головного мозга).
Классификация по типу отложения жировой ткани:
— абдоминальное (андроидное, центральное, «верх-ний» тип);
— гиноидное (ягодично-бедренное, «нижний» тип);
— смешанное.
Следует отметить, что показатель ИМТ не является достоверным для детей с незаконченным периодом роста, людей старше 65 лет, спортсменов, лиц с хорошо развитой мускулатурой, беременных.
Этиология
Этиология ожирения — это сложный и к настоящему моменту нерешенный вопрос. В основе ожирения лежит взаимодействие предрасполагающих эндогенных и экзогенных факторов.
В литературе широко обсуждаются гены-кандидаты: ген рецептора к лептину, гены, кодирующие образование B2- и B3-адренорецепторов, липопротеинлипазы, fat-ген (ген карбоксипептидазы Е), гены tub, aguti, beacon-ген, ген рецептора 4-го типа меланоцитостимулирующего гормона и т.д. Изучается роль так называемых PPAR-y-рецепторов, связанных с обменом глюкозы и жира. Исследуется взаимодействие различных эндогенных веществ, участвующих в регуляции пищевого поведения и обмена веществ: лептина, инсулина, грелина, холецистокинина, нейропептида Y, биогенных аминов (норадреналина, серотонина), производных проопиомеланокортина (ПОМК) (АКТГ, меланоцитостимулирующего гормона, B-липотропинов, эндорфинов), гормона роста (ГР), кортизола и др. Однако попытки связать развитие ожирения у большинства людей с каким-то определенным дефектом в функциональной системе, отвечающей за регуляцию пищевого поведения, пока не увенчались успехом.
В связи с этим в настоящее время основное внимание клиницистов сосредоточено на внешних этиологических факторах ожирения, к которым относятся:
— высококалорийное питание, превышающее по калорийности суточные энергетические затраты;
— повышенное содержание жиров в рационе;
— низкий уровень физической активности.
К высококалорийным продуктам относятся продукты, содержащие большое количество растительных и животных жиров (масло, жирные сорта мяса, колбасные изделия, орехи и др.), большое количество углеводов, особенно легкоусвояемых (сахар, кондитерские изделия), и алкогольные напитки.
Многочисленные исследования показали, что при сбалансированном питании доля белков в суточном рационе должна составлять 15 % от общей калорийности, жиров — 30 %, углеводов — 55 %. На самом деле в суточном рационе большинства населения доля жиров в некоторых случаях доходит до 50–60 % за счет снижения потребления углеводсодержащих продуктов, в т.ч. богатых необходимыми организму трудноперевариваемыми пищевыми волокнами. Высокое содержание жиров в пище способствует увеличению массы тела, т.к. энергетическая ценность жира более чем в 2 раза превосходит таковую для белков и углеводов.
Некоторые характеристики жиров выглядят следующим образом:
— высокая энергетическая ценность;
— высокая энергоемкость;
— высокая склонность к накоплению в организме;
— низкая способность подавлять аппетит.
Избыток углеводов, белков и жиров способствует накоплению жировой ткани.
Патогенез
Избыточное накопление жировой ткани, особенно висцеральной, со временем приводит к выраженному снижению периферической чувствительности к инсулину (инсулинорезистентности — ИР), с которым тесно коррелирует маркер инсулинорезистентности, — гиперинсулинемии. В некоторых исследованиях даже обнаружена достоверная корреляция между количеством потребляемых жиров и чувствительностью к инсулину, не зависящая от ИМТ.
Инсулинорезистентность предрасполагает к развитию СД 2-го типа и гестационного диабета, повышает потребность в сахароснижающих лекарственных средствах у больных СД 2-го типа.
Гиперинсулинемия является одной из причин формирования АГ (за счет увеличения реабсорбции натрия) и гиперпродукции андрогенов поликистозными яичниками.
Еще одним следствием инсулинорезистентности и повышенного потребления жиров становится дислипидемия (повышение ЛПНП и ТГ, снижение ЛПВП).
Ожирение является основной причиной снижения подвижности и трудоспособности людей. Это обусловлено увеличением нагрузки на опорные суставы, поражением суставов позвоночника и нижних конечностей, варикозным расширением вен. Ожирение приводит к нарушению и функции дыхания, потому что тяжелая грудная стенка ограничивает амплитуду дыхательных движений, а накопившийся жир в брюшной полости — подвижность диафрагмы, что вызывает самую частую жалобу тучных людей — одышку при умеренной физической нагрузке. Гиподинамия, которая усиливается по мере увеличения массы тела, также способствует развитию инсулинорезистентности.
При ожирении у больных СД 2-го типа сложнее добиться компенсации углеводного обмена, и это в первую очередь обусловлено наличием дислипидемии и АГ. Это обстоятельство является одной из основных причин повышенного риска развития у больных СД и ожирения, цереброваскулярных и кардиоваскулярных фатальных осложнений. Ряд ученых считают ожирение независимым фактором риска развития ретинопатии и нефропатии.
Ожирение — гетерогенное заболевание. Избыточное накопление жировой ткани в организме не всегда в дебюте приводит к развитию тяжелых сопутствующих осложнений, что определяется прежде всего генетической неоднородностью пациентов. Тем не менее существуют много больных с избыточной массой тела или незначительно выраженным ожирением с дислипидемией и другими метаболическими нарушениями. Это, как правило, лица с избыточным отложением жира — преимущественно в абдоминальной области. Именно характер распределения жировой ткани в организме определяет риск развития сопутствующих ожирению метаболических осложнений, что необходимо принимать во внимание при обследовании пациентов с ожирением. Результаты изучения взаимосвязи топографии жировой ткани и метаболических нарушений позволили рассматривать абдоминальное ожирение как самостоятельный фактор риска развития СД 2-го типа и ССЗ.
В последние годы было обнаружено, что непосредственно жировая ткань, обладая эндокринной и пара-кринной функциями, секретирует вещества, влияющие на чувствительность тканей к инсулину. Увеличенные адипоциты секретируют массу цитокинов, особенно фактора некроза опухоли a (ФНО-a), и лептина. ФНО-a нарушает взаимодействие инсулина с рецептором, а также влияет на внутриклеточные переносчики глюкозы (GLUT-4) как в адипоцитах, так и в мышечной ткани. Лептин, являясь продуктом B-гена, секретируется исключительно адипоцитами. Большинство больных ожирением страдают гиперлептинемией. Предполагается, что лептин в печени может тормозить действие инсулина, влияя на активность РЕРСК-фермента, ограничивающего скорость глюконеогенеза, а также оказывает в жировых клетках аутокринное действие и тормозит стимулированный инсулином транспорт глюкозы.
Жировая ткань висцеральной области обладает высокой метаболической активностью, в ней происходят процессы как липогенеза, так и липолиза. Среди гормонов, участвующих в регуляции липолиза в жировой ткани, ведущую роль играют катехоламины и инсулин: катехоламины — через взаимодействие с a- и B-адренорецепторами, инсулин — через специфические рецепторы. Адипоциты висцеральной жировой ткани имеют высокую плотность B-адренорецепторов, особенно B3-типа и относительно низкую плотность a-адренорецепторов и рецепторов к инсулину.
Интенсивный липолиз в висцеральных адипоцитах приводит к избыточному поступлению свободных жирных кислот (СЖК) в портальную систему и печень, где под влиянием СЖК нарушается связывание инсулина гепатоцитами. Нарушается метаболический клиренс инсулина в печени, что способствует развитию системной гиперинсулинемии. Гиперинсулинемия, в свою очередь, через нарушение ауторегуляции инсулиновых рецепторов в мышцах усиливает ИР. Избыток СЖК стимулирует глюконеогенез, увеличивая продукцию глюкозы печенью. СЖК являются также субстратом для синтеза триглицеридов, тем самым приводя к развитию гипертриглицеридемии. Возможно, СЖК, конкурируя с субстратом в цикле «глюкоза — жирные кислоты», тормозят поглощение и утилизацию глюкозы мышцами, способствуя развитию гипергликемии. Гормональные нарушения, сопутствующие абдоминальному ожирению (нарушение секреции кортизола и половых стероидов), в свою очередь, также усугубляют ИР. Лечение абдоминально-висцерального ожирения целесообразно направлять не только на оптимальную компенсацию имеющихся нарушений метаболизма, но и в первую очередь на уменьшение ИР.
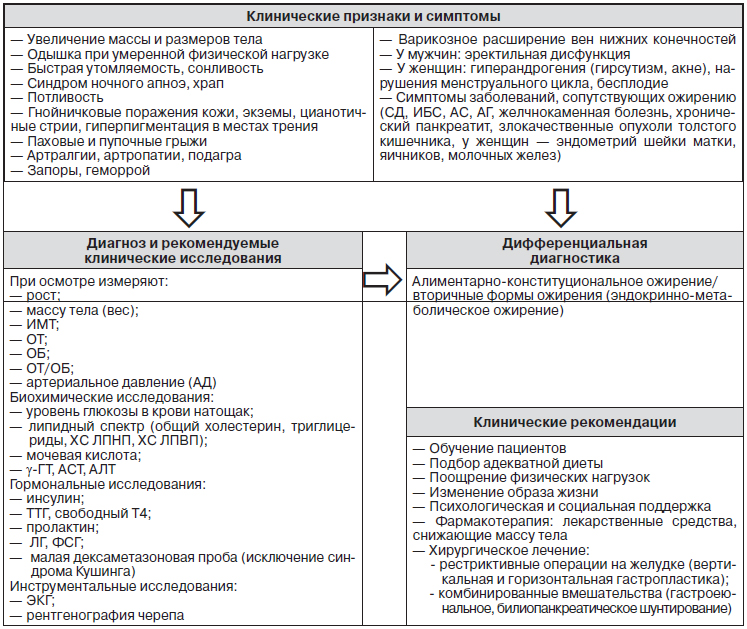
Клинические признаки и симптомы:
— Увеличение массы и размеров тела.
— Одышка при умеренной физической нагрузке.
— Быстрая утомляемость, сонливость.
— Синдром ночного апноэ, храп.
— Потливость.
— Гнойничковые поражения кожи, экземы, цианотичные стрии, гиперпигментация в местах трения.
— Паховые и пупочные грыжи.
— Артралгии, артропатии, подагра.
— Запоры, геморрой.
— Варикозное расширение вен нижних конечностей.
— У мужчин — эректильная дисфункция.
— У женщин — гиперандрогения (гирсутизм, акне), нарушения менструального цикла, бесплодие.
Кроме того, могут иметься симптомы других заболеваний, сопутствующих ожирению:
— СД;
— ИБС;
— атеросклероза сосудов различной локализации;
— АГ;
— желчнокаменной болезни, хронического панкреатита;
— злокачественных опухолей толстого кишечника, у женщин — эндометрия шейки матки, яичников, молочных желез.
Диагноз и рекомендуемые клинические исследования
При осмотре пациента необходимо измерить:
— рост;
— массу тела (вес);
— ИМТ;
— окружность талии (ОТ);
— окружность бедер (ОБ);
— ОТ/ОБ;
— АД.
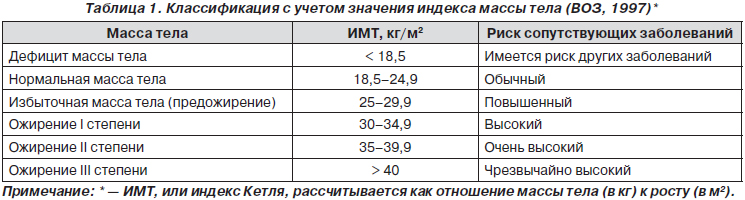
Индекс массы тела отражает степень ожирения.
Нормальный диапазон веса, выраженный в ИМТ, колеблется в пределах 18,5–24,9 кг/м2. ИМТ в пределах 25–29,9 кг/м2 расценивается как избыточный вес (предожирение), а более 30 кг/м2 — как ожирение.
В организме жир располагается в подкожно-жировой клетчатке (подкожный жир) и вокруг внутренних органов (висцеральный жир). Подкожно-жировая клетчатка в области живота вместе с висцеральным жиром брюшной полости составляют абдоминальный (брюшной) жир, избыток которого в наибольшей степени способствует прогрессированию инсулинорезистентности. В связи с этим следует определить ОТ с помощью обычной сантиметровой ленты. Показатель ОТ у мужчин более 94 см свидетельствует о предожирении, а более 102 см — об абдоминальном ожирении. Если у женщин ОТ достигает 80–88 см, это свидетельствует о предожирении, а более 88 см — об абдоминальном ожирении. Важно также отношение ОТ к ОБ (ОТ/ОБ). Если указанное соотношение у мужчин превышает 1,0, а у женщин — больше 0,85, уже можно говорить о наличии абдоминального ожирения.
Рекомендуемые исследования (направлены на диагностику сопутствующих заболеваний и на исключение вторичных форм ожирения):
— биохимические исследования:
- уровень глюкозы в крови натощак;
- липидный спектр (общий холестерин, триглицериды, ХС ЛПНП, ХС ЛПВП);
- мочевая кислота;
- y-ГТ, ACT, АЛТ;
— гормональные исследования:
- инсулин;
- ТТГ, свободный Т4;
- пролактин;
- ЛГ, ФСГ;
- малая дексаметазоновая проба (при подозрении на синдром Кушинга);
— инструментальные исследования:
- ЭКГ;
- рентгенография черепа.
Дифференциальная диагностика
На алиментарно-конституциональное ожирение приходится около 95 % всех случаев этого заболевания. Именно поэтому отсутствие выраженных патологических изменений на рентгенограмме черепа, а также нормальные показатели ТТГ и малой дексаметазоновой пробы позволяют с уверенностью исключить вторичные формы ожирения.
Следует также отметить, что эндокринно-метаболическое ожирение, т.е. вызванное каким-либо первичным эндокринным заболеванием, как правило, характеризуется ИМТ не более 35 кг/м2 (40 кг/м2 и более — крайне редко).
Клинические рекомендации
Ожирение нужно рассматривать как хроническое заболевание, и, как любое хроническое заболевание, оно требует длительного лечения под наблюдением врача.
Основные подходы в лечении ожирения следующие:
— обучение пациентов;
— подбор адекватной диеты;
— поощрение физических нагрузок;
— изменение образа жизни;
— психологическая и социальная поддержка пациента;
— фармакотерапия;
— хирургическое лечение.
Диетотерапия
Программы, направленные на снижение веса, должны применяться уже при ИМТ > 25 кг/м2. Питание должно быть с дефицитом калорийности рациона на 500–1000 ккал (в среднем 600 ккал) в сутки от исходного для достижения снижения веса на 0,5–1 кг в неделю. Это позволяет уменьшить общую массу тела за 3–12 месяцев в среднем на 8 %.
Принципы рационального питания:
— основу питания должны составлять продукты, содержащие трудноусвояемые углеводы (крахмал) и неусвояемые углеводы (пищевые волокна). Из напитков предпочтение следует отдавать минеральной воде без газа, кофе и чаю без сахара, овощным сокам, лимонадам на бескалорийных сахарозаменителях;
— следует увеличить потребление низкокалорийных продуктов (овощи, за исключением картофеля и бобовых, и зелень);
— необходимо уменьшить наполовину потребление продуктов средней калорийности (несладкие фрукты и ягоды, крупы, макароны, приготовленные из твердых сортов пшеницы, картофель, бобовые, нежирная рыба, нежирное мясо, молочные продукты от 0 до 1 % жирности);
— необходимо избегать высококалорийных продуктов, содержащих жиры и легкоусвояемые углеводы (животное и растительное масло, майонез, сметана, жирный творог, сыры, орехи, семечки, жирное мясо, жирная рыба, колбасные изделия, копчености, алкоголь, сахар, кондитерские изделия, сухофрукты). Потребление жира необходимо довести до уровня менее 30 % от калорийности суточного питания;
— диета должна сочетаться с увеличением физической нагрузки, т.к. лишь в этом случае эффективно происходит уменьшение массы тела и количества абдоминального жира;
— при составлении диеты необходимо учитывать индивидуальные пищевые пристрастия пациента, его образ жизни и экономические возможности.
В связи с тем, что избыточное накопление висцеральной жировой ткани является одним из основных патогенетических факторов формирования синдрома ИР, ведущее место в комплексном лечении больных должны занимать мероприятия, направленные на уменьшение массы абдоминально-висцерального жира: гипокалорийное питание в сочетании с регулярными физическими нагрузками. Рацион составляют с учетом массы тела, возраста, пола, уровня физической активности и пищевых пристрастий больного. Полезны ежедневные аэробные нагрузки средней интенсивности длительностью не менее 40 минут. Снижение массы висцеральной жировой ткани, как правило, приводит к улучшению чувствительности к инсулину, уменьшению гиперинсулинемии, улучшению показателей липидного и углеводного обменов и снижению АД. Однако за счет применения исключительно немедикаментозных методов лечения пациентам с синдромом ИР и абдоминальным ожирением даже на фоне снижения массы тела не всегда удается компенсировать нарушения липидного и углеводного обменов, уменьшить ИР и гиперинсулинемию. Эти методы не всегда успешны в поддержании длительного эффекта, поэтому приходится использовать также фармакологические препараты.
Терапия лекарственными средствами, снижающими массу тела
Если диета и физические упражнения мало помогают, добиться снижения массы тела можно с помощью лекарственных средств.
Показания для начала медикаментозной терапии:
— ИМТ > 30 кг/м2, если за 3 месяца немедикаментозного лечения масса тела снизилась менее чем на 5 %, а за 6 месяцев — менее чем на 10 %;
— ИМТ > 27 кг/м2, если за 3 месяца немедикаментозного лечения масса тела снизилась менее чем на 7 %, при наличии:
- абдоминального типа отложения жира;
- СД 2-го типа;
- ИБС;
- АГ;
- поликистоза яичников, бесплодия;
- инфаркта миокарда или инсульта у родственников.
Препарат орлистат — средство периферического действия, направленное на ключевой фактор ожирения: жиры пищи. Орлистат является мощным, специфичным и длительно действующим ингибитором желудочной и панкреатической липаз, препятствующим расщеплению и последующему всасыванию жиров пищи. Происходит уменьшение количества СЖК и моноглицеридов в просвете кишечника, что приводит к снижению растворимости холестерина, его последующего всасывания и позволяет снижать уровень холестерина. Препарат оказывает терапевтический эффект в пределах желудочно-кишечного тракта (ЖКТ) и не оказывает системного действия. Применяется в дозе 120 мг 3 раза в сутки с основными приемами пищи. Если прием пищи пропущен или она не содержит жира, прием орлистата пропускается. В настоящее время накоплен 2-летний опыт постоянного приема препарата. Как показали рандомизированные плацебо-контролируемые исследования, снижение массы тела более чем на 5 % от исходной наблюдалось у 75 % больных. При использовании препарата в рекомендуемых терапевтических дозах не всасывается примерно треть жиров, получаемых с пищей, что приводит к заметному снижению массы висцерально-абдоминального жира и уменьшению уровня инсулина натощак. Среди побочных эффектов отмечены жирный стул, учащение дефекации, нарушение всасывания жирорастворимых витаминов, позывы на дефекацию, маслянистые выделения из заднего прохода. Длительное применение орлистата приводит к значимым изменениям в составе микробиоты кишечника, а впоследствии и к нарушению работы всего микробно-тканевого комплекса. Порой применение орлистата может приводить к обострению хронического панкреатита. Обычно побочные действия возникают через 2–3 недели лечения, связаны с механизмом действия препарата и при соответствующей коррекции питания (потребление жира менее 30 % от суточной калорийности) проходят самостоятельно. Следует также отметить неэффективность данного препарата в случае, если пациент злоупотребляет углеводными продуктами. Орлистат также является лекарственным средством выбора для лечения ожирения на фоне АГ. Для достижения эффекта и предотвращения нежелательных реакций орлистат необходимо применять с умеренно гипокалорийной диетой, содержащей менее 30 % жиров от общей калорийности. Увеличение дозы свыше рекомендованной не приводит к усилению его терапевтического эффекта.
Фентермин и мазиндол относятся к группе адренергических препаратов. Их действие основано на усилении секреции (фентермин) или частичной блокаде обратного захвата (мазиндол) норадреналина в латеральном отделе гипоталамуса, что приводит к увеличению концентрации норадреналина в синаптической щели, сопровождается стимуляцией адренорецепторов и торможением потребления пищи. Определенный вклад в усиление подавления чувства голода вносит частичная блокада фентермином обратного захвата дофамина в тех же отделах ЦНС, однако это может приводить к развитию зависимости. Мазиндол не обладает подобным действием и благодаря этому практически не вызывает зависимости. Среди побочных эффектов отмечаются бессонница, нервное возбуждение, головокружение, сухость во рту, тошнота, запоры и депрессии. Препараты не разрешены к длительному применению и в Украине в настоящее время не зарегистрированы.
Фенилпропаноламин по механизму действия близок к фентермину, однако он не влияет на обратный захват дофамина и не вызывает зависимости. В настоящее время во многих странах (Украина не входит в их число) его используют как средство для лечения ожирения. Длительных исследований его эффективности не проводилось. В краткосрочных плацебо-контролируемых испытаниях отмечены слабые и преходящие побочные эффекты, а при применении препарата в дозе более 75 мг/сут, особенно в сочетании с кофеином, наблюдалось значимое повышение АД.
Большие надежды возлагаются на блокаторы специфических рецепторов эндоканнабиноидной системы (ЭКС). Это нейрорегуляторная система, влияющая на выработку гормонов и нейромедиаторов, ответственная за баланс аппетита и чувства насыщения. ЭКС контролирует энергетический гомеостаз путем регуляции количества потребленных, сохраненных и потраченных жиров. Этот процесс включает гипоталамический контроль аппетита и метаболизм липидов. В случае его нарушения развивается ожирение. Эндоканнабиноиды — вещества, которые при приеме пищи продуцируются в ЖКТ и влияют на рецепторы ЭКС. Если пища вкусная, высококалорийная и богатая жирами, происходит гиперактивация ЭКС в гипоталамусе, что приводит к увеличению аппетита и усилению липогенеза, а насыщение и трата энергии, соответственно, уменьшаются. Жирная пища увеличивает доступность полиненасыщенных жирных кислот для биосинтеза эндоканнабиноидов, что также приводит к гиперактивности ЭКС. Рецепторы ЭКС были открыты в 1990 г. (первый тип — СВ1) и в 1993 (второй тип — СВ2). Высокая концентрация рецепторов отмечена в коре головного мозга, мозжечке, гиппокампе, подкорковых ядрах, гипоталамусе и ЖКТ. Недавно были обнаружены селективные блокаторы рецепторов СВ1, СВ2, поэтому ЭКС стала новой целью для терапевтического воздействия. Наиболее изученным блокатором рецепторов СВ1 является римонабант. Данные исследований RIO-North America, RIO-Europe, RIO-Diabetes и RIO-Lipids показали, что этот препарат (в сочетании с гипокалорийной диетой) значительно снижает массу тела и улучшает состояние больных СД 2-го типа. Кроме того, он существенно повышает уровень адипонектина в плазме независимо от потери массы тела и положительно влияет на никотиновую зависимость. Применение блокаторов рецепторов эндоканнабиноидной системы является многообещающим методом лечения абдоминального ожирения.
Оперативное лечение
К возможным оперативным вмешательствам при ожирении относят:
— рестриктивные операции на желудке (вертикальная и горизонтальная гастропластика);
— комбинированные вмешательства (гастроеюнальное, билиопанкреатическое шунтирование).
Оценка эффективности лечения
Критерии эффективности фармакотерапии ожирения:
— снижение массы тела минимум на 5 % от исходной;
— устранение или уменьшение выраженности факторов риска, таких как АГ, гипергликемия, дислипидемия.
Осложнения и побочные эффекты лечения
Побочные эффекты орлистата:
— жирный стул;
— учащение дефекации;
— маслянистые выделения из прямой кишки.
Перечисленные побочные эффекты наблюдаются только при употреблении в пищу большого количества жиров, поэтому в определенной степени способствуют соблюдению пациентами диеты.
Ошибки и необоснованные назначения
Фармакотерапия ожирения не рекомендуется детям, при беременности и лактации, а также лицам старше 65 лет, поскольку в этих группах не изучены эффективность и безопасность применения соответствующих лекарственных средств.
В настоящее время постоянный прием орлистата разрешен в течение двух лет.
Противопоказания к назначению орлистата включают синдром хронической мальабсорбции, холестаз, беременность и лактацию.
Прогноз
После первого года у 30–65 % пациентов, получающих орлистат, отмечается потеря массы тела на 5 % и более. Потери веса 10 % и более добились 28–38 % больных, получающих орлистат. После второго года приема препарата потеря массы тела, равная 10 % и более, сохраняется у 18–34 % пациентов.
Даже незначительное снижение веса имеет благоприятные последствия для здоровья больных ожирением. При снижении массы тела всего лишь на 5–9 кг происходит снижение смертности, связанной с СД, на 44 %, с онкологическими заболеваниями — на 37 %, с сердечно-сосудистыми заболеваниями — на 9 %.
Определяющими обстоятельствами в выборе тактики лечения пациента являются степень ожирения, его тип и наличие факторов риска или развившихся ассоциированных заболеваний. Метаболические нарушения у пациентов во многом определяют категорию риска и особенности терапии: выбор тактики лечения, индивидуального рациона питания, характера физических нагрузок и медикаментозной терапии. Известно, что по мере снижения массы тела в организме происходят процессы, противодействующие снижению массы тела и способствующие развитию рецидивов заболевания.
Поэтому, несмотря на определенные успехи в лечении ожирения, приоритетным является разработка новых комплексных подходов, воздействующих на многообразные нарушения в системе регуляции энергетического обмена и позволяющих не только снижать массу тела, но и противодействовать развитию рецидивов заболевания.

1. Балаболкин М.И., Клебанова Е.М., Креминская В.М. Дифференциальная диагностика и лечение эндокринных заболеваний (руководство). — М.: Медицина, 2002. — 752 с.
2. Боднар П.Н. (ред.). Эндокринология. — Винница: Нова книга, 2007. — 344 с.
3. Гриневич В.Б., Сас Е.И., Кравчук Ю.А., Ефимов О.И. Абдоминальное ожирение: клинико-социальные аспекты проблемы // Фарматека. — 2012. — № 16. — С. 29-34.
4. Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология: Учебник. — 2-е изд. — М.: Медиа, 2009. — 432 с.
5. Рациональная фармакотерапия заболеваний эндокринной системы и нарушений обмена веществ / Под общей редакцией И.И. Дедова, Г.А. Мельниченко. — М.: Литтерра, 2006. — С. 406-428.
6. Швед М.І., Пасєчко Н.В., Мартинюк Л.П. та ін. Клінічна ендокринологія в схемах і таблицях. — Тернопіль: ТДМУ «Укрмедкнига», 2006. — 344 с.
7. Flegal K.M., Carroll M.D., Kit B.K., Ogden C.L. Prevalence of obesity and trends in the distribution of body mass index among US adults, 1999–2010 // JAMA. — 2012. — Vol. 307. — P. 491-497.
8. Wyatt H.R. Update on treatment strategies for obesity // J. Clin. Endocrinol. Metab. — 2013. — Vol. 98(4). — P. 1299-1306.
9. Clinical guidelines on the identification, evaluation, and treatment of overweight and obesity in adults — the evidence report. National Institutes of Health // Obes. Res. — 1998. — Vol. 6 (Suppl 2). — P. 51-209.
10. Wadden T.A., Webb V.L., Moran C.H., Bailer B.A. Lifestyle modification for obesity: new developments in diet, physical activity, and behavior therapy // Circulation. — 2012. — Vol. 125. — P. 1157-1170.
11. Donnelly J.E., Blair S.N., Jakicic J.M. et al. American College of Sports Medicine Position Stand. Appropriate physical activity intervention strategies for weight loss and prevention of weight regain for adults // Med. Sci. Sports Exerc. — 2009. — Vol. 41. — P. 459-471.
12. Allison D.B., Gadde K.M., Garvey W.T. et al. Controlled-release phentermine/topiramate in severely obese adults: a randomized controlled trial (EQUIP) // Obesity (Silver Spring). — 2012. — Vol. 20. — P. 330-342.
13. Dixon J.B., Zimmet P., Alberti K.G., Rubino F. Bariatric surgery: an IDF statement for obese type 2 diabetes // Diabet. Med. — 2011. — Vol. 28. — P. 628-642.
14. Mingrone G., Panunzi S., De Gaetano A. et al. Bariatric surgery versus conventional medical therapy for type 2 diabetes // N. Engl. J. Med. — 2012. — Vol. 366. — P. 1577-1585.
15. Schauer P.R., Kashyap S.R., Wolski K. et al. Bariatric surgery versus intensive medical therapy in obese patients with diabetes // N. Engl. J. Med. — 2012. — Vol. 366. — P. 1567-1576.
16. Kumar N., Thompson C.C. Endoscopic solutions for weight loss // Curr. Opin. Gastroenterol. — 2011. — Vol. 27. — P. 407-411.