Международный эндокринологический журнал 7 (55) 2013
Вернуться к номеру
Цукровий діабет: визначення, класифікація, епідеміологія, фактори ризику
Авторы: Паньків В.І. - Український науково-практичний центр ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України, м. Київ
Рубрики: Семейная медицина/Терапия, Эндокринология
Разделы: Медицинское образование
Версия для печати
Вступ
Цукровий діабет (ЦД) — це група метаболічних (обмінних) захворювань, що характеризуються хронічною гіперглікемією внаслідок порушень секреції інсуліну, дії інсуліну або обох цих чинників. Хронічна гіперглікемія при ЦД супроводжується ураженням, дисфункцією і недостатністю різних органів, особливо очей, нирок, нервів, серця і кровоносних судин.
ЦД — найнебезпечніший виклик людству в XXI столітті. ЦД визначений Всесвітньою організацією охорони здоров’я (ВООЗ) як неінфекційна епідемія, саме у зв’язку з цим 2006 року ухвалено резолюцію ООН про боротьбу з ЦД. Це четверта за всю історію ООН резолюція про захворювання, перші три були присвячені боротьбі з малярією, туберкульозом, ВІЛ-інфекцією. Якщо на початку 80-х років минулого століття число хворих на ЦД становило близько 30 млн, то на сьогодні це вже понад 366 млн, а за прогнозами експертів Міжнародної діабетичної федерації (МДФ) і ВООЗ до 2030 року очікується понад 552 млн. Число хворих на ЦД 2-го типу зростає в усіх без винятку країнах світу найчастіше серед людей віком від 40 до 59 років. До того ж 183 млн людей із ЦД залишаються недіагностованими. ЦД спричинив 4,6 млн випадків смерті у 2011 році, а витрати на ЦД досягали принаймні 465 млрд доларів США (IDF Diabetes Atlas, 2011).
«Неінфекційна епідемія XXI століття» — цукровий діабет — затягнула у свій вир в Україні понад 1,3 млн хворих, із яких понад 212 134 потребують щоденних ін’єкцій інсуліну (МОЗ України, 2013).
Наша держава приділяє значну увагу питанням боротьби з цим захворюванням та його серйозними наслідками. Зокрема, постановою Кабінету Міністрів України від 19 серпня 2009 р. було затверджено Державну цільову програму «Цукровий діабет» на 2009–2013 рр., мета якої — підвищення ефективності загальнодержавних заходів, спрямованих на профілактику, діагностику та лікування хворих із ЦД, його ускладнень; запобігання та зниження рівня захворюваності на ЦД, його ускладнень, спричинених ними інвалідності і смертності; збільшення тривалості та поліпшення якості життя хворих шляхом підвищення рівня та забезпечення доступності медичної допомоги, адаптації їх у суспільстві.
ЦД вважається найбільш драматичною сторінкою сучасної медицини, оскільки йому притаманна рання інвалідизація і висока смертність від судинних ускладнень. Цілком зрозуміло, що якість життя хворих на ЦД оцінюється насамперед належною компенсацією захворювання. Обов’язок лікаря — забезпечити хворому можливість свідомо обирати спосіб життя за особистими уподобаннями. Досягти цього можна лише за умови, якщо людина, хвора на ЦД, правильно поінформована та мотивована, добре усвідомлює відповідальність за своє власне здоров’я та володіє навичками самоконтролю.
У розвинутих країнах кількість хворих становить у середньому 2–4 % від загальної популяції. З віком частота ЦД зростає, досягаючи в осіб, старших за 65 років, 7–8 %. Істинна захворюваність населення на ЦД набагато вища, оскільки співвідношення числа зареєстрованих хворих і осіб із прихованим, недіагностованим діабетом становить 1 : 2,5 : 3.
Гостроту проблеми визначає не лише значне поширення, але й швидкий розвиток ускладнень, які спричиняють інвалідність і смерть хворих. Серед інших захворювань ЦД характеризується найбільш ранньою інвалідизацією. У різних країнах товариства сліпих на 60–85 % формують хворі на ЦД. Серед таких хворих інфаркт міокарда (ІМ) діагностується у 2–5 разів частіше, ніж у популяції того ж віку; гангрена нижніх кінцівок трапляється у 200 разів частіше; 50–70 % усіх ампутацій нижніх кінцівок, не пов’язаних із травматизмом, припадає на хворих із діабетом. Як і в усьому світі, в Україні число хворих зростає здебільшого через захворюваність на ЦД 2-го типу.
Класифікація цукрового діабету
У розвитку ЦД беруть участь декілька патогенетичних процесів: від автоімунного ураження бета-клітин підшлункової залози з розвитком у подальшому абсолютного дефіциту інсуліну до порушень, що спричинюють розвиток периферичної резистентності до дії інсуліну. Основою порушень метаболізму вуглеводів, жирів і білків при ЦД є недостатність дії інсуліну в тканинах-мішенях внаслідок неадекватної секреції інсуліну і/або зниженої тканинної відповіді на інсулін. Порушення секреції інсуліну і дефекти його дії часто наявні в одного і того ж хворого, тому іноді незрозуміло, яке порушення є первинною причиною гіперглікемії.
Переважна більшість випадків ЦД зараховується до двох великих етіологічних і патогенетичних категорій. Причина ЦД 1-го типу — абсолютний дефіцит секреції інсуліну. Особи з високим ризиком розвитку цього типу ЦД часто можуть бути ідентифіковані за серологічними ознаками автоімунного патологічного процесу в панкреатичних острівцях, а також за генетичними маркерами. При ЦД 2-го типу причина полягає в комбінації резистентності до інсуліну і неадекватної компенсаторної інсулін-секреторної відповіді. У цієї категорії ступінь гіперглікемії призводить до патологічних і функціональних змін в органах-мішенях, але ця гіперглікемія ще не спричинює виникнення клінічних симптомів і може існувати впродовж тривалого періоду часу до моменту виявлення ЦД. Упродовж цього безсимптомного періоду можна виявити порушення вуглеводного обміну шляхом визначення рівня глюкози плазми натще або після перорального навантаження глюкозою.
Класифікація порушень глікемії була затверджена ВООЗ у 1999 р. (див. далі).
У новій класифікації ЦД виділяють тільки два основних типи захворювання — 1-й і 2-й. Для позначення типу слід використовувати арабські, а не римські цифри. Вилучення з назви хвороби прикметників «інсулінозалежний» або «інсулінонезалежний» пов’язане з тим, що до останнього часу практичні лікарі підставою для відповідного діагнозу вважали характер лікування (необхідність використання інсулінотерапії), а не патогенез хвороби.
До ЦД 2-го типу належить прогресуюче порушення вуглеводного обміну, основу якого становлять різні ступені порушення секреції інсуліну та зниження чутливості периферичних тканин до інсуліну. В одних хворих переважає дефект секреції інсуліну, а інсулінорезистентність є помірною, в інших — більшу роль відіграє порушення чутливості периферичних тканин до інсуліну.
Етіологічна класифікація цукрового діабету (ВООЗ, 1999)
1. Цукровий діабет 1-го типу (деструкція β-клітин, яка зазвичай призводить до абсолютної інсулінової недостатності):
А. Автоімунний.
Б. Ідіопатичний.
2. Цукровий діабет 2-го типу (з переважаючою резистентністю до інсуліну і відносною інсуліновою недостатністю або з переважаючим секреторним дефектом і резистентністю до інсуліну чи без неї).
3. Інші специфічні типи:
A. Генетичні дефекти функції β-клітин:
1. MODY-3 (хромосома 12, ген HNF-1а).
2. MODY-2 (хромосома 7, ген глюкокінази).
3. MODY-1 (хромосома 20, ген HNF-4а).
4. Інші.
Б. Генетичні дефекти дії інсуліну:
1. Резистентністъ до інсуліну типу А.
2. Синдром Рабсона — Менденхолла.
3. Ліпоатрофічний діабет.
4. Інші.
В. Хвороби екзокринної частини підшлункової залози:
1. Панкреатит.
2. Травма/панкреатектомія.
3. Неоплазії.
4. Гемохроматоз.
5. Фіброкалькульозна панкреатопатія.
Г. Ендокринопатії:
1. Акромегалія.
2. Синдром Кушинга.
3. Глюкагонома.
4. Феохромоцитома.
5. Тиреотоксикоз.
6. Альдостерома.
7. Інші.
Д. Цукровий діабет, індукований ліками та хімічними речовинами:
1. Нікотинова кислота.
2. Глюкокортикоїди.
3. Тиреоїдні гормони.
4. Діазоксид.
5. Агоністи α-адренорецепторів.
6. Тіазиди.
7. α-інтерферон.
8. Інші.
Е. Інфекції:
1. Вроджена краснуха.
2. Цитомегаловірус.
3. Інші.
Є. Незвичні форми імуноопосередкованого діабету:
1. «Stiff-man»-синдром (синдром безрухливості).
2. Автоантитіла до рецептора інсуліну.
3. Інші.
Ж. Інші генетичні синдроми, що іноді поєднуються з діабетом:
1. Синдром Дауна.
2. Синдром Клайнфельтера.
3. Синдром Тернера.
4. Хорея Гентінгтона.
5. Міотонічна дистрофія
6. Синдром Прадера — Віллі.
7. Інші.
4. Гестаційний цукровий діабет.
Цукровий діабет 1-го типу — імуноопосередкована форма діабету, що діагностується у 5–10 % загальної кількості хворих. Маркерами імунної деструкції бета-клітин є автоантитіла до різних структур острівців (автоантитіла до інсуліну, глутаматдекарбоксилази, тирозинфосфатази і поверхневих антигенів бета-клітини. Наявність позитивних автоантитіл визначається у 85–90 % осіб при першій діагностиці гіперглікемії натще. Відзначається сильна асоціація з генами головного комплексу гістосумісності (HLA) в ділянці DQA, DQB генах. Ці HLA — DR/DQ-алелі можуть бути як сприяючими розвитку ЦД, так і захисними. При цій формі ЦД прогресування деструкції бета-клітин відбувається по-різному. У дитячому віці спостерігається більш швидка втрата бета-клітин, і вже до кінця першого року захворювання залишкова функція згасає. У дітей і підлітків клінічна маніфестація захворювання перебігає зазвичай з явищами кетоацидозу. При розвитку захворювання у віці після 25 років відзначається помірна гіперглікемія натще, яка нерідко при приєднанні інфекції або стресу може швидко змінитися вираженою гіперглікемією і/або кетоацидозом. У той же час у дорослих залишкова функція бета-клітин зберігається досить довго. Такий рівень функціонального стану достатній для запобігання розвитку кетоацидозу впродовж багатьох років. Хоча зрештою хворі з такою формою ЦД 1-го типу стають залежними від екзогенного інсуліну. Надалі секреція інсуліну поступово знижується і розвивається абсолютний дефіцит інсуліну, що підтверджується низьким рівнем С-пептиду плазми або його повною відсутністю. Автоімунний діабет зазвичай розпочинається в дитячому і підлітковому віці, але може розвинутися в будь-якому віці, навіть на восьмому або дев’ятому десятках років.
Автоімунна деструкція бета-клітин має множинні генетичні сприяючі чинники. Вплив інших чинників зовнішнього середовища все ще недостатньо вивчений. Часто відзначається поєднання з іншими автоімунними захворюваннями, такими як хвороба Грейвса, тиреоїдит Хашимото, хвороба Аддісона, вітиліго, перніціозна анемія, целіакія, міастенія гравіс, автоімунний гепатит.
Ідіопатичний діабет. Етіологія деяких форм ЦД 1-го типу невідома. Такі хворі мають інсулінопенію і схильність до кетоацидозу, але у них відсутні показники автоімунного процесу. Такі форми частіше трапляються у пацієнтів африканського або азіатського походження. В осіб із цією спадковою формою ЦД може виявлятися дефіцит інсуліну різного ступеня, з епізодами кето-ацидозу, але з відсутністю даних стосовно автоімунного ураження бета-клітин і без зв’язку з системою HLA. Абсолютна потреба в замісній інсулінотерапії у цих хворих може виникати і зникати.
Згідно з численними дослідженнями стосовно клініко-патогенетичних особливостей ЦД, сьогодні не викликає сумніву гетерогенність цього захворювання. У цьому аспекті вивчення повільно прогресуючого авто-імунного діабету дорослих (Latent Autoimmune Diabetes of the Adults — LADA) стало підґрунтям для виділення цієї форми як підтипу ЦД 1-го типу (Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus, 2002). Поширеність LADA, за результатами різних епідеміологічних досліджень, становить від 2 до 20 % випадків ЦД. Таку розбіжність показників можна пояснити, з одного боку, неоднаковою поширеністю цієї форми ЦД в окремих популяціях, а з іншого — відсутністю чітких діагностичних стандартизованих критеріїв LADA. Аналіз оперативних списків хворих на ЦД в Україні, які отримують інсулінотерапію, також вказує на необхідність проведення цілеспрямованого обстеження з метою діагностування цієї форми ЦД. В українській популяції доведена гетерогенність ЦД, що виникає у пацієнтів віком понад 30 років, зі значним відсотком хворих за наявності імунологічних маркерів цієї форми захворювання [4]. До клінічних проявів LADA притаманний повільний розвиток, маніфестація захворювання у віці від 35 до 50 років, наявність антитіл до антигенів підшлункової залози, знижена або нормальна маса тіла хворих. Однак до цього часу немає єдиної точки зору щодо особливостей розвитку та перебігу, діагностичних критеріїв цієї форми ЦД. Із урахуванням того, що клінічна маніфестація LADA аналогічна маніфестації ЦД 2-го типу, на практиці ця форма захворювання, розцінюється як ЦД 2-го типу із розвитком потреби в інсулінотерапії. Питання про можливість наявності LADA у хворого виникає у випадках розвитку резистентності до похідних сульфонілсечовини та виникнення інсулінозалежності в досить ранні для ЦД 2-го типу терміни.
Цукровий діабет 2-го типу у минулому називався інсулінонезалежним діабетом або діабетом людей похилого віку. У таких хворих спостерігається резистентність до інсуліну і зазвичай відносна (частіше, ніж абсолютна) недостатність інсуліну. Більшість хворих із цією формою мають ожиріння, що також сприяє виникненню інсулінорезистентності. Характерний абдомінальний тип ожиріння. Кетоацидоз зазвичай пов’язаний зі стресом унаслідок іншого захворювання, наприклад інфекції. Ця форма ЦД часто залишається недіагностованою впродовж багатьох років, оскільки гіперглікемія розвивається поступово. Проте такі хворі перебувають у стані підвищеного ризику розвитку макро- і мікросудинних ускладнень. Особи з цією формою ЦД можуть мати рівень інсуліну, близький до норми або підвищений, одночасно з високим рівнем глікемії. Ризик розвитку цього типу ЦД зростає з віком, наявністю ожиріння і недостатньою фізичною активністю. Він виникає частіше у жінок із гестаційним ЦД в анамнезі й у пацієнтів з артеріальною гіпертензією і дисліпідемією. Частота ЦД 2-го типу відрізняється в расових і етнічних підгрупах. ЦД 2-го типу часто асоційований із сильною генетичною схильністю, навіть більше, ніж автоімунна форма ЦД 1-го типу. Однак генетика ЦД 2-го типу складна і поки чітко не визначена.
Інші специфічні типи діабету. Декілька форм діабету пов’язані з моногенними дефектами функції бета-клітин. Для них характерний початок з легкої гіперглікемії у молодому віці (в основному до 25 років). У минулому їх зараховували до «діабету молодих із дорослим початком» (Maturity-Onset Diabetes of the Young, MODY). Вони характеризуються порушеною секрецією інсуліну з мінімальними дефектами дії інсуліну, успадковуються за автосомно-домінантним типом. Cьогодні ідентифікують аномалії в шести генних локусах на різних хромосомах. Найбільш поширена форма (MODY-3) пов’язана з мутацією в хромосомі 12 у чиннику печінкової транскрипції, що позначається як ядерний чинник гепатоцитів la (Hepatocyte Nuclear Factor-1а, HNF-la). Відзначається порушення толерантності до глюкози (ПТГ). Гіперглікемія може розвинутися в середньому у віці 23 років. Ранній маркер — глюкозурія, що виникає внаслідок зниження ниркового порогу.
Друга форма (MODY-2) пов’язана з мутацією гена глюкокінази на хромосомі 7р і призводить до дефекту молекули глюкокінази. Глюкокіназа перетворює глюкозу на глюкозо-6-фосфат, метаболізм якого, у свою чергу, стимулює секрецію інсуліну бета-клітинами. Глюкокіназа є ніби сенсором глюкози для клітин. Через дефекти гена глюкокінази необхідний підвищений вміст глюкози плазми, щоб підтримувати нормальний рівень секреції інсуліну. Мутація гена глюкокінази характеризується стабільною гіперглікемією натще, що проявляється при народженні і не завжди потребує лікування. Ускладнення розвиваються вкрай рідко. Підтипи MODY-2 і -3 з мутацією глюкокінази і HNF-la помилково вважають за ЦД 1-го типу і розпочинають лікувати інсуліном. У деяких випадках цих пацієнтів зараховують до хворих на ЦД 2-го типу і розпочинають лікувати інсуліновими сенситайзерами.
Інша форма (MODY-1) пов’язана з мутацією гена ядерного чинника гепатоцитів 4a (HNF-4a) в хромосомі 20q. Сьогодні специфічні генетичні дефекти серед значного числа інших випадків із такими ж клінічними проявами залишаються нез’ясованими.
Виявлений зв’язок точкової мутації в мітохондріальній ДНК із ЦД і глухотою (MIDD-синдром). Найбільш часта мутація відбувається у позиції 3243 тРНК лейцин-гена, що призводить до заміщення аденіну гуаніном. Синдром є мультиорганним захворюванням, успадкованим по материнській лінії і проявляється ЦД, нейросенсорною глухотою і макулярною дистрофією сітківки.
Генетичні аномалії, які призводять до порушення перетворення проінсуліну в інсулін, ідентифіковані в деяких родинах. Вони успадковуються за автосомно-домінантним типом. При цьому порушення вуглеводного обміну виражені незначно.
Генетичні дефекти у дії інсуліну. Існують незвичні причини діабету внаслідок генетично-детермінованих аномалій дії інсуліну. Метаболічні порушення, пов’язані з мутаціями інсулінового рецептора, полягають у гіперінсулінемії, помірній гіперглікемії аж до вираженого діабету. Деякі індивідууми з такими мутаціями можуть мати acanthosis nigricans. У жінок можуть відзначатися вірилізація і полікістоз яєчників.
Захворювання екзокринного апарату підшлункової залози. Будь-який процес, що спричинює дифузне ураження підшлункової залози, може призвести до ЦД. До таких процесів належать панкреатит, травма, інфекція, панкреатектомія і карцинома підшлункової залози. За винятком раку, ураження має бути поширеним, щоб спричинити ЦД. Однак аденокарциноми, які охоплюють лише невелику частину залози, все ж пов’язані з діабетом. Це припускає існування іншого механізму, ніж просте зменшення маси бета-клітин. Фіброкалькульозна панкреатопатія може супроводжуватися болем у животі з іррадіацією в ділянку спини і кальцифікацією підшлункової залози, що виявляється рентгенографічно.
Ендокринопатії. Деякі гормони (наприклад, гормон росту, кортизол, глюкагон, епінефрин) є антагоністами дії інсуліну. Надлишок цих гормонів (наприклад, при акромегалії, синдромі Кушинга, глюкагономі, фео-хромоцитомі) може спричинити розвиток діабету. Це в основному трапляється у пацієнтів із наявними дефектами секреції інсуліну, і гіперглікемія зазвичай зникає з усуненням надлишку гормону. Індукована сомато-статиномою і альдостеромою, гіпокаліємія може спричинити діабет шляхом інгібування секреції інсуліну. Глікемія зазвичай нормалізується після успішного видалення пухлини.
Діабет, індукований ліками або хімічними речовинами. Багато ліків здатні погіршувати секрецію інсуліну. Вони можуть пришвидшувати розвиток діабету в осіб з інсулінорезистентністю. Певні токсини, такі як вакор (щуряча отрута) і внутрішньовенний пентамідин, можуть поступово руйнувати бета-клітини. Окремі лікарські препарати (наприклад, нікотинова кислота і глюкокортикоїди) можуть порушувати дію інсуліну. У хворих, які отримують інтерферон, може розвинутися діабет, пов’язаний з утворенням антитіл до острівцевих клітин, іноді з вираженим дефіцитом інсуліну.
Інфекції. Певні віруси пов’язані з деструкцією бета-клітин. Діабет трапляється у хворих із природженою краснухою, хоча більшість цих хворих мають HLA та імунні маркери, характерні для ЦД 1-го типу. Крім цього, вірус Коксакі В, цитомегаловірус, аденовірус і епідемічний паротит мають відношення до виникнення певних випадків захворювання.
Незвичні форми імуноопосередкованого діабету. Сьогодні до цієї категорії зараховують два стани. Синдром «ригідної людини» (stiff-man syndrom) — автоімунне захворювання ЦНС, що характеризується ригідністю аксіальних м’язів з їх болісним спазмом. У хворих зазвичай спостерігаються високі титри автоантитіл до глутаматдекарбоксилази (GAD), і приблизно в однієї третини з них розвивається діабет. Антитіла до інсулінового рецептора можуть спричиняти діабет шляхом зв’язування з інсуліновим рецептором і блокування внаслідок цього зв’язування самого інсуліну з його рецептором в органах-мішенях. Однак у деяких випадках ці антитіла можуть діяти як агоністи інсуліну після зв’язування з рецептором і тому зумовлювати гіпоглікемію. Антитіла до рецепторів інсуліну іноді виявляють у хворих на системний червоний вовчак та інші автоімунні захворювання. Як і в інших випадках вираженої інсулінорезистентності, хворі з антитілами до інсулінових рецепторів часто мають acantosis nigricans. У минулому цей синдром називався інсулінорезистентністю типу Б.
Інші генетичні синдроми, асоційовані з діабетом. Окремі генетичні синдроми супроводжуються підвищеною поширеністю ЦД. Сюди належать хромосомні аномалії синдрому Дауна, синдрому Клайнфельтера і синдрому Тернера. Синдром Вольфрама — автосомно-рецесивне захворювання, що характеризується діабетом з дефіцитом інсуліну і відсутністю бета-клітин на автопсії. Додаткові прояви містять нецукровий діабет, гіпогонадизм, атрофію зорового нерва і нейрогенну глухоту.
Гестаційний цукровий діабет визначається як будь-яке порушення толерантності до глюкози, вперше виявлене під час вагітності. Це визначення застосовується без урахування, чи використовується для лікування інсулін чи лише модифікація способу життя, а також чи залишається цей стан після вагітності. Через 6 тижнів і більше після завершення вагітності жінку слід рекласифікувати і зарахувати до однієї з наступних категорій: ЦД, порушення глікемії натще, ПТГ, нормоглікемія. У більшості випадків гестаційного ЦД регуляція глюкози повертається до норми після розродження. Діагноз встановлюється на підставі проведення стандартного перорального глюкозотолерантного тесту з 75 г глюкози (крім випадків явного ЦД).
Епідеміологія та фактори ризику цукрового діабету
Епідеміологія ЦД — це розділ діабетології, що містить вивчення основних закономірностей формування епідеміологічної ситуації та епідеміологічних умов щодо цього захворювання, а також екологічних, соціальних і біологічних чинників, які визначають динаміку його основних епідеміологічних характеристик. Кінцевими точками епідеміологічного процесу, що характеризують епідеміологічну ситуацію стосовно ЦД, є поширеність випадків хвороби, їх частота і смертність хворих. Кожна з цих характеристик визначається багатьма чинниками, які в часі можуть змінювати свою значущість, пріоритетність і навіть втрачати її.
Початком епідеміологічних досліджень ЦД слід вважати середину XX століття, коли вперше були проведені роботи з вивчення поширеності діабету серед населення США, Англії, деяких країн Азії, Південної Америки. У той період ще не виділяли різні форми ЦД, тому наведені нижче дані стосуються сукупності всіх його форм. Уже перші епідеміологічні дослідження ЦД показали їх наукову і практичну значущість. Було встановлено, що етнічні і соціальні групи населення мають різну схильність до захворювання ЦД. Виникла можливість враховувати дані епідеміологічних досліджень при плануванні лікувально-профілактичних заходів, наданні спеціалізованої допомоги, визначенні необхідної кількості лікарських засобів.
Так, при обстеженні різних груп населення США було встановлено, що поширеність ЦД у них неоднакова, залежить від багатьох причин і перебуває в ме-жах від 0,1 до 12 %. Зокрема, при обстеженні жителів Нью-Йорка поширеність всіх форм ЦД становила 3,2 %, а серед ескімосів Аляски не перевищувала 0,1 %. У той же час поширеність ЦД серед індійців племені піма віком понад 40 років досягала 50,0 %. Надалі було показано, що відмінності в поширеності ЦД зумовлені не лише етнічними і генетичними особливостями популяцій, але й соціально-побутовими умовами і сере-довищем проживання.
Епідеміологічний підхід у розв’язанні низки проблем діабетології ґрунтується на тих же принципах, що й епідеміологія інших хронічних неінфекційних захворювань: серцево-судинних, онкологічних і деяких інших. Виділення епідеміології неінфекційних захворювань, зокрема ЦД, в окремий розділ науки зумовлено значними змінами в загальній структурі захворюваності, адже поширеність інфекційних захворювань поступилася місцем неінфекційним, серед яких ЦД посідає одне з перших місць.
Враховуючи загрозу пандемії ЦД для світової спільноти, на 61-й Генеральній Асамблеї в грудні 2006 р. була ухвалена Резолюція ООН, що закликає країни і уряди членів ООН і громадські організації вжити всіх необхідних заходів щодо боротьби з цим захворюванням.
Попри те, що форм ЦД досить багато, основну частину хворих формують особи з ЦД 2-го типу. У різних популяціях і етнічних групах частка хворих на ЦД 2-го типу досягає 80–95 %. На відміну від інших форм ЦД фактична поширеність ЦД 2-го типу перевищує реєстровану в 3–5 разів. До цього числа слід додати осіб із ПТГ і осіб із гіперглікемією натще. Особи з ПТГ, за рекомендаціями ВООЗ, становлять клінічний клас захворювання або початкову стадію здебільшого ЦД 2-го типу.
Планування спеціалізованої допомоги хворим, забезпечення їх достатньою кількістю лікарських засобів, а також підготовка необхідного числа фахівців потребують чіткої інформації про їх потребу. Звідси необхідно більш повно і системно здійснювати облік не лише факту захворювання, причин інвалідизації і смерті, але й наявності ускладнень ЦД, потреби в препаратах інсуліну, пероральних цукрознижувальних засобах, причин інвалідизації і смерті хворих на ЦД. У світовій практиці зазначені вище питання розв’язуються шляхом створення реєстру ЦД.
Реєстр ЦД у сучасному уявленні — це автоматизована інформаційно-аналітична система реєстрації і моніторингу основних епідеміологічних характеристик і стану здоров’я хворих на ЦД. Система передбачає спостереження за хворим від моменту включення його до реєстру і до настання його смерті.
В Україні наказом МОЗ (від 28.05.2009 р., № 365) затверджено порядок ведення реєстру хворих на ЦД. Метою ведення реєстру є створення ефективної системи реєстрації, обліку та подальшого супроводу хворих на ЦД: введення, зберігання та актуалізації облікових даних хворих; ідентифікації хворих на ЦД 1-го і 2-го типів; формування узагальнених статистичних та аналітичних даних стосовно показників захворюваності, інвалідності, смертності та факторів, що впливають на перебіг хвороби. Основними цільовими показниками реєстру є: налагодження єдиного обліку хворих на ЦД; проведення постійного моніторингу стану здоров’я хворих; забезпечення можливості проведення моніторингу та аналізу захворюваності у розрізі різноманітних інформаційних категорій (території, діагнози, дані про хворих тощо); підвищення вірогідності інформації шляхом створення автоматизованих схем контролю за обліком, автоматизацією процесів узагальнення та обліку інформації і зменшення впливу людського фактора на її вірогідність; автоматизація методів обліку, узагальнення і аналізу інформації стосовно хворих і, як наслідок, підвищення продуктивності праці медичного персоналу.
Епідеміологія цукрового діабету 1-го типу
Частка ЦД 1-го типу як однієї з найтяжчих форм у загальній структурі ЦД становить не більше 10–15 % і не перевищує 40,0 на 100 тис. населення відповідного віку. Генетичний чинник і чинники довкілля справляють істотний вплив на ризик розвитку ЦД 1-го типу, і їх співвідношення становить приблизно 70 і 30 %.
Найвища захворюваність на ЦД 1-го типу спостерігається у віковій групі до 15 років і становить від 20 % до 50 % загального числа хворих на ЦД 1-го типу. Не викликає сумніву той факт, що рівень поширеності ЦД 1-го типу не лише серед дітей, але й дорослих у різних регіонах світу істотно відрізняється, і ця відмінність зумовлена багатьма чинниками. Встановлено значну варіабельність показників захворюваності на ЦД 1-го типу, причому максимальні значення її майже в 60 разів були вищими від мінімальних. Так, найбільша частота виявлена у Фінляндії, дещо нижча — у Швеції і Норвегії, мінімальні значення показників були в Японії і Мексиці. Аналіз цих даних дозволив припустити наявність кореляції між значеннями частоти ЦД 1-го типу і середньорічною температурою, а також існуванням градієнта частоти «північ — південь», що може вказувати на важливу роль чинників довкілля в етіології ЦД 1-го типу.
Порівняльний аналіз частоти ЦД 1-го типу на різних континентах показав, що найнижчі показники були в Азії, Океанії (Австралії і Новій Зеландії), Південній і Північній Америці, а найвищі — в Європі. Найвища внутрішньоконтинентальна варіабельність частоти встановлена в Європі: від найвищих значень (35,5 на 100 тис.) у Фінляндії до найнижчих (4,6 на 100 тис.) у північних регіонах Греції. Частота в країнах Північної Європи загалом була значно вищою, ніж в інших частинах Європи, за винятком Сардинії, де вона становила 30,2 на 100 тис. Найнижчі значення частоти ЦД 1-го типу серед країн Північної Європи були в Ісландії.
Загалом частота ЦД 1-го типу в Південній півкулі, Океанії і Південній Америці є нижчою. В Азії варіабельність частоти ЦД 1-го типу всередині континенту була меншою, ніж у Європі і Північній Америці. При цьому частота не корелювала з географічною широтою.
Сезонні коливання частоти ЦД 1-го типу були зафіксовані у більшості країн світу. Порівняно з прохолодними зимовими місяцями нижчі значення частоти зареєстровані під час теплих місяців. Місяць або сезон високої захворюваності на ЦД 1-го типу відрізняються у популяціях, проте підтверджується низька частота виникнення ЦД 1-го типу впродовж теплих місяців року.
Отже, спостерігаються значні відмінності стосовно частоти ЦД 1-го типу між країнами, континентами, а відповідно, і між Північною і Південною півкулями. Жодна з країн, розташованих нижче від екватора, не мала показників частоти ЦД 1-го типу понад 20,0 на 100 тис. населення, тоді як у більшості країн вище від екватора цей показник був істотно вищим.
Епідеміологія цукрового діабету 2-го типу
ЦД 2-го типу — це порушення вуглеводного обміну, спричинене переважаючою інсулінорезистентністю і відносною інсуліновою недостатністю або переважаючим дефектом секреції інсуліну з інсулінорезистентністю або без неї.
Відповідно до даних світової статистики, кожні 13–15 років кількість людей із ЦД подвоюється. Аналогічна тенденція спостерігається і в Україні — показник захворюваності збільшився з 115,6 у 1993 році до 267,0 у 2012 році на 100 тис. населення; показник поширеності — відповідно з 699,2 до 2885,0 (МОЗ України, 2013). Переважно це стосується кількості пацієнтів з ЦД 2-го типу. Ситуація ускладнюється також тим, що при такому типі ЦД артеріальна гіпертензія (АГ) спостерігається вдвічі частіше, ніж у пацієнтів, які не страждають від ЦД.
ЦД 2-го типу є гетерогенним та багатофакторним захворюванням. Захворювання розвивається в надрах метаболічного синдрому і є основою для розвитку серцево-судинних захворювань (ССЗ), ураження нервів, очей та нирок.
Вже під час перших описових епідеміологічних досліджень, проведених у 1950-х роках, було відзначено різницю поширеності і клінічних проявів ЦД в окремих популяціях і країнах. Поширеність ЦД пов’язують із відмінністю чинників довкілля, особливостями популяцій (генетичними, демографічними), концентрацією факторів ризику захворювання в популяціях (надмірна маса тіла, АГ, значна частота ССЗ, порушень ліпідного обміну тощо).
K.G. Alberti в епідеміологічному огляді звертає увагу на глобальне поширення серед населення планети ЦД 2-го типу і на широкі варіації частоти цього захворювання серед різних держав, етнічних груп однієї держави і в одній і тій же етнічній групі, яка зазнала внутрішньої або зовнішньої міграції.
Досить висока частота ЦД 2-го типу (34,1 %) спостерігається у північноамериканських індійців, зокрема у племені піма. Їхні предки протягом тисячоліть проживали за умов недостатнього харчування. На початку XX століття умови життя племені різко змінилися, що супроводжувалося зростанням поширеності ожиріння та ЦД 2-го типу. Високий рівень захворюваності на ЦД 2-го типу зареєстрований і серед корінного населення тихоокеанського острова Науру, що характеризується інтенсивним процесом урбанізації (у 24,3 % популяції). Автори, які проводили обстеження населення острова, повідомляють, що в неурбанізованих мікронезійських і полінезійських популяціях Тихоокеанії ЦД надалі залишається нечастим захворюванням.
Національні програми обстеження населення з метою раннього виявлення ЦД передбачають поряд із вивченням поширеності захворювання спеціальне дослідження його факторів ризику. Виділення серед населення популяційних груп, у яких підвищена ймовірність виникнення ЦД, їх цілеспрямоване обстеження сприятимуть більш ранньому виявленню захворювання і, отже, своєчасному та ефективному лікуванню.
Доведено, що надмірна маса тіла, недостатня фізична активність, тютюнопаління, зловживання алкоголем, підвищений рівень тригліцеридів та/або низький рівень концентрації холестерину ЛПВЩ, високий АТ та інші супутні захворювання мають негативний вплив на розвиток ЦД 2-го типу та є факторами ризику, що піддаються корекції за допомогою модифікації способу життя та призначення відповідної терапії.
Фактори ризику ЦД 2-го типу, наявність яких свідчить про необхідність обстеження на ЦД 2-го типу:
— Сімейний анамнез ЦД.
— Серцево-судинні захворювання.
— Надмірна маса тіла або ожиріння.
— Малорухливий спосіб життя.
— Наявність у минулому порушення толерантності до глюкози (ПТГ), порушення глікемії натще.
— АГ.
— Підвищений рівень тригліцеридів, низький рівень концентрації холестерину ліпопротеїнів високої щільності (ЛПВЩ) або обох показників.
— Гестаційний ЦД в анамнезі.
— Народження дитини з масою понад 4 кг.
— Синдром полікістозних яєчників.
— Антипсихотична терапія при лікуванні шизофренії.
Комітет експертів ВООЗ дійшов висновку, що ожиріння є основним фактором ризику ЦД 2-го типу. Захворюваність на ЦД збільшується у 4 рази серед осіб із помірним і у 30 разів — із різко вираженим ожирінням.
Важливим фактором ризику є патологія серцево-судинної системи, зумовлена атеросклерозом. Частота атеросклеротичних уражень різко зростає в осіб віком понад 40 років. Саме у цей час спостерігається зростання захворюваності на ЦД. У клініці досить часто бачимо поєднання зумовлених атеросклерозом серцево-судинних порушень із ЦД. У таких хворих ЦД нерідко вперше діагностують при патології мозкового кровообігу, при ІМ та ішемічній хворобі серця (ІХС).
За наявності у пацієнта будь-якого віку надмірної маси тіла або ожиріння та одного або більше зазначених факторів ризику ЦД 2-го типу, а також у пацієнтів із помірним, високим та дуже високим ризиком ЦД 2-го типу слід проводити обстеження на виявлення ЦД 2-го типу.
Якщо пацієнт має класичні симптоми гіперглікемії (спрага, головний біль, труднощі при концентрації уваги, неясність зору, часте сечовиділення, апатія, схуднення, свербіж, піодермія, пародонтоз), слід одразу провести обстеження на виявлення ЦД 2-го типу. Слід рекомендувати заходи щодо зміни способу життя пацієнтам із будь-яким рівнем ризику розвитку ЦД 2-го типу та/або з ПТГ. При цьому необхідно проводити лікування супутніх захворювань у всіх пацієнтів (синдром полікістозних яєчників, ССЗ, порушення ліпідного профілю, ожиріння, АГ тощо).
Нижче наведено основні фактори ризику ЦД.
До факторів ризику можна зарахувати і деякі впливи зовнішнього середовища, що провокують розвиток ЦД при наявності до нього спадкової схильності.
Основні фактори ризику цукрового діабету
1. Спадкова обтяженість (близькі родичі хворих на цукровий діабет).
2. Особи віком понад 40 років.
3. Надмірна маса тіла і ожиріння.
4. Патологія вагітності (плід масою понад 4 кг, вроджені виродливості плода, мертвонародження, глюкозурія під час вагітності тощо).
5. Особи, які народилися з підвищеною масою тіла.
6. Виражений атеросклероз, гіпертонічна хвороба, інфаркт міокарда, порушення мозкового кровообігу, облітеруючий атеросклероз судин нижніх кінцівок.
7. Епізодичні гіперглікемії та глюкозурії, виявлені під час стресових ситуацій (операцій, травм, інфекцій тощо).
8. Особи з ранами, які тривалий час не загоюються; ураження шкіри (піодермія, мікози, вульвіт, баланіт), катаракта, ксантоми, ксантелазми.
9. Спонтанні гіпоглікемії.
10. Хронічні захворювання печінки, підшлункової залози, нирок; пародонтоз, фурункульоз.
11. Супутні захворювання залоз внутрішньої секреції (дифузний токсичний зоб, акромегалія, гіперкортицизм, феохромоцитома тощо).
12. Тривалий прийом медикаментів з приводу різної патології (глюкокортикоїдів, діуретиків тіазидного ряду, гіпотензивних препаратів, оральних контрацептивів тощо).
Постійний перегляд наявності факторів ризику сприяє виявленню пацієнтів, які потребують більшої уваги для досягнення позитивних результатів та профілактики розвитку ЦД 2-го типу і прогресування його ускладнень.
Форма оцінки ризиків ЦД 2-го типу (Уніфікований клінічний протокол первинної та вторинної медичної допомоги «Цукровий діабет», МОЗ України, 2011)
Виберіть правильну відповідь та обведіть її. Наприкінці опитування підрахуйте кількість балів.
1. Ваш вік:
< 45 років — 0 балів.
45–54 роки — 2 бали.
55–64 роки — 3 бали.
> 65 років — 4 бали.
2. Індекс маси тіла
(розраховується за формулою: ІМТ = маса тіла (кг) : [ріст (м)]2, розділити свою масу тіла в кілограмах на зріст у квадраті в метрах):
≤ 25 кг/м2 — 0 балів.
25–30 кг/м2 — 1 бал.
> 30 кг/м2 — 3 бали.
3. Окружність талії (ОТ) вимірюється на рівні пупка
Чоловіки Жінки
≤ 94 см ≤ 80 — 0 балів.
94–102 см 80–88 — 3 бали.
> 102 см > 88 — 4 бали.
4. Чи маєте ви, як правило, щодня не менше 30 хвилин фізичної активності на роботі та/або у вільний час (у тому числі нормальної повсякденної діяльності)?
Так — 0 балів.
Ні — 2 бали.
5. Як часто ви споживаєте овочі, фрукти або ягоди?
Кожен день — 0 бал.
Не кожного дня — 1 бал.
6. Чи приймали ви коли-небудь ліки від високого артеріального тиску на регулярній основі?
Ні — 0.
Так — 1 бал.
7. Чи було коли-небудь виявлено у вас високий рівень глюкози в крові (наприклад, під час медичних оглядів, під час хвороби, під час вагітності)?
Ні — 0 балів.
Так — 5 балів.
8. Чи мав хто-небудь із членів вашої сім’ї або інших родичів цукровий діабет (1-го типу чи 2-го типу)?
Ні — 0 балів.
Так: бабусі і дідусі, тітки, дядьки чи двоюрідного брата (але не власні батьки, брат, сестра або дитина) — 3 бали.
Так: батьки, брат, сестра або власна дитина — 5 балів.
Загальна кількість балів:
Результат: ризик розвитку ЦД 2-го типу протягом 10 років.
Менше 7 балів: низький ризик. Приблизно в 1 із 100 буде розвиватися хвороба.
7–11 балів: незначний ризик. Приблизно в 1 із 25 буде розвиватися хвороба.
12–14 балів: середній ризик. Приблизно в 1 із 6 буде розвиватися хвороба.
15–20 балів: високий ризик. Приблизно в 1 із 3 буде розвиватися хвороба.
Понад 20 балів: дуже високий ризик: Приблизно в 1 із 2 буде розвиватися хвороба.
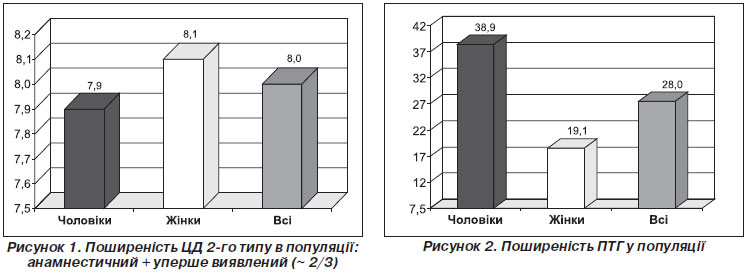
Нещодавно вчені і лікарі України брали участь у міжнародному (російсько-українському) багатоцентровому дослідженні з виявлення 20 основних чинників ризику кардіоваскулярної патології в дорослій популяції (координатор в Україні — проф. О.І. Мітченко). Проведення в Україні великомасштабного дослідження, спрямованого на вивчення поширеності і характеру кардіоваскулярних чинників ризику, зумовлене сучасними реаліями і необхідністю отримання інформації для визначення пріоритетних напрямів загальної стратегії профілактики серцево-судинних захворювань. Цей проект — перше масштабне дослідження, присвячене вивченню 20 основних чинників ризику в дорослій популяції (вік учасників від 30 до 69 років) м. Дніпропетровська. Згідно з дизайном обстежувалося кожне двадцяте домогосподарство, однак враховувалися дані тільки одного представника сім’ї (чоловіка або жінки); необхідне співвідношення чоловіків і жінок становило 1 : 1. Оцінювалися такі параметри: соціальний статус, спадковість, статус вживання алкоголю, паління, фізична активність, харчування, психологічний стан (депресія, стрес), надмірна маса тіла і ожиріння; АГ і частота серцевих скорочень, ліпідний профіль (рівень загального холестерину, холе-стерину ліпопротеїнів високої щільності, холестерину ліпопротеїнів низької щільності, тригліцеридів, глікемічний статус, рівень С-реактивного білка, сечової кислоти, наявність ІХС.
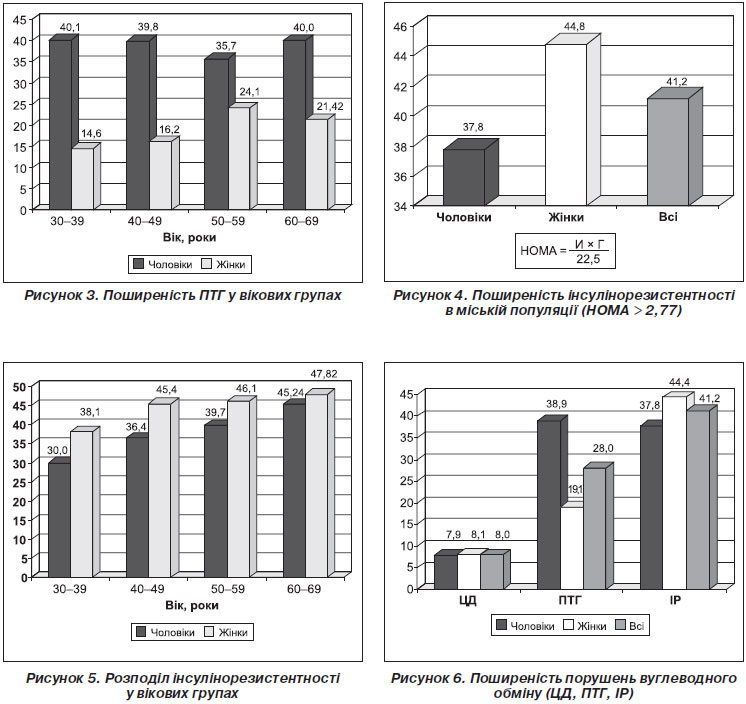
Встановлено, що поширеність ЦД 2-го типу в популяції досягає 8 % з незначною перевагою у жінок (рис. 1). Відзначаються високі показники ПТГ в дорослій популяції — 28 % (рис. 2).
При цьому частота ПТГ значно вища в чоловіків (38,9 %), ніж у жінок (19,1 %) (рис. 3). Звертає на себе увагу висока поширеність ПТГ серед чоловіків вікової групи 30–49 років. Спостерігається висока частота інсулінорезистентності серед жінок (44,8 %) (рис. 4, 5).

1. Генделека Г.Ф. Превентивная диабетология. — Одесса: ВМВ, 2013. — 608 с.
2. Дедов И.И. Сахарный диабет — опаснейший вызов мировому сообществу / И.И. Дедов // Вестник РАМН. — 2012. — № 1. — С. 7-13.
3. Довідник основних показників діяльності ендокринологічної служби України за 2011 рік // Ендокринологія. — 2012. — Т. 17, № 1. — Додаток 2. — 36 с.
4. Дорогой А.П. Тривалість життя, потенційні втрати трудового потенціалу й повікова смертність при цукровому діабеті: Динаміка показників / А.П. Дорогой // Міжнародний ендокринологічний журнал. — 2007. — № 3(9). — С. 14-19.
5. Древаль А.В. Распространенность сахарного диабета 2 типа и других нарушений углеводного обмена в зависимости от критериев диагностики / А.В. Древаль, И.В. Мисникова, И.А. Барсуков [и др.] // Сахарный диабет. — 2010. — № 4. — C. 116-121.
6. Кравчун Н.А., Казаков А.В., Караченцев Ю.И. и др. Сахарный диабет 2 типа: скрининг и факторы риска. — Х.: Новое слово, 2010. — 256 с.
7. Левадная Ю.В. Распространенность факторов риска сердечно-сосудистых заболеваний у больных сахарным диабетом 2-го типа и гипертонической болезнью // Международный эндокринологический журнал. — 2011. — № 6(38). — С. 99-104.
8. Маньковський Б.М. Показники компенсації ЦД в Україні — результати дослідження «Діаконтроль» [Текст] / Б.М. Маньковський, О.С. Ларін, Л.В. Бертаєва // Клінічна ендокринологія та ендокринна хірургія — 2007. — № 4. — С. 46-48.
9. Паньків В.І. Цукровий діабет, переддіабет і серцево-судинні захворювання // Практична ангіологія. — 2007. — № 1(6). — С. 4-10.
10. Сахарный диабет: диагностика, лечение, профилактика / Под ред. И.И. Дедова, М.В. Шестаковой. — М.: Медицинское информационное агентство, 2011. — 808 с.
11. Сунцов Ю.И. Эпидемиология сахарного диабета и прогноз его распространенности в Российской Федерации / Ю.И. Сунцов, Л.Л. Болотская, И.В. Казаков // Сахарный диабет. — 2011. — № 1. — C. 15-17.
12. Сунцов Ю.И. Скрининг осложнений сахарного диабета как метод оценки качества лечебной помощи больным / Ю.И. Сунцов, И.И. Дедов, М.В. Шестакова. — М., 2008. — 67 с.
13. Суплотова Л.А. Эпидемиологические аспекты сахарного диабета 2 типа с манифестацией заболевания в молодом возрасте / Л.А. Суплотова, Л.Н. Бельчикова, Н.А. Рожнова // Сахарный диабет. — 2011. — № 1. — С. 11-13.
14. Тронько М.Д. Гендерні та статеві особливості цукрового діабету. [Текст] / М.Д. Тронько. — К.: РИА Триумф, 2008. — 208 с.
15. Cowie C.C. Prevalence of diabetes and impaired fasting glucose in adults in the U.S. population: National Health And Nutrition Examination Survey 1999–2002 / C.C. Cowie, K.F. Rust, D.D. Byrd-Holt [et al.] // Diabetes Care. — 2006. — Vol. 29. — P. 1263-1268.
16. Dall T.M., Zhang Y., Chen Y.J. et al. The economic burden of diabetes // Health Aff. — 2010. — Vol. 29, № 2. — P. 297-303.
17. Gregg E.W. Trends in the prevalence and ratio of diagnosed to undiagnosed diabetes according to obesity levels in the U.S. / E.W. Gregg, B.L. Cadwell, Y.J. Cheng [et al.] // Diabetes Care. — 2004. — Vol. 27. — P. 2806-2812.
18. IDF Diabetes Atlas Update 2012. — http: // www.idf.org / diabetesatlas / 5e / Update 2012.
19. Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus [Text] // Diabetes Care. — 2002. — Vol. 25, Suppl. 1. — P. 5-20.
20. Standards of medical care in diabetes — 2013. American Diabetes Association // Diabetes Care. — 2013. — Vol. 36 (Suppl. 1). — S.11-S.66.
21. Wild S., Roglis G., Green A. et al. Global prevalence of diabetes: estimates for the year 2000 and projection for 2030 / S. Wild, G. Roglis, A. Green [et al.] // Diabetes Care. — 2004. — Vol. 27, № 5. — P. 1047-1053.