Международный эндокринологический журнал 7 (63) 2014
Вернуться к номеру
Корекція психоемоційного стану у вагітних із дифузним токсичним зобом за даними стандартизованого багатофакторного опитування особистості
Авторы: Паєнок О.С., Паєнок А.В., Костів М.О., Грицишин Б.Р. — Львівський національний медичний університет імені Данила Галицького
Рубрики: Эндокринология
Разделы: Справочник специалиста
Версия для печати
Використовуючи метод стандартизованого багатофакторного дослідження особистості, обстежено 50 вагітних жінок із дифузним токсичним зобом першої та другої стадії у другому триместрі вагітності, до та після проведеної комплексної терапії.
Проведені дослідження показують зміни психоемоційної сфери, психологічну дезадаптацію, що потребує своєчасної діагностики та ефективно корегується запропонованою схемою лікування з використанням глутаргіну та цитофлавіну.
Используя метод стандартизированного многофакторного обследования личности, опрошено 50 беременных женщин с диффузным токсическим зобом первой и второй стадии во втором триместре беременности, до и после проведенной комплексной терапии.
Проведенные исследования указывают на изменения психоэмоциональной сферы, психологическую дезадаптацию, которая требует своевременной диагностики и эффективно корригируется предложенной схемой лечения с применением глутаргина и цитофлавина.
Using Minnesota Multiphasic Personality Inventory, we have examined 50 pregnant women with diffuse toxic goiter of first and the second stage in the second trimester of pregnancy, before and after combined therapy.
Studies show changes in psychoemotional state, psychological maladjustment, which require timely diagnosis and is effectively corrected by means of therapeutic regimen using glutargin and citoflavin.
психоемоційний патерн, стандартизоване багатофакторне дослідження особистості, дифузний токсичний зоб, вагітність, цитофлавін, глутаргін.
психоэмоциональный паттерн, стандартизированное многофакторное исследование личности, диффузный токсический зоб, беременность, цитофлавин, глутаргин.
psychoemotional pattern, Minnesota Multiphasic Personality Inventory, diffuse toxic goiter, pregnancy, citoflavin, glutargin.
Статья опубликована на с. 97-103
Вступ
Вагітність для багатьох жінок стає не лише радісним, але й кризисним періодом життя, оскільки процес адаптації до вагітності та материнства залежить від особистісних характеристик жінки, оточуючого середовища, міжособистісних стосунків у цьому середовищі. За даними багатьох авторів, у період адаптації значна частина жінок, навіть за фізіологічного перебігу гестації, зазнає різного роду сумнівів, невпевненості, протиріччя з приводу вагітності та майбутнього материнства взагалі [1, 8, 9].
Особливо переживання стають межовими у ІІ триместрі вагітності, коли виникають тривога та страх перед майбутніми пологами. Саме в цей час виявляються зміни в психоемоційній сфері майбутніх матерів, які маніфестують крайнім варіантом декомпенсації психопатологічних рис характеру [3, 6, 7].
Функціональний і фазовий характер репродуктивної системи жінки з оточуючою її емоційною атмосферою зумовлює стрес, створює умови психосоматичного ризику [13]. Довготривалі негативні емоції вагітної сприяють порушенню внутрішньоутробного розвитку плода та впливають на процеси формування функції його центральної нервової системи [2, 10]. Водночас пологи також розглядаються як стресова ситуація як для роділлі, так і для плода, що впливає на процеси їх адаптації. Розлади адаптаційних реакцій та психоемоційний стрес сприяють виникненню та поглибленню ускладнень гестації та пологів [16].
Суттєву роль під час пологів у мобілізації захисно-пристосувальних реакцій вагітної та плода відіграють тиреотропний гормон (ТТГ) і гормони щитоподібної залози (ЩЗ) тироксин і трийодтиронін [12, 15].
Порушення гормонального гомеостазу під час вагітності при тиреоїдній патології, що виконує функцію регулятора адаптаційних процесів на дію екстремальних подразнень, супроводжується змінами відповідних реакцій, зумовлених особливостями гормонального дисбалансу [17, 19]. Провідна роль у розвитку психоневрологічних порушень у дітей належить саме дисбалансу тиреоїдних гормонів. При зниженні рівня гормонів ЩЗ у вагітної виникають патологічні зміни в усіх ланках обміну речовин, мікроциркуляції, судинному тонусі, імунному та гормональному гомеостазі, що порушує процеси ембріогенезу, плацентації та перебігу гестації [18].
Функціональний стан ЩЗ при тиреопатіях та його порушення змінюють перебіг стрес-індукованих реакцій шляхом модуляції відповіді гіпоталамо-гіпофізарної системи на стресорний вплив, який, у свою чергу, знижує вміст тиреоїдних гормонів [11]. Дефіцит гормонів ЩЗ у жінок із ендемічними тиреопатіями обумовлює дисфункцію інших ендокринних залоз (гіпофіза, надниркових залоз та ін.), що погіршує діяльність головного мозку вагітних [4].
Враховуючи наявність порушення енергообміну в клітині, підвищення тканинної гіпоксії та токсинемії нейронів кори головного мозку вагітних жінок із тиреопатіями у ІІ половині гестації, окрім традиційного лікування кожного окремого виду патології ЩЗ метою роботи стало створення комплексу лікувально-профілактичних заходів, який покликаний покращувати процеси енергоутворення в клітині, активувати окислювально-відновні ферменти, призводячи до нормалізації тканинного дихання, стимуляції метаболічних процесів у центральній нервовій системі, впливаючи тим самим на психоемоційний стан вагітної.
Матеріали та методи
До запропонованого комплексу терапії долучили двотижневий курс комбінованого препарату цитофлавін. До складу останнього входять: янтарна кислота — 0,300 г; рибоксин (інозин) — 0,050 г; нікотинамід — 0,025 г та рибофлавіну мононуклеотид (рибофлавін) — 0,005 г. Цитофлавін призначався по 2 таблетки двічі на добу з інтервалом 8–10 годин. Даний препарат не має протипоказань та дозволений для застосування при вагітності. З метою відновлення нормального забезпечення потреб вагітної жінки оксидом азоту та корекції фетоплацентарної недостатності нами використаний його донатор у вигляді препарату глутаргін (діюча речовина аргінін глутамат) по 2 г двічі на день впродовж 7 днів [5].
Обстеження включало вивчення психоемоційного патерну у 50 вагітних жінок із дифузним токсичним зобом (ДТЗ) І та ІІ стадії у другому триместрі вагітності до та після курсу лікування. Контрольну групу становили 20 практично здорових жінок відповідного віку (27,11 ± 1,56 року). Розподіл обстежених вагітних залежно від стадії захворювання, віку та тижнів вагітності надано у табл. 1.
Як видно з табл. 1, віковий критерій та гестаційний період у обстежених був однорідним, без вірогідних відмінностей (p > 0,05).
Для кількісно-якісної оцінки змін у психоемоційній сфері вагітних жінок використовувався стандартизований багатофакторний метод обстеження особистості (СБОО), що являє собою модифікований та адаптований Л.H. Собчик до наших умов варіант ММРІ (Minnesota Multiphasic Personality Inventory) [14].
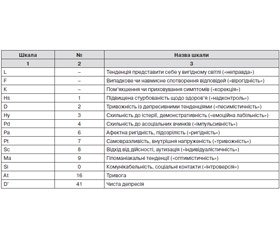
Назви, індекси та номери шкал, що були використані при інтерпретації результатів опитування обстежених вагітних та жінок контрольної групи, подані в табл. 2.
Дана методика СБОО насамперед дозволяє оцінити правдивість та старанність відповідей обстежуваної та її ставлення до самого тестування за допомогою шкал «неправди» (L), «вірогідності» (F) та «пом’якшення чи приховування симптомів» (К).
У подальшому нами подаються середні бали за 12 основними (з 13) та 28 додатковими (з 212) шкалами.
Із додаткових шкал ми не наводили такі шкали, як алкоголізм, органічне ураження хвостатого ядра, злочинність, цинізм, аморальність тощо, оскільки вірогідних змін (р < 0,05) у наших обстежуваних вагітних за вказаними шкалами не було.
У результатах дослідження ми вважали доцільним подати тільки шкали депресії, іпохондрії, параної та психопатії (як нозологічних клінічних одиниць), щоб продемонструвати відсутність вказаних змін в обстежених.
Результати та їх обговорення.
Середні бали, набрані обстежуваними за основними та додатковими шкалами, подані в табл. 3 та 4 відповідно.
Як видно з табл. 3, 4, вірогідних відмінностей у кількості набраних балів за шкалами залежно від стадії ДТЗ ми не виявляли (p > 0,05), що може свідчити про універсальність реакції центральної нервової системи на вплив токсичних компонентів при ДТЗ, які вже мають яскраво виражені ознаки при І стадії захворювання.
Проведене обстеження не виявило вірогідного збільшення кількості балів за шкалами L, F та К у групах вагітних (p > 0,05), а отже, результати тестування є правдивими (табл. 3).
Підтвердженням наявності в обстежених вагітних із ДТЗ емоційної лабільності, тривожності та підвищеної стурбованості про своє здоров’я став високий рівень балів за шкалами Hs та D (p < 0,05) порівняно з контрольною групою (табл. 3).
В обстежених вагітних спостерігалась емоційна лабільність (шкала Hy (p < 0,05) порівняно з контрольною групою) (табл. 3).
В усіх вагітних жінок були підвищеними рівень внутрішньої напруженості та самовразливість (шкала Pt, p < 0,05 відносно контролю) із підвищеним бажанням до соціальних контактів (шкала Si, p < 0,05) (табл. 3).
Усвідомлення відповідальності не тільки за своє життя, але й за життя ще не народженої дитини призвело до вірогідного росту кількості балів (p < 0,05) за шкалами підозрілості (Pa), аутизації (Sc) та оптимістичності (Ma) відносно показників контролю (табл. 3).
Аналізуючи результати тестування вагітних за додатковими шкалами, ми не виявили вірогідних змін (р > 0,05) за шкалами D', D1, D0, D-S, HS, Hy', HyS, Pa', Pd', Sc' порівняно з контрольною групою, а отже, можна стверджувати, що психіатричні захворювання, такі як депресія, істерія, параноя, психопатія та шизофренія, і навіть тенденції до вищезгаданих психічних змін у обстежених вагітних відсутні (табл. 4).
Ознаки психомоторної загальмованості (шкала D2), емоційної незрілості (шкала Em) також не виявлялись (p > 0,05 відносно контрольної групи) (табл. 4).
Виражена тривога (шкала At) була присутня у всіх обстежуваних вагітних порівняно з контрольною групою (р < 0,05). Дана тривога за своє здоров’я та за здоров’я майбутньої дитини чітко усвідомлювалася обстеженими вагітними з ДТЗ (вірогідний ріст (р < 0,05) балів за шкалою Ja порівняно з контрольною групою) (табл. 4).
Несприятливий токсичний вплив дифузного токсичного зобу на вищі інтегративно-пізнавальні функції у вагітних виявлявся ознаками психічної загальмованості та зниженим інтелектуальним коефіцієнтом (шкали D4 та Iq, р < 0,05 порівняно з контрольною групою) (табл. 4).
Рівень соціальної участі та потреби в спілкуванні (шкала Sp) у майбутніх мам був у межах норми (р > 0,05 порівняно з контрольною групою), проте нами виявлено зниження рівня самозадоволеності вагітних (шкала Sf, р < 0,05 порівняно з контрольною групою) (табл. 4).
Як бачимо в табл. 4, у всіх вагітних наявний тривожний компонент у психоемоційній сфері із зниженням толерантності до стресу (шкала То) (p < 0,05 порівняно з контрольною групою).
Також в обстежуваних вагітних не виявлено ознак психоневрозу (шкала Pn) (р > 0,05 порівняно з контрольною групою), хоча невротизація особистості під час вагітності відбувається (шкала Ne, р < 0,05 відносно групи контролю) (табл. 4).
У всіх обстежених вагітних визначалася загальна погана пристосованість до життєвих реалій в умовах фізіологічних змін організму, що виникають під час вагітності (шкала Gm, р < 0,05 порівняно з контрольною групою), що транслювалось у розвиток передіпохондричного стану (шкала Н, р < 0,05 порівняно з контрольною групою) (табл. 4).
Соматичні скарги (шкала Hy4) вагітних із ДТЗ були значно частішими, ніж у невагітних жінок (р > 0,05). Також ми не виявили чутливих порушень (шкала ScB) у всіх вагітних всіх груп (р > 0,05 порівняно з контрольною групою) (табл. 4).
Проте у всіх обстежених групах вагітних ми виявили внутрішню погану пристосованість (шкала In) (р < 0,05 порівняно з контрольною групою) на фоні соціального (шкала ScIA) та емоційного (шкала ScIB) відчуження у зв’язку зі зміною соціального статусу — вагітністю (табл. 4).
Таким чином, після проведеного аналізу набраних вагітними балів за основними та додатковими шкалами СБОО можна стверджувати, що вагітні з ДТЗ мали ознаки тривожно-іпохондричних проявів із елементами психічної загальмованості та невротизації особистості (за результатами шкал СБОО).
Недостатність забезпечення йодом також негативно впливає на показники інтелекту майбутніх мам, а відтак — і їх новонароджених.
Для оцінки ефективності запропонованого комплексу терапії всіх вагітних із ДТЗ, що перебували під нашим спостереженням, методом рандомізації розподілили на дві підгрупи: основну, у якій жінки отримували додатково запропоновані препарати (цитофлавін та глутаргін), і групу порівняння із традиційним лікуванням. Кількість вагітних із І та ІІ стадіями ДТЗ у підгрупах також була рівнозначно розподілена (табл. 5).
Як видно з табл. 5, підгрупи, що використовувались нами для порівняння ефективності запропонованого курсу терапії з традиційною, є вірогідно однорідними (p > 0,05).
Практично за всіма шкалами СБОО ми мали вірогідне (p < 0,05) покращення показників емоційно-психологічного патерну вагітних у відповідь на цитофлавін та глутаргін порівняно з аналогічними показниками до лікування. Також порівняно з традиційною терапією розроблена схема лікування була вірогідно ефективнішою (p < 0,05). Зокрема, бальна вираженість тривожно-іпохондричного синдрому в жінок із ДТЗ вірогідно нівелювалась, а психічна загальмованість майбутніх матерів вірогідно знижувалась (шкала D4, р < 0,05) (табл. 5).
Нами відзначено позитивний вплив терапії цитофлавіном та глутаргіном на психоемоційні розлади у вагітних жінок порівняно з традиційною терапією (табл. 6).
Особливо ефективною запропонована схема лікування виявилась у корекції рівня невротизації та соціально-емоційного відчуження, оскільки дані показники після терапії з долученням цитофлавіну та глутаргіну поверталися до показників групи контролю (р > 0,05) (табл. 6).
Висновки
Таким чином, на підставі результатів дослідження можна стверджувати, що у вагітних із дифузним токсичним зобом відмічаються зміни психоемоційної сфери: психологічна дезадаптація до захворювання, підвищення рівня тривожності з іпохондричними тенденціями, невротизму, зниження інтелектуальної працездатності та активності, виражене почуття пригніченості, занепокоєння, зниження настрою.
Виявлені критерії дозволяють віднести дані зміни до патерну особистості або до проявів патологічного невротичного стану в умовах дезадаптації. Специфічний стан і поведінка вагітних жінок із ДТЗ потребує своєчасної діагностики та відповідної корекції, що сприятиме нормалізації та покращенню психологічного стану, запобігатиме розвитку хронічного стресу та виникненню перинатальних ускладнень.
1. Абрамченко В.В. Психосоматическое акушерство / В.В. Абрамченко. — СПб.: Сотис, 2001. — 311 с.
2. Аряев Н.Л., Рожковская Н.Н., Семененко И.В. Практическая перинатология / Аряев Н.Л., Рожковская Н.Н., Семененко И.В. — К.: Здоров’я, 1998. — 198 c.
3. Астахов В.М. Вагітність і пологи у жінок з психоемоційним стресом (профілактика, лікування фетоплацентарної недостатності та ускладнень пологів): Автореф. дис… д-ра мед. наук / В.М. Астахов. — К., 1998. — 38 с.
4. Вдовина Г.П. Йодурия — показатель тяжести йодного дефицита в экологически неблагоприятном регионе / Г.П. Вдовина, Г.З. Файнбург // Российский педиатрический журнал. — 2001. — № 1. — С. 23–25.
5. Довідник лікарських засобів [Електронна версія]: Випуск четвертий. Міністерство охорони здоров’я України; Державний фармакологічний центр. — К., 2010. — 1 електрон. опт. диск. (СD — R). — Назва з контейнера.
6. Козинова О.В. Особенности течения нейроциркуляторной дистонии во время беременности и ее влияние на гестационный процесс и развитие плода / О.В. Козинова, А.П. Кирющенков // Акушерство и гинекология. — 2002. — № 6. — С. 20–24.
7. Ласая Е.В. Невротические и соматоформные расстройства у беременных / Е.В. Ласая // Медицинские новости. — 2003. — № 5. — С. 3–7.
8. Малинковская Е.С. Психоэмоциональное состояние и толерантность к нагрузке у беременных с пороками сердца / Е.С. Малинковская // Медико-соціальні проблеми сім’ї. — 2006. — Т. 11, № 2. — С. 55–57.
9. Милованов А.П. Патология системы мать — плацента — плод: Руководство для врачей / А.П. Милованов. — М.: Медицина, 1999. — 447 с.
10. Мурашко О.О. Перинатальная психология / О.О. Мурашко // Репродуктивное здоровье женщины. — 2004. — № 1(17). — С. 27–30.
11. Паньків В.І. Практична тиреоїдологія / В.І. Паньків. — Донецьк: Видавець Заславський О.Ю., 2011. — 224 с.
12. Паращук Ю.С. Стан ендокринної функції фетоплацентарного комплексу у вагітних з тиреотоксикозом / Ю.С. Паращук, І.В. Афанасьєва // Вісник наукових досліджень. — 2004. — № 2. — С. 220–221.
13. Романенко Т.Г. Особенности функционирования щитовидной железы у беременных на фоне йододефицита / Т.Г. Романенко, О.И. Чайка // Международный эндокринологический журнал. — 2014. — № 4(60). — С. 89–94.
14. Собчик Л.Н. Стандартизированный многофакторный метод исследования личности: Методическое руководство / Л.Н. Собчик // Методы психологической диагностики. — М., 1990. — 78 с.
15. Фадеев В.В. Йододефицитные заболевания и беременность // Гинекология. — 2003. — Т. 5, № 4. — С. 17–24.
16. Филиппова Г.Г. Психология материнства: Учебное пособие / В.В. Фадеев. — М.: Изд-во Института психотерапии, 2002. — № 3. — С. 60–63.
17. Шилин Д.Е. Акушерские аспекты йодного дефицита и его коррекции: что нового? / Д.Е. Шилин // Гинекология (приложение к журналу Consilium Medicum). — 2005. — № 7(5–6). — С. 325–332.
18. Щеплягина Л.А. Тиреоидная патология: беременность и состояние здоровья детей / Щеплягина Л.А., Нестеренко О.С., Курмачева Н.А. // Российский педиатрический журнал. — 2001. — № 2. — С. 38–40.
19. Redmond G.P. Thyroid dysfunction and women’s reproductive health / G.P. Redmond // Thyroid. — 2004. — Vol. 14 (suppl. 1). — P. 5–15.

/98/98.jpg)
/98/98_2.jpg)
/99/99.jpg)
/100/100.jpg)
/101/101.jpg)