Международный эндокринологический журнал 4 (68) 2015
Вернуться к номеру
Використання методик пластичного закриття ранових дефектів у комплексному лікуванні хворих із синдромом діабетичної стопи
Авторы: Безродний Б.Г., Радомський О.А., Приступюк М.О. - Національний медичний університет імені О.О. Богомольця, Національна медична академія післядипломної освіти імені П.Л. Шупика, м. Київ
Рубрики: Эндокринология
Разделы: Справочник специалиста
Версия для печати
У роботі удосконалено методику пластичного закриття хронічних ранових дефектів у хворих із синдромом діабетичної стопи (СДС) шляхом використання шкірних клаптів на перфорантній судинній ніжці. У дослідження включалися хворі на цукровий діабет 2-го типу із СДС нейроішемічної форми та наявністю хронічних ран нижніх кінцівок, що не загоювалися більше ніж 21 день із часу виникнення. Очищення ран здійснювали методом ультразвукової кавітації. На рану накладали пов’язку із сорбційно-антибактеріальною нанокомпозицією на основі нанодисперсного діоксиду силіцію. На третю добу на рану накладали вакуумну дренуючи пов’язку (ВАК-терапія). Формується клапоть, що за розмірами та конфігурацією відповідає дефекту на стопі. Серед хворих основної групи в 14 осіб (93 %) спостерігалося приживлення клаптя. Віддалені спостереження через 6 місяців показали повне збереження опорної функції кінцівки та добре приживлення трансплантата, відсутність виразок на кінцівках. У контрольній групі через 6 місяців у 7 пацієнтів відмічався рецидив виразок. Удосконалена методика автодермопластики при лікуванні ранових дефектів у хворих із синдромом діабетичної стопи, яка полягає в корекції гіперглікемії, підготовці рани з використанням вакуумної апаратної пов’язки. Використання розщепленого шкірного клаптя в поєднанні з вакуумною апаратною пов’язкою дозволяє ефективно закривати хронічні та гострі рани, зберігати опорну здатність кінцівки, покращити якість життя хворих, зменшити час перебування хворого в стаціонарі. Адекватне закриття ранових дефектів на стопі є методом профілактики високих ампутацій нижніх кінцівок у хворих на цукровий діабет.
В работе усовершенствована методика пластического закрытия хронических раневых дефектов у больных с синдромом диабетической стопы (СДС) с использованием кожных лоскутов на сосудистой ножке из перфорантных сосудов. В исследование включались больные сахарным диабетом 2-го типа, осложненным СДС нейроишемической формы и наличием хронических ран нижних конечностей, которые не заживали больше чем 21 день с момента появления. Очищение ран осуществляли методом ультразвуковой кавитации. На рану накладывали повязку с сорбционно-антибактериальной композицией на основе нанодисперсного диоксида кремния. На третьи сутки на рану накладывали вакуумную дренирующую повязку (ВАК-терапия). Формируется лоскут, который по размерам и конфигурации соответствует дефекту на стопе. Среди больных основной группы у 14 человек (93 %) отмечено приживление лоскута. Отдаленные наблюдения через 6 месяцев показали полное сохранение опорной функции конечности и хорошее приживление трансплантата, отсутствие язв на конечностях. В контрольной группе через 6 месяцев у 7 пациентов отмечался рецидив язвы. Усовершенствованная методика аутодермопластики при лечении раневых дефектов у больных из СДС заключается в коррекции гипергликемии, подготовке раны с использованием вакуумной аппаратной повязки. Использование расщепленного кожного лоскута в сочетании с вакуумной аппаратной повязкой позволяет эффективно закрывать хронические и острые раны, сохранять опорную способность конечности, уменьшить время пребывания больного в стационаре, улучшить качество жизни больных. Адекватное закрытие раневых дефектов на стопе является методом профилактики высоких ампутаций нижних конечностей у больных сахарным диабетом.
The article describes the improvement of anaplerosis in patients with diabetic foot syndrome using skin flaps on vascular pedicle of the perforating vessels. The study involved patients with type 2 diabetes mellitus complicated with diabetic foot syndrome of neuroischemic form and chronic wounds of the lower extremities that do not heal for more than 21 days from the date of occurrence. The wounds were cleaned with ultrasonic cavitation. There was applied bandage with sorption antibacterial remedy base on nanodispersed silicon dioxide. There was applied a drainage vacuum bandage on a wound on the third day (VAC therapy). The flap is forming fitting to the size and configuration of a wound on a foot. Fourteen patients (93 %) in the basic group were found to have survived flaps. Long-term follow up in 6 months demonstrated full maintenance of supporting function and good survived skin graft, absence of foot ulcers. In a control group 7 patients had recurrent foot ulcer. Improved techniques of autodermoplasty in patients with diabetic foot syndrome include glycemia control, preparation of a wound using vacuum apparatus bandage. Usage of split-skin graft combined with vacuum apparatus bandage allows close acute and chronic wounds effectively, maintain supporting function of an extremity, decrease in-hospital staying, and improve quality of patient’s life. Adequate foot wound closure prevents high-level amputation of low extremities in diabetic patients.
цукровий діабет, синдром діабетичної стопи, автодермопластика, перфорантний шкірний клапоть, вакуумна дренуюча пов’язка.
сахарный диабет, синдром диабетической стопы, аутодермопластика, перфорантный кожный лоскут, вакуумная дренирующая повязка.
diabetes mellitus, diabetic foot syndrome, autodermaplastic, mesh flap, vacuum drainage closure.
Статья опубликована на с. 106-109
Вступ
Синдром діабетичної стопи (СДС) — поширене хронічне ускладнення у хворих на цукровий діабет (ЦД), провідна причина ампутацій нижніх кінцівок. Пізня діагностика ЦД 2–го типу та розвиток нейропатичних уражень нижніх кінцівок спричинюють розвиток нейротрофічних виразок. Їх особливістю є втрата пацієнтом периферичної чутливості, зокрема тактильної та больової. Патологічний, переважно гнійний, процес поширюється по стопі, що зрештою потребує хірургічного лікування. Трофічні виразки відзначаються в 15 % від усієї кількості хворих на ЦД, у 25 % із них вони закінчуються ампутацією кінцівки. Запобігти ампутаціям можливо активним виявленням уражень стоп у хворих на ЦД, інтенсивним лікуванням виразок, закриттям ранового дефекту [1, 9–11]. Сучасним методом закриття хронічних виразок у хворих на ЦД є використання шкірних клаптів на перфорантних артеріях [4]. Використання вказаного методу пластики ґрунтується на теорії ангіосомальної будови покриву тіла людини [2]. Пластичне закриття виразки дозволяє відновити здоровий шкірний бар’єр та створити умови загоєння виразкового дефекту. Трансплантація буде успішною в разі досягнення стійкої компенсації вуглеводного обміну, підготовки ложа виразки, забезпечення ефективного кровопостачання трансплантата.
Мета роботи — удосконалення методики пластичного закриття хронічних ранових дефектів у хворих із синдромом діабетичної стопи шляхом використання шкірних клаптів на перфорантній судинній ніжці.
Матеріали та методи дослідження
Дослідження виконано в Київській міській клінічній лікарні № 4 на клінічній базі кафедри хірургії № 2 Національного медичного університету імені О.О. Богомольця.
У дослідження включалися хворі на ЦД 2–го типу, ускладнений СДС нейроішемічної форми та наявністю хронічних ран нижніх кінцівок, тобто ран (трофічних виразок), що не загоювалися більше ніж 21 день від часу виникнення. Усім хворим виконували клінічні обстеження: загальні аналізи крові та сечі, досліджували печінкові, ниркові проби, білковий спектр крові. Обов’язково здійснювали рентгенологічне обстеження стану кісток стоп. Діагностика СДС виконувалася відповідно до Міжнародного консенсусу з діабетичної стопи, рекомендованого Міжнародною робочою групою з діабетичної стопи [6]. Досліджували стан периферичної чутливості на нижніх кінцівках із використанням шкал неврологічної симптоматики: NSS — neurological symptoms score та TSS — total symptoms score [7]. Стан кровопостачання нижніх кінцівок досліджували методом еходопплерографії з обчисленням кісточково–плечового індексу (КПІ). За показником КПІ 0,8–0,9 та наявністю симптомів периферичної ней–ропатії встановлювали діагноз СДС нейроішемічної форми. Компенсацію ЦД під час госпіталізації пацієнтів оцінювали за показниками глікованого гемоглобіну (HbA1c). Для досягнення компенсації ЦД усім хворим призначали препарати інсуліну за принципом базис–болюсної терапії. Під час перебування пацієнта в стаціонарі компенсацію ЦД контролювали визначенням глюкози в капілярній крові. ЦД вважали компенсованим за показником глікемії натще до 5,56 ммоль/л, на тлі харчування — до 10 ммоль/л [3].
Площу ранового дефекту обчислювали у см2 як площу еліпса за формулою: найбільша довжина виразки (см) x ширина виразки (см) x 0,785 [8]. Динаміку загоєння рани відслідковували методом фотометричної фіксації, порівнювали фотографії ранового дефекту на тлі вимірювальної лінійки.
У дослідження включено 31 хворого із хронічними виразками нижніх кінцівок. Хворі були розподілені на дві групи — основну та контрольну. Розподіл хворих за віком та статтю наведено в табл. 1.
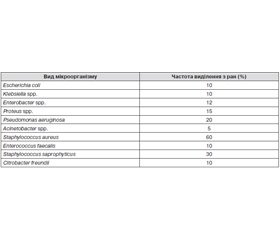
Усі хворі мали хронічні рани на стопах. Площа ран на пресорній поверхні стоп становила від 3,8 до 21 см2. Виразки у хворих були наявні від 25 днів до трьох місяців. Напередодні лікування проводилося бактеріологічне дослідження ранового вмісту з визначенням мікрофлори та кількості колонієутворюючих одиниць (КУО). При дослідженні мікрофлори у ранах установлено, що зазвичай всі мікроорганізми перебували в асоціаціях, які включали різні комбінації грампозитивних та грамнегативних бактерій. Дані наведено в табл. 2.
Рани у хворих були без ознак гострого запального процесу, показники загального аналізу крові та лейкоцитарної формули перебували в межах норми. Підготовка виразок до пластичного закриття ранового дефекту виконувалася за такою схемою. Здійснювались оцінка артеріального кровотоку в кінцівці проведенням еходопплерографії, а також еховізуалізація артеріальних перфорантів для аналізу їх функціональної здатності. У випадках сумнівних результатів еховізуалізації стан кровообігу в нижніх кінцівках уточнювали методом КТ–ангіографії.
Очищення ран здійснювали методом ультразвукової кавітації за допомогою апарата Soring Sanoka 185. Для обробки рани використовували 0,1% р–н лідокаїну в об’ємі 400–1500 мл залежно від площі рани. Використання лідокаїну для обробки ран зумовлено тим, що він справляє знеболювальну дію та антисептичний вплив. Процедура ультразвукової кавітації проводилася на рані впродовж 5–15 хв. За наявності виражених гіперкератозів та грубих країв рани їх обробляли скальпелем для переведення рани із кратероподібної в плоску. На рану накладали пов’язку з сорбційним препаратом, гідрофобно–гідрофільну сорбційно–антибактеріальну нанокомпозицію, що містить сорбентні (нанодисперсний діоксид кремнію — 6,3 г, поліметилсилоксан — 2,8 г) та антибактеріальні компоненти (декаметоксин або етоній — 0,15 г, метронідазол — 0,75 г). Вказана мануальна рецептурна композиція виготовляється в аптеці та захищена патентом України на корисну модель — «Метроксан». Через 12 годин повторювали процедуру кавітації. Таким чином рану очищували впродовж 2–3 діб. На третю добу на рану накладали вакуумну дренуючу пов’язку (ВАК–терапія) зі стандартним негативним тиском 125 мм рт.ст. Методика ВАК–терапії сприяє очищенню рани та посиленню мікроциркуляції в ній [5]. Апарат накладали на 3 або 6 діб залежно від площі та глибини рани. Перед проведенням пластичного закриття ранового дефекту проводили бактеріологічне дослідження вмісту рани. Кількість КУО для успішного проведення операції повинна становити менше 10, чим засвідчується незначний ріст мікроорганізмів у рані.
Перед операцією проводилися повторне дослідження перфорантних артерій на поверхні гомілки та визначення їх проекції на шкіру.
Ділянку ранового дефекту на стопі обробляли системою терапії ран Soring Sanoka 185. Сеанси обробки тривали до повного очищення рани та появи в ній виступаючих крапель крові за типом «кров’яна роса». Очищена рана вкривалася стерильною марлевою пов’язкою. Наступним етапом є планування розрізу шкіри. Визначається серединна лінія передньої поверхні гомілки, де проходить передня великогомілкова артерія. Ця лінія стає поздовжньою віссю шкірного клаптя. У середній третині передньої поверхні гомілки виконується розріз шкіри, підшкірної клітковини та фасції. Формується клапоть, що за розмірами та конфігурацією відповідає дефекту на стопі. Клапоть обережно виділяється разом із судинами. У нижній частині клаптя моделювали судинну ніжку. Судинна ніжка клаптя формується з перфорантних артерій, що відгалужуються від передньої гомілкової артерії та йдуть до шкіри передньої поверхні гомілки. Виділяються підшкірні вени на нерви, що йдуть паралельно перфорантним артеріям. Після формування клаптя із судинною ніжкою передня гомілкова артерія затискувалася м’яким судинним затискачем для перевірки наявності нормального ретроградного кровотоку в клапті. Після підтвердження наявності кровотоку артерію перев’язували та пересікали. Судинну ніжку виділяли та виконували ротацію її на 180° Утворювали підшкірний тунель, що з’єднує донорську та реципієнтну ділянки. Судинну ніжку разом із шкірним клаптем проводили через тунель. Краї клаптя підшивали до шкіри навколо реципієнтної ділянки. Донорське місце ушивали або закривали розщепленим трансплантатом шкіри. Далі на поверхню клаптя накладали бактеріо–статичну дренуючу пов’язку Hydrofera blue. На кінцевому етапі операції на гомілку та стопу накладали зйомну гіпсову лонгету для іммобілізації кінцівки.
Результати дослідження та їх обговорення
Серед хворих основної групи в 14 осіб (93 %) спостерігалося приживлення клаптя. Некротизація клаптя в однієї пацієнтки виникла внаслідок порушення режиму іммобілізації кінцівки. Час повного приживлення трансплантата та загоєння ранового дефекту в осіб основної групи становив 14 ± 3 дні, у контрольній групі загоєння виразки — 51 ± 10 діб. Віддалені спостереження через 6 місяців показали повне збереження опорної функції кінцівки та добре приживлення транс–плантата, відсутність виразок на кінцівках. У конт–рольній групі через 6 місяців у семи пацієнтів відзначався рецидив виразок, в одного з них виникла потреба в ампутації стопи на рівні суглоба Шофара.
Розроблена нами методика ведення гнійно–септичних уражень у хворих на нейроішемічну форму СДС дозволяє скоротити час очищення рани вдвічі порівняно з контрольною групою, зменшити рівень інфікування та адекватно підготувати рану до аутодермопластики. Удосконалена методика аутодермопластики в поєднанні з вакуумною дренуючою пов’язкою дозволяє зменшити ризик некрозу аутотрансплантата та досягти приживлення його в 93 % випадків. Умовами успішного приживлення аутотрансплантата є прандіальна глікемія до 10 ммоль/л, рівень інфікування рани до 10 КО, достатня мікроциркуляція в рані.
Висновки
1. Удосконалена методика аутодермопластики при лікуванні ранових дефектів у хворих на СДС, що полягає в корекції гіперглікемії, підготовці рани з використанням вакуумної апаратної пов’язки, використанням розщепленого шкірного клаптя в поєднанні з вакуумною апаратною пов’язкою, дозволяє ефективно закривати хронічні та гострі рани, зберігати опорну здатність кінцівки, зменшити час перебування хворого в стаціонарі, покращити якість життя хворих.
2. Адекватне закриття ранових дефектів на стопі є методом профілактики високих ампутацій нижніх кінцівок у хворих на цукровий діабет.
3. Приживлення шкірного клаптя на перфорантній судинній ніжці прискорюється при використанні методу ВАК–терапії.
1. Аникин А.И., Горюнов С.В., Жидких С.Ю. и др. Кожно–пластические вмешательства при синдроме диабетической стопы // Международный эндокринологический журнал. — 2009. — № 5(23). — С. 17–24.
2. Белоусов А.Е. Пластическая, реконструктивная и эстетическая хирургия. — СПб.: Гиппократ, 1998. — 744 с.
3. Наказ МОЗ України від 21.12.2012 № 1118 «Про затвердження та впровадження медико–технологічних документів зі стандартизації медичної допомоги при цукровому діабеті 2 типу» [Текст]: наказ МОЗ України. — Режим доступу: http://www.moz.gov.ua/ua/portal/dn_20121221_1118.html
4. Слесаренко С.В., Бадюл П.А. Применение локальных лоскутов и техники пропеллера при пластическом восстановлении дефектов покровных тканей // Хірургія України. — 2012. — № 1(41). — С. 103–112.
5. Шкварковський І.В., Антонюк Т.В, Філіпець О.І. Застосування вакуум–кавітаційних методів санації в лікуванні синдрому діабетичної стопи // Шпитальна хірургія. — 2014. — № 1. — С. 45–48.
6. Bakker K., Schaper N.C. International Working Group on Diabetic Foot. Editorial Board. The development of global consensus guidelines on the management and prevention of the diabetic foot 2011 // Diabetes Metab. Res. Rev. — 2012. — V. 116. — P. 8. — doi: 10.1002/dmrr.2254.
7. Chawla A., Bhasin G., Chawla R. Validation of neuropathy symptoms score (NSS) and neuropathy disability score (NDS) in the clinical diagnosis of peripheral neuropathy in middle aged people with diabetes // Internet scientific publications: http://ispub.com/IJFP/12/1/1517
8. Fette Andreas M. A clinimetric analysis of wound measurementtools // http://www.worldwidewounds.com/2006/january/Fette/Clinimetric–Analysis–Wound–Measurement–Tools.htm [Електронний ресурс].
9. Jǿrgensen M.E., Almdal T.P., Faerch K. Reduced incidence of lower–extremity amputations in a Danish diabetes population from 2000 to 2011 // Diabet Med. — 2014. — V. 31(4). — 443–447. — doi: 10.1111/dme.12320. [PubMed]
10. Martίnez–Gómez D.A., Moreno–Carrillo M.A., Campillo–Soto A. et al. Reduction in diabetic amputations over 15 years in a defined Spain population. Benefits of a critical pathway approach and multidisciplinary team work // JL Rev. Esp. Quimioter. — 2014. — V. 27(3). — 170–179.
11. Tzeng Y.S., Deng S.C., Wang C.H. et al. Treatment of Nonhealing Diabetic Lower Extremity Ulcers with Skin Graft and Autologous Platelet Gel: A Case Series // BioMed Research International. — 2013 // http://dx.doi.org/10.1155/2013/837620 [Електронний ресурс].
1. Anikin A.I., Gorjunov S.V., Zhidkih S.Ju. at al. Kozhno-plasticheskie vmeshatel'stva pri sindrome diabeticheskoj stopy // International Journal of Endocrinology. – 2009. – 5 (23) http://www.mif-ua.com/archive/article/10059
2. Belousov A.E., Plasticheskaja, rekonstruktivnaja i jesteticheskaja hirurgija. - SPb.: «Gippokrat». – 1998. – 744 s.
3. Ministry of Health Ukraine. Nakaz # 1118 vіd 21.12.2012. Unіfіkovanij klіnіchnij protokol pervinnoї ta vtorinnoї (specіalіzovanoї) medichnoї dopomogi «Cukrovij dіabet 2 tipu», rozroblenij na osnovі adaptovanoї klіnіchnoї nastanovi "Cukrovij dіabet 2 tipu".
4. Slesarenko S.V., Badjul P.A. Primenenie lokal'nyh loskutov i tehniki propellera pri plasticheskom vosstanovlenii defektov pokrovnyh tkanej// Hіrurgіja Ukraїni. – 2012 – № 1 (41) – 103-112/
5. Shkvarkovs'kij І.V., Antonjuk T.V, Fіlіpec' O.І. Zastosuvannja vakuum-kavіtacіjnih metodіv sanacії v lіkuvannі sindromu dіabetichnoї stopi // Shpital'na hіrurgіja. – 2014. – № 1. – 45-48.
6. Bakker K, Schaper N.C. International Working Group on Diabetic Foot. Editorial Board. The development of global consensus guidelines on the management and prevention of the diabetic foot 2011// Diabetes Metab Res Rev. – 2012 . – Suppl . –V.116. –P.8.
doi: 10.1002/dmrr.2254.
7. Chawla A., Bhasin G., Chawla R. Validation of neuropathy symptoms score (NSS) and neuropathy disability score (NDS ) in the clinical diagnosis of peripheral neuropathy in middle aged people with diabetes. Internet scientific publications. http://ispub.com/IJFP/12/1/1517
8. Fette Andreas M. A clinimetric analysis of wound measurementtools
http://www.worldwidewounds.com/2006/january/Fette/Clinimetric-Analysis-Wound-Measurement-Tools.htm
9. Jrgensen M.E., Almdal T.P., Faerch K. Reduced incidence of lower-extremity amputations in a Danish diabetes population from 2000 to 2011//Diabet Med. – 2014/– V.31(4):443-447. doi: 10.1111/dme.12320.
10. Mart?nez-G?mez D.A., Moreno-Carrillo M.A., Campillo-Soto A. et al. Reduction in diabetic amputations over 15 years in a defined Spain population. Benefits of a critical pathway approach and multidisciplinary team work.// JL Rev Esp Quimioter. – 2014. – V.27(3):170-179.
11. Tzeng Y.S., Deng S.C., Wang C.H. et al. Treatment of Nonhealing Diabetic Lower Extremity Ulcers with Skin Graft and Autologous Platelet Gel: A Case Series//BioMed Research International. – 2013, Article ID 837620/http://dx.doi.org/10.1155/2013/837620

/107/107.jpg)