Журнал «Боль. Суставы. Позвоночник» 2 (18) 2015
Вернуться к номеру
Катаракта при воспалительных болезнях суставов
Авторы: Павлюченко А.К. - Донецкий национальный медицинский университет имени М. Горького, г. Красный Лиман
Рубрики: Ревматология, Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
При ревматоидном, ювенильном идиопатическом, реактивном хламидийном, псориатическом артритах и анкилозирующем спондилоартрите катаракта диагностируется соответственно в 5, 15, 6, 17 и 9 % наблюдений, частота, тяжесть и зрелость которой зависят от степени активности, темпов прогрессирования патологии опорно-двигательного аппарата, наличия висцеритов, дигитального артериита, сакроилеита, кожной формы псориаза, выраженности субхондрального склероза и остеоузур.
При ревматоїдному, ювенільному ідіопатичному, реактивному хламідійному, псоріатичному артритах та анкілозуючому спондилоартриті катаракта діагностується відповідно в 5, 15, 6, 17 і 9 % спостережень, частота, тяжкість і зрілість якої залежать від ступеня активності, темпів прогресування патології опорно-рухового апарату, наявності вісцеритів, дигітального артеріїту, сакроілеїту, шкірної форми псоріазу, вираженості субхондрального склерозу і остеоузур.
In rheumatoid, juvenile idiopathic, chlamydial reactive, psoriatic arthritis and ankylosing spondylitis, cataract is being diagnosed in 5, 15, 6, 17 and 9 % of cases, respectively; its incidence, severity, and the maturity depend on the degree of activity and rate of progression of musculoskeletal disease, the presence of visceritis, digital arteritis, sacroileitis, cutaneous psoriasis, severity of subchondral sclerosis and bone erosions.
катаракта, артриты.
катаракта, артрити.
cataract, arthritis.
Статья опубликована на с. 78-81
/78/78.jpg)
Введение
Офтальмопатии относят к грозным экстраартикулярным проявлениям воспалительных болезней суставов [7, 12, 14], нередко вызывающим полную потерю зрения [2, 4, 9]. Поражение глаз при артритах существенно ухудшает качество жизни больных [5, 17].
В литературе обычно обсуждаются вопросы диагностики, патогенеза и лечения увеита на фоне болезней опорно-двигательного аппарата [13], который считают фактором риска тяжелого течения суставного процесса [16] и развития висцеритов [10]. Имеется ряд публикаций, касающихся осложнений воспаления увеального тракта глаза глаукомой, в том числе и у детей с ювенильным идиопатическим артритом (ЮИА) [11, 18, 19]. Вместе с тем, если у пациентов, страдающих ЮИА и анкилозирующим спондилитом (АС), определенной дифференциально-диагностической значимостью обладает увеит, то при ревматоидном (РА) и псориатическом (ПА) артритах — кератит [6, 21].
По данным J.E. Camuglia [3], увеит при болезнях суставов в 50–60 % наблюдений осложняется катарактой (чаще это регистрируется у детей с ЮИА [24]), а по мнению J.J. Wang et al. [23], длительное использование глюкокортикоидных гормонов увеличивает число таких случаев. Хотя катаракта и воспаление увеального тракта рассматриваются как независимые патологические процессы глаз, их объединяют общие патогенетические построения, в том числе и во взаимоотношениях с интраартикулярными процессами [22]. Риск развития катаракты у больных ЮИА с увеитом не зависит от степени выраженности воспаления сосудистой оболочки глаза [1, 20], но частота и тяжесть подобного осложнения у девочек с ЮИА значительно больше [15, 18, 19].
Бесспорно, офтальмопатия при воспалительных заболеваниях суставов является очень актуальной и крайне сложной проблемой, требующей для успешного ее решения тесного сотрудничества ревматологов и окулистов [8, 25]. В настоящее время еще полностью не определен характер течения катаракты при отдельных нозологических формах артритов, ее взаимоотношения с артикулярной патологией, степень влияния этой офтальмопатии на формирование костно-деструктивных артикулярных и внесуставных (системных) изменений патологического процесса, остается неизученной ее прогностическая значимость у больных воспалительными болезнями суставов, что стало целью и задачами данного исследования.
Материалы и методы
Под наблюдением находились 448 больных, страдающих хроническими воспалительными болезнями суставов, среди которых было 133 — с РА (25 мужчин и 98 женщин) в возрасте 45,7 [34,4÷57,5] года, 61 ребенок — с ЮИА (22 мальчика и 39 девочек) в возрасте 9,6 [6,1÷13,1] года, 99 пациентов (52 мужчины и 47 женщин) — с реактивным хламидийным артритом (РХА) в возрасте 32,4 [22,0÷42,8] года, 76 — с ПА (31 мужчина и 45 женщин) в возрасте 41,5 [32,0÷51,0] года и 79 — с АС (75 мужчин и 4 женщины) в возрасте 38,3 [26,9÷49,7] года. Длительность заболевания в перечисленных группах соответственно составляла 9,5 [1,8÷17,2] года, 4,6 [2,1÷7,1] года, 3,8 [0,1÷8,5] года, 11,5 [2,5÷20,5] года, 11,4 [4,0÷18,8] года. Полиартрит констатирован соответственно в 99, 80, 75, 70 и 53 % наблюдений, высокая степень активности патологического процесса — в 30, 28, 26, 20, 28 %, III–IV рентгенологические стадии РА, ЮИА и ПА диагностированы в 44, 33 и 20 % случаев.
Пациентам выполняли рентгенологическое (Multix-Compact-Siеmens) и ультразвуковое (Envisor-Philips) исследование периферических суставов, крестцово-подвздошных сочленений и позвоночника, а также двухэнергетическую рентгеновскую остеоденситометрию проксимального отдела бедренной кости (QDR-4500-Delphi-Hologic). Оценивали рентгенологические остеоассоциированные индексы Барнетта — Нордина, Рохлина, дисковости и вогнутости. Исследовали остроту зрения (фороптер MaXxiline-Schwind), офтальморефракцию (авторефрактометр TR-3000-Tomey), внутриглазное давление (пневмотонометр AT-555-Reichert), поля зрения (анализатор Humphrey-Field-Analyzer-C.Zeiss), проводили кератопахиметрию (пахиметр AL-1000-Tomey), кератотопографию (компьютерный кератотопограф TMS-3-Tomey), биомикроскопию и офтальмоскопию (щелевая лампа Haag-Streit-Bern-900).
Статистическая обработка полученных результатов исследований проведена с помощью компьютерного вариационного, корреляционного, непараметрического, одно- (ANOVA) и многофакторного (ANOVA/MANOVA) дисперсионного анализа (программы Microsoft Excel и Statistica-Stat-Soft, США). Оценивали средние значения, стандартные отклонения и ошибки, коэффициенты корреляции, критерии дисперсии, Стьюдента, Уилкоксона — Рао, Макнемара — Фишера и достоверность статистических показателей. Подсчитывали чувствительность, специфичность и значимость признака.
Результаты и их обсуждение
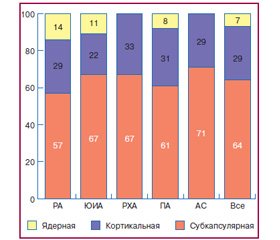
Катаракта (рис. 1) диагностирована у 42 (10 %) больных с воспалительными заболеваниями суставов, в том числе при ПА — у 17 % от общего числа обследованных или у 42 % от пациентов с офтальмопатиями, при ЮИА — соответственно у 15 и 38 %, при АС — у 9 и 30 %, при РХА — у 6 и 10 %, при РА — у 5 и 26 %. В 64 % случаев всех артритов установлена субкапсулярная катаракта, в 29 % — кортикальная, в 7 % — ядерная (рис. 2). Последний вариант у больных РХА и АС отсутствовал. Соотношение зрелой и незрелой катаракты при ЮИА составляет 1 : 8, при ПА и АС — 1 : 6, при РХА — 1 : 5, при РА — 1 : 3.
У пациентов, страдающих РА, тяжесть течения катаракты достоверно связана с возрастом больных и с их возрастом в дебюте заболевания, с рентгенологической стадией патологического процесса и наличием висцеритов, в случаях ЮИА и ПА — со степенью активности болезни, при ЮИА, кроме того, с его серопозитивностью, при ПА и АС — с темпами прогрессирования суставной патологии. Эти данные получены в результате однофакторного дисперсионного анализа. Степень активности заболевания при ЮИА и ПА прямо коррелирует с тяжестью катаракты, а при ПА и АС — с ИПА.
/80/80.jpg)
Как свидетельствует ANOVA, на развитие и выраженность катаракты оказывают влияние при РА наличие дигитального артериита и миозита, при ЮИА — сакроилеита и серозитов, при РХА — нефропатии, при ПА — кожная форма псориаза и онихопатия, при АС — тяжесть течения периферической суставной патологии и спондилопатии. Форма катаракты зависит от степени выраженности изменений крестцово-подвздошных сочленений у больных ЮИА и пустулезного (экссудативного) варианта псориаза в случаях ПА. Только при РА и АС на тяжесть этой офтальмии оказывает прямое воздействие выраженность остеоузурации, что демонстрирует выполненный дисперсионный анализ (рис. 3).
В заключение необходимо отметить, что в целом офтальмопатии на разных этапах течения воспалительных болезней суставов выявлены у 37 % больных (в 63 % наблюдений РХА, в 41 % — ПА, в 39 % — ЮИА, в 29 % — АС, в 20 % — РА), а помимо катаракты, в виде увеита, склерита (эписклерита), кератита, глаукомы и конъюнктивита соответственно в соотношении при этих артритах как 2 : 1 : 2 : 2 : 1, 2 : 1 : 2 : 5 : 2, 1 : 6 : 1 : 2 : 2 и 25 : 9 : 6 : 2 : 1, причем с темпами прогрессирования артикулярной патологии и с поражением отдельных суставов тесно связаны не только катаракта, но и увеит, кератит, глаукома и конъюнктивит, а на выраженность перечисленной патологии глаз влияют степень активности заболевания, наличие тендовагинитов, энтезопатий, спондилопатии, субхондрального склероза, остеокистоза, системного и эпифизарного остеопороза, устеоузур, асептических костных некрозов, анкилозов, экстраартикулярных признаков патологического процесса, интраартикулярных хондромных тел (при кератите), тел Пеллогри — Штайди (при глаукоме), кожный вариант псориаза (склерит) и активный хламидийный процесс в урогениталиях (конъюнктивит).
Таким образом, взаимосвязь офтальмологической и суставной патологии при воспалительных заболеваниях суставов касается всех изученных вариантов офтальмий, а такие соотношения зачастую однотипны. Необходимо отметить, что нередко катаракта и глаукома вообще рассматриваются как осложнения предсуществующих увеита, склерита, кератита и конъюнктивита [8, 17, 18, 24], но с этими сведениями нам согласиться трудно, поскольку катаракта при ЮИА, ПА и АС диагностирована и без другой патологии глаз.
Выводы
1. Катаракта наблюдается у 10 % от числа больных с воспалительными заболеваниями суставов, в том числе при ПА, ЮИА, АС, РА и РХА в соотношении 4 : 4 : 3 : 3 : 1, а незрелая форма этой офтальмии встречается в 3 раза чаще зрелой у больных РА и в 8 раз — при ЮИА.
2. В случаях ПА тяжесть течения катаракты прямо коррелирует со степенью активности и темпами прогрессирования суставного синдрома, зависит от экссудативной формы кожного псориаза и онихопатии, а при РА и АС — от экстраартикулярных системных признаков болезни и выраженности артикулярной остеоузурации.
3. Помимо проведения определенных мероприятий со стороны окулистов (в том числе и оперативного лечения этой офтальмии), обнаружение катаракты может иметь практическую значимость для ревматологов как фактор риска развития отдельных структурных изменений со стороны артикулярных костей, а также при воспалительных болезнях суставов — поражения периартикулярных тканей (тендовагинитов, энтезопатий).
1. Adan A. Explantation of intraocular lenses in children with juvenile idiopathic arthritis-associated uveitis / A. Adan, O. Gris, L. Pelegrin, J. Torras // J. Cataract Refract. Surg. — 2009. — Vol. 35, № 3. — P. 603-605.
2. Boros C. Juvenile idiopathic arthritis / C. Boros, B. Whitehead // Aust. Fam. Physician. — 2010. — Vol. 39, № 9. — P. 630-636.
3. Camuglia J.E. Juvenile idiopathic arthritis associated uveitis in adults: a case series / J.E. Camuglia, C.L. Whitford, A.J. Hall // Ocul. Immunol. Inflamm. — 2009. — Vol. 17, № 5. — P. 330-334.
4. Cantarini L. Treatment strategies for childhood noninfectious chronic uveitis: an update / L. Cantarini, G. Simonini, B. Frediani, I. Pagnini // Expert. Opin. Investig. Drugs. — 2012. — Vol. 21, № 1. — P. 1-6.
5. Chan C.C. Prevalence of inflammatory back pain in a cohort of patients with anterior uveitis / C.C. Chan, T. Inrig, C.B. Molloy, M.A. Stone // Am. J. Ophthalmol. — 2012. — Vol. 153, № 6. — P. 1025-1030.
6. Daguano C.R. Anterior uveitis in the absence of scleritis in a patient with rheumatoid arthritis: case report / C.R. Daguano, C.R. Bochnia, M. Gehlen // Arq. Bras. Oftalmol. — 2011. — Vol. 74, № 2. — P. 132-133.
7. El Maghraoui A. Extra-articular manifestations of ankylosing spondylitis: prevalence, characteristics and therapeutic implications / A. El Maghraoui // Eur. J. Intern. Med. — 2011. — Vol. 22, № 6. — P. 554-560.
8. Fonollosa A. Uveitis: a multidisciplinary approach / A. Fonollosa, A. Adan // Arch. Soc. Esp. Oftalmol. — 2011. — Vol. 86, № 12. — P. 393-394.
9. Heiligenhaus A. Evidence-based, interdisciplinary guidelines for anti-inflammatory treatment of uveitis associated with juvenile idiopathic arthritis / A. Heiligenhaus, H. Michels, C. Schumacher, I. Kopp // Rheumatol. Int. — 2012. — Vol. 32, № 5. — P. 1121-1133.
10. Iliou C. Clinical images: Corneal melt in a woman with longstanding rheumatoid arthritis / C. Iliou, N. Anthis, N. Tsifetaki, G. Kitsos // Arthritis Rheum. — 2012. — Vol. 64, № 1. — P. 253-258.
11. Kalinina Ayuso V. Male gender as a risk factor for complications in uveitis associated with juvenile idiopathic arthritis / V. Kalinina Ayuso, H.A. Ten Cate, P. van der Does, A. Rothova // Am. J. Ophthalmol. — 2010. — Vol. 149, № 6. — P. 994-999.
12. Kaliterna D.M. Spondyloarthritides — clinical features / D.M. Kaliterna // Reumatizam. — 2011. — Vol. 58, № 2. — P. 51-53.
13. Max R. Ocular involvement in spondyloarthropathies: HLA B27 associated uveitis / R. Max, H.M. Lorenz, F. Mackensen // Z. Rheumatol. — 2010. — Vol. 69, № 5. — P. 397-402.
14. Morović-Vergles J. Extra-articular manifestations of seronegative spondyloarthritides / J. Morović-Vergles, M.I. Culo // Reumatizam. — 2011. — Vol. 58, № 2. — P. 54-56.
15. Quinones K. Outcomes of cataract surgery in children with chronic uveitis / K. Quinones, R.A. Cervantes-Castañeda, A.Y. Hynes, Y.J. Daoud // J. Cataract. Refract. Surg. — 2014. — Vol. 35, № 4. — P. 725-731.
16. Rosenbaum J.Т. Management of comorbidities in ankylosing spondylitis / J.T. Rosenbaum, V. Chandran // Am. J. Med. Sci. — 2012. — Vol. 343, № 5. — P. 364-366.
17. Rosenbaum J.T. The influence of uveitis on patients with immune-mediated inflammatory disease / J.T. Rosenbaum, A.S. Russell, L.C. Guenther, H. El-Gabalawy // J. Rheumatol. Suppl. — 2012. — Vol. 88. — P. 26-30.
18. Sabri K. Cataract and juvenile arthritis / K. Sabri, R.K. Saurenmann, E.D. Silverman, A.V. Levin // Ophthalmology. — 2011. — Vol. 118, № 12. — P. 2524-2525.
19. Terrada C. Cataract surgery with primary intraocular lens implantation in children with uveitis: long-term outcomes / C. Terrada, K. Julian, N. Cassoux, A.M. Prieur // J. Cataract. Refract. Surg. — 2011. — Vol. 37, № 11. — P. 1977-1983.
20. Thorne J.E. Risk of cataract development among children with juvenile idiopathic arthritis-related uveitis treated with topical corticosteroids / J.E. Thorne, F.A. Woreta, J.P. Dunn, D.A. Jabs // Ophthalmology. — 2010. — Vol. 117, № 7. — P. 1436-1441.
21. Van der Horst-Bruinsma I.E. A systematic comparison of rheumatoid arthritis and ankylosing spondylitis / I.E. Van der Horst-Bruinsma, W.F. Lems, B.A. Dijkmans // Clin. Exp. Rheumatol. — 2013. — Vol. 27, № 4(Suppl. 55). — P. 43-49.
22. Van Gelder R.N. Cataract surgery in the setting of uveitis / R.N. van Gelder, T.K. Leveque // Curr. Opin. Ophthalmol. — 2009. — Vol. 20, № 1. — P. 42-45.
23. Wang J.J. Use of inhaled and oral corticosteroids and the long-term risk of cataract / J.J. Wang, E. Rochtchina, A.G. Tan, R.G. Cumming // Ophthalmology. — 2009. — Vol. 116, № 4. — P. 652-657.
24. Zaborowski A.G. Cataract surgery in pediatric uveitis / A.G. Zaborowski, A.G. Quinn, A.D. Dick // J. Pediatr. Ophthalmol. Strabismus. — 2008. — Vol. 45, № 5. — P. 270-278.
25. Zurutuza A. Bilateral posterior scleritis / A. Zurutuza, J. Andonegui, L. Berástegui, N. Arruti // An. Sist. Sanit. Navar. — 2011. — Vol. 34, № 2. — P. 313-315.

/79/79.jpg)
/80/80_2.jpg)