Международный эндокринологический журнал 5 (69) 2015
Вернуться к номеру
Физиологические изменения функции щитовидной железы во время беременности
Авторы: Прилуцкий А.С., Глушич С.Ю. - Донецкий национальный медицинский университет имени М. Горького
Рубрики: Эндокринология
Разделы: Клинические исследования
Версия для печати
Проанализированы данные литературы, касающиеся изменения функции щитовидной железы во время беременности. Описан ряд факторов (повышение уровня хорионического гонадотропина человека, эстрогенов, изменение процессов дейодирования, потребности в йоде и др.), оказывающих влияние на синтез свободных и связанных фракций тиреоидных гормонов. Указаны характерные различия приведенных данных в различные триместры беременности. Показано, что у ряда беременных уровень гормонов щитовидной железы может выходить за пределы нормальных значений. По данным литературы, у 9,7–30 % женщин уровень тиреотропного гормона не соответствует установленным триместр-специфическим интервалам. Напряженная работа щитовидной железы у матери повышает риск развития в ней патологических изменений, а нарушение ее функции представляет риск заболевания щитовидной железы и у плода. С учетом вышеизложенного важна своевременная диагностика функции щитовидной железы, контроль активности адаптивно-приспособительных процессов гипофизарно-тиреоидной системы у беременных женщин.
Проаналізовано дані літератури щодо зміни функції щитоподібної залози під час вагітності. Описано низку чинників (підвищення рівня хоріонічного гонадотропіну людини, естрогенів, зміна процесів дейодування, потреби в йоді та ін.), що впливають на синтез вільних і зв’язаних фракцій тиреоїдних гормонів. Вказані характерні відмінності зазначених даних у різні триместри вагітності. Показано, що в багатьох вагітних рівень гормонів щитоподібної залози може виходити за межі нормальних значень. За даними літератури, у 9,7–30 % жінок рівень тиреотропного гормона не відповідає встановленим триместр-специфічним інтервалам. Напружена робота щитоподібної залози в матері підвищує ризик розвитку в ній патологічних змін, а порушення її функції становить ризик захворювань щитоподібної залози й у плода. З урахуванням вищевикладеного важлива своєчасна діагностика функції щитоподібної залози, контроль активності адаптивно-пристосувальних процесів гіпофізарно-тиреоїдної системи у вагітних жінок.
The literature data regarding changes in thyroid function during pregnancy were analyzed. There has been described a number of factors (increased levels of human chorionic gonadotropin, estrogen, changes in deiodination processese, the need for iodine, etc.) influencing the synthesis of free and bound fractions of thyroid hormones. Characteristic differences of the above data in different trimesters of pregnancy are presented. It is shown that some pregnant women may have thyroid hormone levels beyond the normal range. According to the literature, in 9.7–30 % of women, thyroid-stimulating hormone level does not meet the trimester-specific intervals. The intense functioning of the thyroid gland in the mother increases the risk of pathological changes in it, and a violation of its functions is the risk of thyroid disease in the fetus too. In view of the above, timely diagnosis of thyroid function, control of the activity of adaptive processes in the pituitary-thyroid system in pregnant women are important.
щитовидная железа, гормоны, беременность.
щитоподібна залоза, вагітність, гормони.
thyroid gland, hormones, pregnancy.
Статья опубликована на с. 140-146
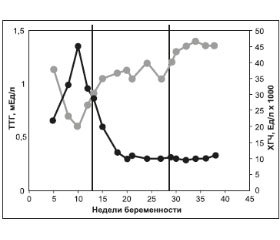
Чтобы лучше понять патогенез нарушений функций щитовидной железы (ЩЖ) при возникновении заболевания этого органа во время беременности, необходимо знать и учитывать физиологические изменения ее в этот период, от которых, в свою очередь, зависит течение, исход беременности и нормальное развитие плода. В последнее время получены новые данные о состоянии ЩЖ во время беременности [1–3], которые дополняют и уточняют наши представления об изменениях в функциях железы.
/141_2.jpg)
/142.jpg)
1. Krassas G., Karras S.N., Pontikides N. Thyroid diseases during pregnancy: a number of important issues / G. Krassas, S.N. Karras, N. Pontikides // Hormones (Athens). — 2015. — Vol. 14 (1). — P. 59-69.
2. Moleti M. Thyroid physiology in pregnancy / M. Moleti, F. Trimarchi, А. Vermiglio // Endocr. Pract. — 2014. — Vol. 20 (6). — P. 589-596.
3. Combet E. Iodine and pregnancy — a UK cross-sectional survey of dietary intake, knowledge and awareness / E. Combet, M. Bouga, B. Pan, M.E. Lean, C.O. Christopher // Br. J. Nutr. — 2015. — Vol. 114 (1). — P. 108-117.
4. Obregon M.J. Ontogenesis of thyroid function and interactions with maternal function / M.J. Obregon, R.M. Calvo, F.E. Del Rey, G.M. de Escobar // Endocr. Rev. — 2007. — Vol. 10. — P. 86-98.
5. Abalovich M. Management of thyroid dysfunction during pregnancy and postpartum: an Endocrine Society Clinical Practice Guideline / M. Abalovich, N. Amino, L.A. Barbour, R.H. Cobin, L.J. De Groot, D. Glinoer, S.J. Mandel, A. Stagnaro-Green // J. Clin. Endocrinol. Metab. — 2007. — Vol. 92, Suppl. 8. — P. S1-S47.
6. Krassas G.E. Thyroid function and human reproductive health / G.E. Krassas, K. Poppe, D. Glinoer // Endocr. Rev. — 2010. — Vol. 31 (5). — P. 702-755.
7. Lazarus J. Thyroid Regulation and Dysfunction in the Pregnant Patient / J. Lazarus, L.J. De Groot // Endocrinology. — 2010. — Chapter 14. — P. 980-1067.
8. McKinnon B. Synthesis of thyroid hormone binding proteins transthyretin and albumin by human trophoblast / B. McKinnon, H. Li, R. Richard, R. Mortimer // J. Clin. Endocrinol. Metab. — 2005. — Vol. 90 (12). — P. 6714-6720.
9. El Baba K.A. Thyroid dysfunction in pregnancy / K.A. El Baba, S.T. Azar // Int. J. Gen. Med. — 2012. — Vol. 5. — P. 227-230.
10. Marqusee E. The effect of droloxifene and estrogen on thyroid function in postmenopausal women / E. Marqusee, L.E. Braverman, J.E. Lawrence, J.S. Carroll, E.W. Seely // J. Clin. Endocrinol. Metab. — 2000. — Vol. 85 (11). — P. 4407-4410.
11. Ибрагимова М.Х. Функция щитовидной железы при беременности / М.Х. Ибрагимова, Р.Т. Сайгитов // Проблемы женского здоровья. — 2008. — № 3. — C. 31-37.
12. Tractenberg R.E. Agreement of immunoassay and tandem mass spectrometry in the analysis of cortisol and free T4: interpretation and implications for clinicians / R.E. Tractenberg, J. Jonklaas, S.J. Soldin // Int. J. Anal. Chem. — 2010. — Vol. 2010. — P. 1-7.
13. Gaberšček S. Thyroid physiology and autoimmunity in pregnancy and after delivery / S. Gaberšček, K. Zaletel // Expert Rev. Clin. Immunol. — 2011. — Vol. 7 (5). — P. 697-706.
14. Korevaar T.I. Reference ranges and determinants of total hCG levels during pregnancy: the Generation R Study / T.I. Korevaar, E.A. Steegers, Y.B. de Rijke, S. Schalekamp-Timmermans, W.E. Vis-ser, A. Hofman, V.W. Jaddoe, H. Tiemeier, T.J. Visser, M. Medici, R.P. Peeters // Eur. J. Epidemiol. — 2015. — Vol. 30. — P. 1-7.
15. Maiti M. Studies on stabilities of some human chorionic gonadotropin complexes with β-emitting radionuclides / M. Maiti, K. Sen, S. Sen, S. Lahiri // Appl. Radiat. Isot. — 2011. — Vol. 69 (2). — P. 316-319.
16. Cameo P. Chorionic gonadotropin and uterine dialogue in the primate / P. Cameo, S. Srisuparp, Z. Strakova, A.T. Fazleabas // Reprod. Biol. Endocrinol. — 2004. — Vol. 5. — P. 2-50.
17. Татарчук Т.Ф. Тиреоидный гомеостаз и репродуктивное здоровье женщины / Т.Ф. Татарчук, Ю.В. Давыдова, Н.Ю. Косянчук // Международный эндокринологический журнал. — 2007. — № 3 (9). — С. 66-70.
18. Negro R. Thyroid disease in pregnancy / R. Negro, J. Mest-man // Best Pract. Res. Clin. Endocrinol. Metab. — 2011. — Vol. 25. — P. 927-943.
19. Karmaus W. Does maternal immunoglobulin E decrease with increasing order of live offspring? Investiga- tion into maternal immune tolerance / W. Karmaus, S.H. Arshad, A. Sadeghnejad, R. Twiselton // Clin. Exp. Allergy. — 2004. — Vol. 34. — P. 853-859.
20. Ashoor G. Maternal thyroid function at 11-13 weeks of gestation / G. Ashoor, N.A. Kametas, R. Akolekar et al. // Fetal. Diagn. Ther. — 2010. — Vol. 27 (3). — P. 156-163.
21. De Groot L. Management of thyroid dysfunction during pregnancy and postpartum: an Endocrine Society clinical practice guideline / L. De Groot, M. Abalovich, E.K. Alexander, N. Amino, L. Barbour, R.H. Cobin, C.J. Eastman, J.H. Lazarus, D. Luton, S.J. Mandel, J. Mestman, J. Rovet, S. Sullivan // J. Clin. Endocrinol. Metab. — 2012. — Vol. 97 (8). — P. 2543-2565.
22. Garber J.R. Clinical practice guidelines for hypothyroidism in adults: cosponsored by the American Association of Clinical Endocrinologists and the American Thyroid Association / J.R. Garber, R.H. Cobin, H. Gharib, J.V. Hennessey, I. Klein, J.I. Mechanick, R. Pessah-Pollack, P.A. Singer, K.A. Woeber // Endocr. Pract. — 2012. — Vol. 18 (6). — P. 988-1028.
23. Bocos-Terraz J.P. Thyroid hormones according to gestational age in pregnant Spanish women / J.P. Bocos-Terraz, S. Izquierdo-Alvarez, J.L. Bancalero-Flores, R. Alvarez-Lahuerta, A. Aznar-Sauca, E. Real-López, R. Ibanez-Marco, V. Bocanegra-Garcia, G. Rivera-Sánchez // BMC Res. Notes. — 2009. — Vol. 2, 237. — P. 1-9.
24. Feki M. Thyroid disorders in pregnancy: frequency and association with selected diseases and obstetrical complications in Tunisian women / M. Feki, S. Omar, O. Menif, N.B. Tanfous, H. Slimane, F. Zouari, H. Rezigua, H. Chelly, N. Kaabachi // Clin. Biochem. — 2008. — Vol. 41 (12). — P. 927-931.
25. Giacobbe A.M. Thyroid diseases in pregnancy: a current and controversial topic on diagnosis and treatment over the past 20 years / A.M. Giacobbe, R. Grasso, O. Triolo, G. Tonni, R. Granese // Arch. Gynecol. Obstet. — 2015. — Vol. 292. — P. 1-8.
26. Романенко Т.Г. Особенности функционирования щитовидной железы у беременных на фоне йододефицита / Т.Г. Романенко, О.И. Чайка // Международный эндокринологический журнал. — 2014. — № 4 (60). — С. 89-94.
27. Луценко Л.А. Патология щитовидной железы у женщин репродуктивного возраста: преконцепционная подготовка и тактика ведения во время беременности / Л.А. Луценко // Международный эндокринологический журнал. — 2015. — № 2 (66). — С. 111-116.
28. Bianco A.C. Biochemistry, cellular and molecular bio- logy, and physiological roles of the iodothyronine selenodesiodases / A.C. Bianco, D. Salvatore, B. Gereben, M.J. Berry, P.R. Larsen // Endocr. Rev. — 2002. — Vol. 23. — P. 38-89.
29. Maciel L.M. Thyroid and pregnancy / L.M. Maciel, P.K. Magalhães // Arq. Bras. Endocrinol. Metabol. — 2008. — Vol. 52 (7). — P. 1084-1095.
30. Patel J. Delivery of maternal thyroid hormones to the fetus / J. Patel, K. Landers, H. Li, R.H. Mortimer, K. Richard // Trends Endocrinol. Metab. — 2011. — Vol. 22. — P. 164-170.
31. Oakley C. Heart Disease in Pregnancy / C. Oakley, C.A. Warnes // N. Engl. J. Med. — 2008. — Vol. 358. — P. 2529-2530.
32. Tkachenko O. Hormones and hemodynamics in pregnancy / O. Tkachenko, D. Shchekochikhin, R.W. Schrier // Int. J. Endocrinol. Metab. — 2014. — Vol. 12 (2). — P. 1-8.
33. Rosenberg V.A. Thromboembolism in pregnancy / V.A. Rosenberg, C.J. Lockwood // Obstet. Gynecol. Clin. North Am. — 2007. — Vol. 34 (3). — P. 481-500.
34. Gómez J.M. Determinants of thyroid volume as measured by ultrasonography in healthy adults randomly selected / J.M. Gómez, F.J. Maravall, N. Gómez, A. Gumà, J. Soler // Clin. Endocrinol. — 2000. — Vol. 53 (5). — P. 629-634.
35. Gaberšček S. Thyroid physiology and autoimmunity in pregnancy and after delivery / S. Gaberšček, K. Zaletel // Expert Rev. Clin. Immunol. — 2011. — Vol. 7 (5). — P. 697-706.
36. Fister P. Thyroid volume changes during pregnancy and after delivery in an iodine-sufficient Republic of Slovenia / P. Fister, S. Gaberšček, K. Zaletel, B. Krhin, K. Geršak, S. Hojker // Eur. J. Obstet. Gynecol. Reprod. Biol. — 2009. — Vol. 45 (1). — P. 45-48.
37. Arturi F. Regulation by human chorionic gonadotropin of sodium/iodide symporter gene expression in the JAr human choriocarcinoma cell line / F. Arturi, L. Lacroix, I. Presta [et al.] // Endocrinology. — 2002. — Vol. 143. — P. 2216-2220.
38. Glinoer D. The importance of iodine nutrition during pregnancy / D. Glinoer // Public Health Nutr. — 2007. — Vol. 10 (12A). — P. 1542-15426.
39. Pearce E.N. Assessing iodine intakes in pregnancy: why does this matter? / E.N. Pearce // Br. J. Nutr. — 2015. — Vol. 113 (8). — P. 1179-1181.
40. Stagnaro-Green A. Guidelines of the American Thyroid Association for the diagnosis and management of thyroid disease during pregnancy and postpartum / A. Stagnaro-Green, M. Abalovich, E. Alexander [et al.] // Thyroid. — 2011. — Vol. 21 (10). — Р. 1081-1125.

/141.jpg)
/143.jpg)