Международный эндокринологический журнал 3 (75) 2016
Вернуться к номеру
Нарушение секреции соматотропного гормона у женщин с синдромом поликистозных яичников в сравнении с больными с неактивными аденомами гипофиза
Авторы: Урманова Ю.М., Саидназирханова М.С. - Ташкентский педиатрический медицинский институт, г. Ташкент, Республика Узбекистан; Республиканский специализированный научно-практический медицинский центр эндокринологии Республики Узбекистан, г. Ташкент, Республика Узбекистан
Рубрики: Эндокринология
Разделы: Клинические исследования
Версия для печати
Мета дослідження — вивчити порушення секреції гормона росту у жінок із синдромом полікістозних яєчників (СПКЯ) порівняно з хворими на неактивні аденоми гіпофіза (НАГ). Під амбулаторним спостереженням у період з вересня 2015 до березня 2016 року перебувало 15 дорослих пацієнток фертильного віку із СПКЯ і 15 — з НАГ. Середній вік хворих становив 25,5 і 28,9 року відповідно. Тривалість захворювання перебувала в межах від 7 місяців до 9 років. Встановлено, що в обох групах спостерігалися нейроендокринні порушення, притаманні кожній з патологій. Так, у першій групі пацієнток із СПКЯ найчастіше траплялися ожиріння, стрії, акантоз, акне, гіперандрогенія, гіперполіменорея, а у другій — вторинна аменорея, гіперпролактинемія, пангіпопітуїтаризм. В обох групах спостерігалася ановуляція, а також зниження секреції соматотропного гормона (СТГ), інсуліноподібного фактора росту‑1 (ІФР‑1). Крім того, у групі пацієнток з НАГ були виявлені вірогідно знижені базальні рівні тропних гормонів гіпофіза — СТГ, лютеїнізуючого гормона (ЛГ), фолікулостимулюючого гормона (ФСГ) на тлі гіперпролактинемії і нормальних значень ІФР‑1. У пацієнток із СПКЯ відзначалося зниження СТГ, ЛГ, ФСГ на тлі гіперандрогенії і зниження ІФР‑1. Отже, у групі хворих на СПКЯ було виявлено вірогідне зниження базальних рівнів ІФР‑1, а дефіцит СТГ спостерігався рідше. У пацієнток з НАГ відзначався пангіпопітуїтаризм, а саме — поєднаний дефіцит СТГ, ЛГ, ФСГ, ТТГ, а дефіцит ІФР‑1 траплявся рідше. Виявлені в нашому дослідженні порушення секреції СТГ та ІФР‑1 підтверджують дані літератури про те, що у пацієнток із СПКЯ спостерігається зниження рівнів СТГ та ІФР‑1 на тлі гіперінсулінемії і гіперандрогенії.
Цель исследования — изучить нарушение секреции гормона роста у женщин с синдромом поликистозных яичников (СПКЯ) в сравнении с больными с неактивными аденомами гипофиза (НАГ). Под амбулаторным наблюдением в период с сентября 2015 по март 2016 года было обследовано 15 взрослых пациенток фертильного возраста с СПКЯ и 15 — с НАГ. Средний возраст больных составил 25,5 и 28,9 года соответственно. Давность заболевания колебалась в пределах от 7 месяцев до 9 лет. Было установлено, что в обеих группах наблюдались нейроэндокринные нарушения, свойственные каждой из патологий. Так, в первой группе пациенток с СПКЯ наиболее часто встречались такие нарушения, как ожирение, стрии, акантоз, акне, гиперандрогения, гиперполименорея, а во второй — вторичная аменорея, гиперпролактинемия, пангипопитуитаризм. В обеих группах наблюдалась ановуляция, а также снижение секреции соматотропного гормона (СТГ), инсулиноподобного фактора роста‑1 (ИФР‑1). Кроме того, в группе пациенток с НАГ были выявлены наиболее достоверно сниженные базальные уровни тропных гормонов гипофиза — СТГ, лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ) на фоне гиперпролактинемии и нормальных значений ИФР‑1, в то время как у пациенток с СПКЯ отмечалось снижение СТГ, ЛГ, ФСГ на фоне гиперандрогении и снижения ИФР‑1. Таким образом, установлено, что в группе больных с СПКЯ было выявлено наиболее достоверное снижение базальных уровней ИФР‑1, в то время как дефицит СТГ встречался реже. У пациенток с НАГ имел место пангипопитуитаризм, а именно — сочетанный дефицит СТГ, ЛГ, ФСГ, тиреотропного гормона, в то время как дефицит ИФР‑1 встречался реже. Выявленные в нашем исследовании нарушения секреции СТГ и ИФР‑1 подтверждают данные литературы о том, что у пациенток с СПКЯ имеет место снижение уровней СТГ и ИФР‑1 на фоне гиперинсулинемии и гиперандрогении.
Objective of the study — to investigate the disorders of growth hormone (GH) secretion in women with polycystic ovary syndrome (PCOS) compared to patients with non-functional pituitary adenomas (NFPA). Under our supervision during period from September 2015 to March 2016, there were 15 female outpatients of childbearing age with PCOS and 15 — with NFPA. Average age of patients was 25.5 and 28.9 years, respectively. The duration of disease ranged from 7 months to 9 years. It was found that in both groups, there were neuroendocrine disorders typical for each pathology. So, in the first group of patients with PCOS, the following violations were most often: obesity, striae, acanthosis, аcne, hyperandrogenemia, hyperpolymenorrhea, and in the second one — secondary amenorrhea, hyperprolactinemia, panhypopituitarism. In both groups, there was anovulation, as well as decline of GH and insulin-like growth factor‑1 (IGF‑1) secretion. In addition, patients with NFPA had significantly decreased basal levels of tropic hormones — GH, luteinizing hormone (LH) and follicle-stimulating hormone (FSH) on the background of hyperprolactinemia and normal values of IGF‑1, while in patients with PCOS, the levels of GH, LH, FSH were reduced on the background of hyperandrogenemia and IGF‑1 decline. Thus, it was found that in the group of patients with PCOS, there was the most significant reduction of basal IGF‑1 levels, whereas GH deficiency was less frequent. Patients with NFPA had panhypopituitarism, namely combined deficiency of GH, LH, FSH, thyroid stimulating hormone, while IGF‑1 deficiency was less frequent. Disorders of GH and IGF‑1 secretion identified in our study confirm the literature data that patients with PCOS have a reduction in the levels of GH and IGF‑1 on the background of hyperinsulinemia and hyperandrogenaemia.
соматотропний гормон, синдром полікістозних яєчників, неактивні аденоми гіпофіза.
соматотропный гормон, синдром поликистозных яичников, неактивные аденомы гипофиза.
growth hormone, polycystic ovary syndrome, non-functional pituitary adenomas.
Статья опубликована на с. 56-60
Введение
Материал и методы исследования
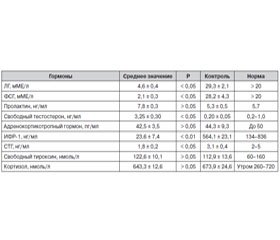
Результаты исследования
/57.jpg)
Обсуждение результатов
Выводы
1. Исмаилов С.И., Халимова З.Ю., Урманова Ю.М и др. Современные аспекты патогенеза, клиники, диагностики и прогнозирования неактивных аденом гипофиза // Журнал теоретической и клинической медицины. — 2012. — № 6. — С. 126-132.
2. Халимова З.Ю., Холова Д.Ш., Урманова Ю.М. и др. Особенности клинического течения и диагностика больных с семейным анамнезом неактивных аденом гипофиза // Международный эндокринологический журнал. — 2013. — № 4(52). — С. 28-36.
3. Azziz R. Diagnosis of polycystic ovarian syndrome: The Rotterdam criteria are premature // Journal of Clinical Endocrinology and Metabolism. — 2011. — Vol. 91(3). — P. 781-785. — Doi: 10.1210/jc.2005-2153. — PMID16418211.
4. Assessment of cardiovascular risk in patients with growth hormone deficiency following transsphenoidal surgery for nonsecreting pituitary adenomas. — http://clinicaltrials.gov/show/NCT00646308. Study ID Number: AAAB9681. ClinicalTrials.gov
5. Cury M.L., Fernandes J.C., Machado H.R. Non-functioning pituitary adenomas: clinical feature, laboratorial and imaging assessment, therapeutic management and outcome // Bras. Endocrinol. Metabol. — 2009. — Vol. 53(1). — P. 31-39.
6. Hart R., Hickey M., Franks S. Definitions, prevalence and symptoms of polycystic ovaries and polycystic ovary syndrome // Best Practice, Research Clinical Obstetrics and Gynaecology. — 2011. — Vol. 18(5). — P. 671-683. — Doi:10.1016/j.bpobgyn.2004.05.001. — PMID15380140.
7. Consensus guidelines for the diagnosis and treatment of adults with GH-deficiency 11: a statement of the GH Research Society in association with the European Society for Pediatric Endocrinology, Lawson Wilkins Society, European Society of Endocrinology, Japan Endocrine Society, and Endocrine Society of Australia // European Journal of Endocrinology. — 2007. — Vol. 157. — P. 695-700.

/58.jpg)
/58_2.jpg)
/59.jpg)