Статья опубликована на с. 11-18
Дисплазия — это общее название нарушений развития и роста органов и тканей, независимо от времени и причины их возникновения. Наиболее частыми дисплазиями у детей раннего возраста являются костные, из которых дисплазия тазобедренного сустава (ДТС) составляет до 15 % в структуре ортопедической патологии, приводящей к статико-динамическим нарушениям и ранней инвалидизации [2].
В последние годы отмечается тенденция к росту абсолютного числа больных с ДТС. По данным ряда авторов, ДТС встречается у 5–16 детей в каждой 1000 новорожденных, диспластический вывих бедра — у 3–4 детей на 1000 нормальных родов [14, 38].
По данным литературы, до первой половины прошлого столетия учитывали только тяжелую форму дисплазии, а именно врожденный вывих бедра [3]. В те годы легкие формы дисплазии не лечили. С 1970–90-х гг. применяют термин «дисплазия развития», понимая под этим не только вывих, но и предвывих и подвывих тазобедренного сустава. Цифры заболеваемости с прошлого века увеличились десятикратно.
Следует отметить, что отсутствие четких стандартов и опасение пропустить тяжелую ортопедическую патологию являются причиной гипердиагностики патологии тазобедренного сустава у детей, например 20–30 % на стадии предвывиха [3].
ДТС встречается практически во всех странах, однако имеются существенные расово-этнические особенности ее распространения. Например, частота врожденного недоразвития тазобедренных суставов у новорожденных детей в Скандинавских странах достигает 4 %, в Германии — 2 %, в США она выше среди белого населения, чем среди афроамериканцев, и составляет 1–2 %, среди американских индейцев вывих бедра встречается у 25–50 на 1000, тогда как врожденный вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и лиц негроидной расы [3]. Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания младенца. Например, в Японии в рамках национального проекта в 1975 году была изменена нацио–нальная традиция тугого пеленания выпрямленных ножек младенцев. Результат: снижение врожденного вывиха бедра с 1,1–3,5 до 0,2 % [44].
Считается, что имеется связь заболеваемости с социально-экономическим состоянием общества. Например, Я.Б. Куценок и соавт. (2010) считают, что тенденция к увеличению количества случаев врожденного вывиха бедра напрямую связана с ухудшением экологической обстановки в Украине [6].
Преимущественно эта патология встречается у девочек (80 % выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели в анамнезе врожденный вывих бедра, а также у родившихся при тазовом предлежании плода и чаще при первых родах. ДТС может выявляться при медикаментозной коррекции беременности, при беременности, осложненной токсикозом. Чаще поражается левый тазобедренный сустав (60 %), реже — правый (20 %) или оба (20 %) [12, 36].
Самыми частыми клиническими симптомами врожденных дисплазий тазобедренного сустава являются: асимметрия кожных складок, укорочение бедра, симптом соскальзывания Маркса — Ортолани и его модификация по Барлоу, ограничение отведения бедра, однако эти данные не патогномоничны, так как, к примеру, асимметрия кожных складок встречается до 30 % в норме [12, 36].
Все перечисленные симптомы могут наблюдаться вместе либо может иметь место часть симптомов, в последнем случае лучше заподозрить врожденную патологию тазобедренного сустава и провести дополнительное обследование. Заподозренный, но не подтвержденный вывих бедра свидетельствует лишь о внимательности врача и вреда ребенку не нанесет. Недиагностированное же заболевание может сделать ребенка инвалидом на всю жизнь [2, 40].
Особенностям строения диспластического тазобедренного сустава посвящено множество работ [12, 40]. Несмотря на достигнутые успехи в диагностике и лечении врожденной патологии тазобедренного сустава и массу предложенных методов консервативного и хирургического лечения, недостаточно изучена динамика развития костной ткани при дисплазии тазобедренного сустава, особенно по рентгенологическим данным.
Отсутствие абсолютных клинических критериев ДТС требует использования дополнительных объективных методов исследования. Лучевая диагностика дисплазий тазобедренного сустава у новорожденных основана на ультразвуковом и рентгенологическом методах, которые имеют важное значение в диагностике и контроле правильного формирования элементов тазобедренного сустава, а также в процессе лечения и оценки его результатов.
Ультразвуковая диагностика дисплазии тазобедренного сустава
По утвержденному в Украине протоколу лечения ортопедов-травматологов № 521 от 26.07.2006 г. «Про затвердження протоколів діагностики та лікування захворювань та травм опорно-рухового апарату у дітей» всем детям до 3-месячного возраста при подозрении на ДТС показано выполнение ультразвукового исследования (УЗИ), а после 3 месяцев — рентгенографии. Поэтому первым методом в оценке формирования тазобедренных суставов у детей является УЗИ. Оно имеет ряд преимуществ перед рентгенографией: позволяет визуализировать хрящевые, соединительнотканные структуры сустава, прилежащие мышцы [22, 31, 35]. Методика УЗИ неинвазивная, осуществляется в режиме реального времени с возможностью оценки метрических показателей и может применяться для массового исследования, причем в максимально ранние сроки после рождения [39].
Существует множество методик ультразвуковой оценки состояния тазобедренных суставов у детей первого года жизни, к примеру Н.Т. Harcke, S. Suzuki, Т. Terjesen и др. Однако наибольшее распространение получила методика, разработанная австрийским ортопедом Р. Графом [35]. Ее достоинством является стандартизация выполнения исследования, детальная классификация, рассматривающая 11 степеней зрелости тазобедренного сустава в возрастном аспекте.
Недостатком метода, по мнению ряда авторов, является то, что он предусматривает оценку только нарушений костных структур тазобедренного сустава, не уделяя должного внимания хрящевым элементам, из которых состоит большая часть тазобедренного сустава новорожденных и детей первого года жизни [31]. Другие исследователи сходятся во мнении, что предложенные Р. Графом ориентиры не всегда четко определяются и ошибка в построении углов составляет не менее ± 10° [32].
В настоящее время чаще используется два основных варианта УЗИ-анализа тазобедренных суставов у детей: первый — морфологический, который уделяет основное внимание оценке развития костной и хрящевой частей крыши вертлужной впадины [35]; второй отдает приоритет определению степени перекрытия головки бедренной кости крышей вертлужной впадины [34].
Часть авторов больше внимания уделяют функциональным пробам, оценивающим формирование тазобедренного сустава и перекрытие головки бедренной кости крышей вертлужной впадины при различных положениях бедра [32, 35].
Для выполнения правильной методики УЗИ тазобедренных суставов у детей младшей возрастной группы необходимо соблюдение следующих условий:
1) наличие специального укладочного стола или фиксатора, который позволит правильно расположить ребенка и облегчит выполнение самого обследования;
2) наличие специального линейного датчика с определенными техническими характеристиками, как правило 5 МГц (допускается обследование датчиком 7,5 МГц);
3) положение датчика относительно оси туловища должно быть только вертикальным, то есть плоскость сканирования сустава должна проходить точно в средней части вертела;
4) знание ультразвуковой анатомии тазобедренных суставов у детей первых месяцев жизни и правильное определение координатных точек сустава для дальнейшего адекватного проведения угловых измерений [18].
Проведенный поиск существующих на сегодняшний день диагностических способов и схем выявил, что, помимо преимуществ, все они имеют целый ряд серьезных недостатков. Различные способы ультразвуковой диагностики патологии тазобедренного сустава являются весьма разноречивыми и недостаточно объективными, диагностические схемы громоздки, не имеют метрической системы и сложны в применении. Существующие классификации болезни содержат множество типов и подтипов, имеющих скорее научное, нежели практическое значение [4]. Кроме этого, следует отметить, что на интерпретацию УЗИ-результатов значимое влияние может оказывать сам оператор.
На территории Украины наряду с широким использованием УЗИ стали появляться и определенные проблемы, обусловленные отсутствием унифицированного подхода к самой методике исследования тазобедренных суставов у маленьких пациентов, различиями в трактовке и интерпретации полученных результатов. Следует также отметить, что ощущается определенный дефицит методической литературы по УЗИ тазобедренных суставов у детей, а представленная литература иногда является носителем даже ложной информации, что абсолютно недопустимо.
По данным А.И. Королькова и соавт. (2010), встречались следующие ошибки при выполнении УЗИ: нарушение методики выполнения УЗИ (в 39 % случаев), ошибки при интерпретации полученных сонограмм (61 % случаев), проблема определения и характеристики головки бедренной кости во время УЗИ [18]. Кроме этого, по данным К. Rosendahl (2010), ошибки в диагностике ДТС при УЗИ выявляются в 1–4 % случаев [37].
Возможности рентгенографии у детей при дисплазии тазобедренного сустава
Предложено большое количество способов оценки развития суставов по данным рентгенологического метода исследования. Это схемы Хильгенрайнера, Омбредана, Рейнберга, В.И. Садофьевой и других [20]. Они имеют графический характер и не требуют дорогостоящего оборудования. В настоящее время важным методом, дополняющим рентгенографию тазобедренных суставов, является проведение рентгенометрических измерений на цифровых рентгенограммах. Среди множества рентгенограммометрических показателей особое значение для определения структуры кости имеет кортикальный индекс. У детей нормативные значения кортикального индекса представлены в единичных работах для некоторых костей (II плюсневой, V плюсневой, плечевой, лучевой, большеберцовой), что требует дальнейшего изучения [24].
Метод рентгенограммометрии как для губчатых, так и для трубчатых костей в последнее время начинают использовать все больше и больше из-за внедрения цифровой рентгенографии и компьютерных методов обработки изображений [11]. Однако если для взрослых рубежные показатели «норма — патология» для большинства локализаций уже разработаны, хотя и требуют уточнения, то для детей таких данных практически нет [20]. Кроме того, для разработки программных средств, которые позволят проводить измерения на рентгенограммах автоматизированно, необходимо определить объективные признаки, чтобы идентифицировать морфологическую структуру костей различной формы в цифровом изображении. Для этого может быть использовано математическое описание (моделирование) как морфологического строения кости, так и процесса образования рентгенограммы при прохождении рентгеновского излучения через кость [24].
Необходимость анализа большого количества показателей объясняется разнообразием вариантов нарушения анатомического строения и развития сустава, наблюдаемых при врожденном вывихе бедра. Эффективная оперативная коррекция нарушения строения диспластического тазобедренного сустава может быть осуществлена только при учете всех особенностей его анатомо-функционального состояния [2, 40].
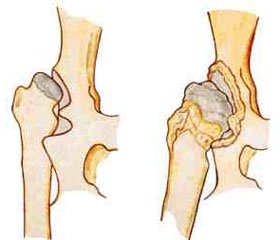
Рентгенологический метод — распространенный, недорогой и доступный, не требующий специальной подготовки, быстрый в исполнении, хотя и имеет свои ограничения. Несмотря на то, что по протоколам рентгенологическое исследование рекомендуется проводить детям после 3 месяцев, дополнительную информацию, особенно при сомнительных данных УЗИ или расхождении данных клиники и УЗИ, на рентгенограммах можно получить с периода новорожденности. Критериями ДТС у новорожденных являются: увеличение угла наклона крыши вертлужной впадины более 30°, смещение проксимального конца бедра кнаружи и вверх относительно вертлужной впадины, позднее появление и гипоплазия ядра окостенения головки бедренной кости, уменьшение поперечного размера тела подвздошной кости на стороне поражения, пересечение линией Омбредана внутренней трети проксимального отдела шейки бедренной кости либо смещение ее кнаружи от этой линии, неправильная форма четырехугольника Садофьевой и др. [20]. Кроме того, с помощью рентгенологического метода мы можем оценить структуру костей, образующих тазобедренный сустав.
Поэтому убежденность различных авторов в том, что рентгенологическое исследование тазобедренных суставов является малоинформативным в возрасте до 3 месяцев, не подтверждается существующими данными [20].
Задача рентгенологического исследования с целью оценки эффективности консервативного лечения заключается в определении степени нормализации анатомических соотношений в суставе, наличия или отсутствия остаточной нестабильности.
Развитие подвывиха и вывиха бедра у детей изменяет биомеханическую нагрузку в системе «таз — бедро», что приводит к структурным изменениям костной ткани. Однако оценка именно структурных изменений бедренной кости у детей в норме и при дисплазии в литературе не приведена.
Лечение таких пациентов начиная с периода новорожденности требует длительной иммобилизации нижних конечностей в положении отведения (стремена Павлика, гипсовая повязка и т.д.) для формирования крыши вертлужной впадины. Длительная иммобилизация, в свою очередь, также может привести к структурным изменениям костей в виде остеопении или остеопороза [21].
Структура костной ткани у детей раннего возраста в норме и при дисплазии тазобедренного сустава
В настоящее время считается, что состояние костной ткани — это показатель, отражающий качество общего развития детей и подростков, их функциональный статус, а также уровень общего здоровья. Несвоевременная диагностика метаболических нарушений кости приводит к формированию необратимых изменений со стороны скелета, таких как остеопороз [19].
Актуальность проблемы остеопороза в педиатрической практике определяется тем, что прогрессивное увеличение числа больных в популяции происходит не только за счет старения населения, но и вследствие омоложения заболевания [19, 27].
Длительное время остеопороз считался заболеванием исключительно старшей возрастной группы, однако в последнее время появляется все больше данных, свидетельствующих о том, что его возникновение у взрослых неразрывно связано с особенностями формирования и минерализации костного скелета у детей. Поэтому положение о том, что остеопороз — проблема, которая наблюдается только у взрослых, потеряло свою актуальность [15, 41].
Проведено много исследований по изучению остеопороза у взрослых [1, 25, 42]. В последние годы в мире активизировались исследования по проблеме нарушений минерализации костной ткани в период роста детей, что обусловлено не только научным, но и практическим интересом. Стоит отметить, что выявление факторов, лежащих в основе данного процесса у детей раннего возраста, практически отсутствует [27].
Большое число исследований посвящено анализу структурного состояния костной ткани у детей и подростков при хронических болезнях, которые могут сопровождаться развитием остеопороза или остеопении [5, 29, 30]. Меньше исследований посвящено анализу факторов риска остеопении у практически здоровых детей дошкольного и подросткового возраста [9]. Однако имеющиеся работы не внесли окончательной ясности в проблему диагностики и коррекции нарушений костной прочности у новорожденных и детей раннего возраста.
Воздействие генетических, гормональных и внешнесредовых факторов определяет индивидуальную вариабельность накопления пика костной массы. Скорость остеогенеза на этапе возрастного развития отличается высокой вариабельностью, в том числе в отдельных частях скелета.
Наследственные заболевания, замедление формирования генетически детерминированной пиковой костной массы либо снижение ее уровня под влиянием факторов риска в детском возрасте ведут к развитию дефицита костной массы и остеопороза у ребенка, предрасполагают к ранней и тяжелой манифестации остеопороза и связанных с ним инвалидизирующих переломов во взрослой популяции [19].
В зависимости от генеза и возможности воздействия выделяют эндогенные и экзогенные, модифицируемые и немодифицируемые факторы. Генетическими (как правило, немодифицируемыми) факторами определяется до 80 % влияния на вариабельность формирующейся костной ткани [9, 19].
Дисплазия соединительной ткани встречается у 20 % подростков и лиц молодого возраста, которые, безусловно, представляют группу высокого риска по развитию заболеваний сердечно-сосудистой, бронхолегочной, опорно-двигательной, нервной системы и заболеваний желудочно-кишечного тракта. По данным М.И. Шупиной, у подростков с дисплазией соединительной ткани возраст достижения пика костной массы отстает от здоровых сверстников в среднем на 2,36 ± 0,42 года [26]. В то же время ДТС может быть одним из проявлений дисплазии соединительной ткани в целом [7].
Важнейшими экзогенными факторами являются особенности питания (занимает одно из ведущих мест), недостаточная физическая активность, вредные привычки, экологическое окружение [9]. Эти факторы детерминируют лишь 15–20 % такого влияния, но в силу модифицируемости обладают значимым профилактическим и терапевтическим потенциалом [19].
Проведенные широкомасштабные исследования практически здоровых детей в возрасте 5–16 лет показали, что снижение костной прочности в зависимости от пола и возраста имеют до 30 % детей [27].
По данным других авторов установлено, что сниженные показатели костной массы имеются у 7–42 % детей в возрасте от 5 до 16 лет, достигая 10–12 % у детей с различной хронической патологией. Более 22 % здоровых детей находятся в зоне риска по их возникновению, однако данных о детях до 5 лет в литературе практически не встречается [19].
Первая в Украине работа о нормативных данных минеральной плотности костной ткани (МПКТ) по показателям ультразвуковой денситометрии для детей и подростков была напечатана в 1997 году [17]. В 2013 году проф. В.В. Поворознюком и соавт. были представлены данные относительно нормативной базы МПКТ, особенностей телосложения детей и подростков 10–16 лет г. Донецка с использованием двухэнергетической рентгеновской денситометрии [8].
По данным, полученным с помощью ультразвуковой денситометрии, значительное увеличение костной массы, ее плотности и прочности у детей Украины наблюдается в 10–14 лет, женское население достигает пика костной массы в 23–24 года, а мужское — в 25–26 лет [16].
По данным Е.П. Шармазановой (2004), даже у детей 9–16 лет без явной патологии при ультразвуковой денситометрии нормальные показатели индекса прочности костной ткани встречались только в 78,6 %, остеопения отмечена в 17,1 %, а остеопороз — в 4,3 % случаев [24].
При проведении региональных исследований среди здорового детского населения в Украине (Т.В. Фролова, 2007) было обследовано 1126 детей в возрасте 9–16 лет с помощью количественной ультразвуковой денситометрии. Выявлено, что среди детей крупных промышленных регионов распространенность остеопении составляет 20,5 %, остео-пенические нарушения более распространены у детей из сельских регионов и у детей пубертатного возраста, преимущественно девочек. Причем автор отмечает наличие так называемой транзиторной остеопении, которая считается физиологической у девочек в возрасте 11–12 лет и у мальчиков 10–11 лет [23]. Также стали появляться первые данные о МПКТ жителей Прикарпатья в возрасте от 12 до 60 лет, однако данных о детях раннего возраста в Украине нет [13].
В литературе есть единичные упоминания о МПКТ у недоношенных новорожденных детей, но только в зависимости от их питания [28]. Современных представлений о МПКТ бедренных костей у новорожденных и детей раннего возраста нет.
Оценка состояния костной ткани на современном этапе базируется на лабораторно-инструментальных и лучевых методах. Лабораторная диагностика состояния костной ткани имеет два основных направления: изучение биохимических маркеров, отражающих процессы костного ремоделирования, и определение костной массы и механических характеристик кости в разных локусах костной системы.
Чтобы изучить структурно-функциональное состояние костной ткани, необходимо определить минеральную массу кости и ее минеральную плотность в отдельных участках скелета, для чего широко используют неинвазивные методы исследования.
Среди лучевых методов исследования для определения МПКТ используют следующие: двухэнергетическую рентгеновскую абсорбциометрию (ДРА), которая на сегодняшний день является золотым стандартом, и количественную ультразвуковую денситометрию, которая считается скрининговым методом. Сканеры разработаны для подростков и взрослых, со специальными устройствами для стопы и фиксированными датчиками, что делает оценку МПКТ у детей раннего возраста затруднительной [33].
При денситометрической оценке МПКТ используются эталоны минеральной плотности костной ткани граждан США белой расы, установленные в компьютерных программах фирм, производящих остеоденситометры [10]. Однако большинство денситометров рассчитаны на исследование детей старше 5–7 лет, соответственно, в программе этих денситометров отсутствуют данные о минеральной плотности костной ткани у детей раннего возраста.
Некоторые авторы считают, что использование ДРА не позволяет адекватно оценить архитектонику и общую прочность костей, и только индекс костной прочности (выражающий соотношение фактора костной массы и архитектоники к общей костной плотности) является лучшим неинвазивным методом ее оценки, но оптимальные значения его пока неизвестны [43].
В Украине чаще всего для оценки развития костной ткани у детей используют обычную рентгено-графию (или конвенционную, или цифровую), дополненную рентгенограмметрическими показателями, к которым относят абсолютные измерения костей, а также разработанные на их основе относительные показатели, среди которых важное место занимает кортикальный индекс. Еще одним методом, позволяющим объективизировать определение МПКТ по обычным рентгенограммам, является рентгеновская фотоденситометрия, основанная на измерениях оптической плотности рентгенограмм костей, чаще костей кисти. Выполняется фотоденситометром в сравнении с алюминиевым клин-эталоном, который теперь носит название тест-объекта (плотность которого приближается к плотности кости) [24]. Чтобы ошибка исследования была минимальной, тест-объект предлагают располагать вдоль исследуемого участка кости. Доза облучения является такой же, как при обычной рентгенографии, тем более что рентгенограммы выполняются по поводу диагностики любой другой патологии, в том числе и дисплазий, а результаты выражаются в виде эквивалента толщины тест-объекта.
В современной лучевой диагностике все большее распространение получает метод компьютерной непрямой денситометрии, т.е. определение оптической плотности кости в зоне поражения с помощью тест-объекта и компьютерных программных средств [11].
Развитие выраженного остеопороза бедренной и тазовых костей отмечается у детей раннего и старшего возраста после оперативного лечения ДТС, однако до операции оценка костной структуры у детей практически не проводится, поэтому необходимо проведение дальнейших исследований структуры бедренной кости у детей в норме и при диспластических состояниях, а также минеральной плотности костной ткани бедренной кости.
Выводы
Таким образом, вышеперечисленные методы (рентгенограмметрия, рентгенофотоденситометрия, компьютерная денситометрия с использованием тест-объекта) остаются дешевыми, доступными, информативными и полезными на современном этапе развития науки. Внедрение компьютерных технологий и цифровой рентгенографии позволит проводить все расчеты автоматически и с большой точностью, что значительно облегчит работу врача-диагноста и позволит оптимизировать результаты исследований. В литературе не приведены нормативные показатели известных индексов для бедренной кости у детей раннего возраста, а объективные признаки для формализации морфологических структур трубчатых костей в цифровом изображении определены лишь для пястных костей [24].
Программных средств для внедрения перечисленных методов разработано недостаточно, что требует дальнейших исследований и разработок для совершенствования диагностики структурно-функционального состояния костной ткани у детей. Кроме того, во многих зарубежных и отечественных публикациях по изучению МПКТ показана необходимость создания национальных референтных баз данных для каждой отдельно взятой страны [16, 19, 27, 33].
Все вышеизложенное обусловливает необходимость определения нормативных значений МПКТ у детей Украины. Установленные показатели возрастной нормы позволят более объективно оценивать состояние костной ткани, адекватно и своевременно выявлять потерю костной массы и формировать группы риска по развитию остеопороза в старшем возрасте.
Список литературы
1. Александрук Н.В. Зниження слуху при остеопорозі в практиці ЛЗПСМ / Н.В. Александрук // Архів клінічної медицини (дар). — 2015. — № 1. — С. 54-56.
2. Баиндурашвили А.Г. Врожденный вывих бедра у детей грудного возраста: клиника, диагностика, консервативное лечение / А.Г. Баиндурашвили, С.Ю. Волошин, А.И. Краснов. — СПб.: СпецЛит, 2012. — 95 с.
3. Дитяча ортопедія: [учб. посіб. для лікарів-інтернів] / М.І. Хвисюк, Г.Г. Голка, С.Д. Шевченко, І.Б. Зеленецький. — Х.: Крокус, 2008. — 117 с.
4. Ерофеев В.Н. Ранняя ультрасонографическая диагностика и лечение дисплазии тазобедренного сустава у детей первых месяцев жизни: дис… канд. мед. наук: 14.00.35 / В.Н. Ерофеев. — Ростов-на-Дону, 2004. — 119 с.
5. Задорожна І.В. Зв’язок між інтенсивністю карієсу і показниками мінеральної щільності кісткової тканини в дітей, які проживають в умовах недостатності фтору / І.В. Задорожна, В.В. Поворознюк // Современная стоматология. — 2015. — № 2. — С. 11-13.
6. К вопросу о ранней диагностике и лечении наиболее распространенных заболеваний опорно-двигательного аппарата у детей / Я.Б. Куценок и соавт. // Здоровье Украины. — 2007. — № 3.
7. Кадурина Т.И. Дисплазия соединительной ткани: руководство для врачей / Т.И. Кадурина, В.Н. Горбунова // СПб.: Элби-СПб, 2009. — 704 с.
8. Климовицький Ф.В. Вікові та статеві особливості мінеральної щільності кісткової тканини у дітей м. Донецька / Ф.В. Климовицький, В.В. Поворознюк // Імплантологія. Пародонтологія. Остеологія. — 2013. — № 2. — С. 12-17.
9. Крутикова Н.Ю. Возрастные особенности костной прочности у новорожденных, детей раннего и дошкольного возраста (факторы риска, диагностика, профилактика, коррекция нарушений): дис… д-ра мед. наук 14.01.08 / Н.Ю. Крутикова. — М., 2012. — 226 с.
10. Малинин В.Л. Сравнение минеральной плотности костной ткани поясничных позвонков петербуржцев и американцев: дис… канд. мед. наук. 14.00.22 / В.Л. Малинин. — СПб., 2003. — 184 с.
11. Мальцев С.В. Использование компьютерного анализа пленочных рентгенограмм для определения минеральной плотности костной ткани новорожденных детей / С.В. Мальцев, В.И. Воронов, Т.В. Колесниченко // Практическая медицина. — 2014. — № 3 (79). — С. 92.
12. Маркс В.О. Диагностика и лечение врожденных вывихов бедра у новорожденных / В.О. Маркс // Ортопед., травматол. и протезир. — 1934. — № 3. — С. 3-13.
13. Масна З.З. Особенности возрастной динамики минерального состава костной ткани у лиц зрелого возраста Прикарпатья / З.З. Масна, А.А. Адамович, И.Д. Геник // Украинский морфологический альманах. — 2008. — Т. 6, № 2. — С. 86-87.
14. Ортопедія і травматологія / За ред. проф. О.М. Хвисюка. — Х., 2013. — 656 с.
15. Побєл Е.А. Мінеральна щільність кісткової тканини у жінок з переломом в анамнезі / Е.А. Побєл, Н.В. Дєдух, В.Є. Мальцева // Український морфологічний альманах. — 2014. — Т. 12, № 1. — С. 80-82.
16. Поворознюк В.В. Захворювання кістково-м’язової системи в людей різного віку (вибрані лекції, огляди, статті): У 4 т. / В.В. Поворознюк. — К., 2014.
17. Поворознюк В.В. Структурно-функциональное состояние костной ткани у детей и подростков по данным ультразвуковой денситометрии / В.В. Поворознюк // ПАГ. — 1997. — Т. 4. — С. 49-54.
18. Помилки під час ультразвукового дослідження кульшових суглобів у дітей молодшої вікової групи / О.І. Корольков, С.Д. Шевченко, Т.В. Спіліотіна, Т.А. Єрмак // Ортопедия, травматология и протезирование. — 2010. — № 2. — С. 23-27.
19. Почкайло А.С. Диагностика и лечение дефицита костной массы и остеопороза у детей: Учеб.-метод. пособие / А.С. Почкайло и др. — Минск, 2011. — 56 с.
20. Садофьева В.И. Нормальная рентгеноанатомия костно-суставной системы у детей / В.И. Садофьева. — Л.: Медицина, 1990. — 216 с.
21. Скрипкин Е.В. Костная плотность компонентов тазобедренного сустава у детей с врожденным вывихом и подвывихом бедра / Е.В. Скрипкин // Гений ортопедии. — 2011. — № 1. — С. 75-78.
22. Ультразвуковая диагностика дисплазии тазобедренных суставов / Садовенко Е.Г., Андрейченко И.И., Каминская М.О., Мохов А.И. // Радіологічний вісник. — 2015. — № 3–4 (56–57). — С. 63.
23. Фролова Т.В. Регіональні особливості фізичного розвитку та формування віку кісткової маси у дітей: зв’язок з соматичною патологією: автореф. дис... д-ра мед. наук: 14.01.10 «Педіатрія» / Т.В. Фролова. — Харків: Харк. держ. мед. ун-т, 2007. — 36 с.
24. Шармазанова Е.П. Структурно-функциональное состояние костной ткани у детей с травматическими повреждениями опорно-двигательной системы по данным лучевых исследовательских приемов: дис... д-ра мед. наук: 14.01.23 / Шармазанова Елена Петровна. — К., 2004. — 334 с.
25. Шевчук С.В. Структурно-функціональна характеристика кісткової тканини у хворих на системний червоний вовчак / С.В. Шевчук, Л.П. Денищич // Український ревматологічний журнал. — 2015. — № 2. — С. 46-51.
26. Шупина М.И. Ранняя профилактика остеопороза, в том числе у подростков с дисплазией соединительной ткани / М.И. Шупина, Г.И. Нечаева // Медицинский научно-практический журнал «Лечащий врач». — 2014. — № 4.
27. Щеплягина Л.А. Костная прочность у детей: известные и неизвестные факты: учебное пособие / Л.А. Щеплягина и др. — М., 2010. — 16 с.
28. Bishop N.J., King F.J., Lucas A. Increased bone mineral content of preterm infants fed with a nutrient enriched formula after discharge from hospital / N.J. Bishop, F.J. King, A. Lucas // Archives of Disease in Childhood. — 1993. — № 68. — Р. 573-578.
29. Bone health in children and adolescents with chronic diseases that may affect the skeleton: the 2013 ISCD Pediatric Official Positions / M.L. Bianchi, M.B. Leonard, S. Bechtold, W. Hogler, M.Z. Mughal, E. Schonau, F.A. Sylvester, M. Vogiatzi, M.M. van den Heuvel-Eibrink, L. Ward // Journal of Clinical Densitometry. — 2014. — № 17. — Р. 281-294.
30. Bone mineral density differences between femurs of scoliotic patients undergoing dual-energy X-ray absorptiometry / M. Bandirali1, L.M. Sconfienza1, C. Messina, G. Di Leo, F.M. Ulivieri, F. Sardanelli // ESSR. — 2013. — P. 0021.
31. Clarke N. Twenty years experience of selective secondary ultrasound screening for congenital dislocation of the hip / N. Clarke, I. Reading et al. // Arch. Dis. Child. — 2012.
32. Correlation of femoral head coverage and Graf alpha angle in infants being screened for developmental dysplasia of the hip / C. Gunay, H. Atalar, H. Dogruel et al. // Int. Orthop. — 2009. — № 33. — Р. 761-764.
33. Dual-energy X-ray absorptiometry interpretation and reporting in children and adolescents: the revised 2013 ISCD Pediatric Official Positions / N.J. Crabtree, A. Arabi, L.K. Bachrach, M. Fewtrell, G. El-Hajj Fuleihan, H.H. Kecskemethy, M. Jaworski, C.M. Gordon // Journal of Clinical Densitometry. — 2014. — № 17. — Р. 225-242.
34. Evaluation of three ultrasound techniques used for the diagnosis of developmental dysplasia of the hip / E.M.D.B. Pacheco, E.J.N.M. Bronzatto, G.L.P. Martins, F. Reis, I.M.R. Pereira, N.M.G. Caserta // ECR 2012. — C. 2049.
35. Graf R. Hip sonography: Diagnosis and management of infant hip dysplasia, 2nd ed. / R. Graf // Springer: Berlin. — 2006.
36. Holroyd B. Developmental dysplasia of the hip / B. Holroyd, J. Wedge // Orthopaedics and Trauma. — 2009. — № 23. — Р. 162-168.
37. Immediate treatment versus sonographic surveillance for mild hip dysplasia in newborns / K. Rosendahl, C. Dezateux, K.R. Fosse et al. // Pediatr. — 2010. — № 125. — Р. 9-16.
38. Loder R.T. The Epidemiology and Demographics of Hip Dysplasia / R.T. Loder, E.N. Skopelja // Orthopedics. — Vol. 2011. — 46 p.
39. Moloney F. Pediatric ultrasound for development dysplasia of the hip: an educational pictorial review / F. Moloney, M. Twomey, M. Moore // ESSR. — 2014. — P. 0014.
40. Nemeth B.A. Developmental Dysplasia of the Hip / Nemeth B.A., Narotam V. // Pediatrics in Review. — 2012. — Vol. 33, № 12. — Р. 553-561.
41. Official Positions and Pediatric Official Positions of the International Society for Clinical Densitometry 2007 / Интернет-ресурс // режим доступа: http: //www.iscd.org/ Visitors/ positions/ OfficialPositionsText.cfm. — Date of access: 25.05.2013.
42. The clinical epidemiology of male osteoporosis: a review of the recent literature / T. Willson, S.D. Nelson, J. Newbold, R.E. Nelson, J. LaFleur // Clinical Epidemiology. — 2015. — № 7. — Р. 65-76.
43. Trabecular bone score: a noninvasive analytical method based upon the DXA image / B.C. Silva, W.D. Leslie, H. Resch, O. Lamy, O. Lesnyak, N. Binkley et al. // J. Bone Miner. Res. — 2014. — № 29 (3). — Р. 518-530.
44. Yamamuro T. Recent advances in the prevention, early diagnosis, and treatment of congenital dislocation of the hip in Japan / T. Yamamuro, K. Ishida // Clinical orthopedics and related research. — 1984. — № 184. — P. 34-40.