Резюме
Актуальність. Ускладнення у вигляді трофічних виразок нижніх кінцівок є одним із серйозних наслідків цукрового діабету (ЦД), оскільки вони часто призводять до тяжких медичних і соціальних проблем, аж до високих ампутацій кінцівок. Метою дослідження була розробка й клінічна апробація діагностично-лікувального алгоритму для комплексної терапії трофічних виразок нижніх кінцівок у хворих на ЦД. Матеріали і методи. Подано результати лікування 63 хворих (42 жінки і 21 чоловік) з нейропатичним типом трофічних уражень нижніх кінцівок або постопераційними дефектами на етапі грануляції. З них 32 пацієнти (основна група) отримували місцеві внутрішньошкірні ін’єкції препаратів гіалуронової кислоти та сукцинату натрію (Лацерта) до позаклітинного матриксу. Хворих з групи порівняння лікували з використанням гідроколоїдних матеріалів (гідрокол, грануфлекс). У пацієнтів визначали рівень глікованого гемоглобіну, ступінь циркуляторних порушень (шляхом визначення кісточково-плечового індексу, до та після проби з навантаженням) і нейропатичних порушень (за шкалою розрахунку неврологічних дисфункцій — NDS). Результати лікування оцінювали за швидкістю загоювання дефекту протягом двох і більше місяців. В основній групі у 24 хворих спостерігалось повне загоєння дефекту (75 %), тоді як у групі контролю загоєння відзначено в 16 хворих (51,6 %). Упродовж року рецидиви відбувалися в основній групі у 22,2 % випадків, а в контрольній — у 46,9 % (р < 0,05). Висновок. Розроблена методика лікування з використанням препарату Лацерта дозволила підвищити ефективність лікування, прискорити одужання, знизити кількість ускладнень у хворих на ЦД з трофічними нейропатичними виразками нижніх кінцівок.
Актуальность. Осложнения в виде трофических язв нижних конечностей являются одним из серьезных последствий сахарного диабета (СД), поскольку они часто приводят к тяжелым медицинским и социальным проблемам, вплоть до высоких ампутаций конечностей. Целью исследования была разработка и клиническая апробация диагностически-лечебного алгоритма для комплексного лечения трофических язв нижних конечностей у больных СД. Материалы и методы. Представлены результаты лечения 63 больных (42 женщины и 21 мужчина) с нейропатическим типом трофических поражений нижних конечностей или постоперационными дефектами на этапе грануляции. Из них 32 пациента (основная группа) получали местные внутрикожные инъекции препаратов гиалуроновой кислоты и сукцината натрия во внеклеточный матрикс (Лацерта). Больных из группы сравнения лечили с использованием гидроколлоидных материалов (гидрокол, грануфлекс). У пациентов определяли уровень гликированного гемоглобина, степень циркуляторных нарушений (путем определения лодыжечно-плечевого индекса, до и после пробы с нагрузкой) и нейропатических нарушений (по шкале расчета неврологических дисфункций — NDS). Результаты лечения оценивали по скорости заживления дефекта в течение двух и более месяцев. В основной группе у 24 больных наблюдалось полное заживление дефекта (75 %), в то время как в группе контроля заживление отмечено у 16 больных (51,6 %). В течение года рецидивы происходили в основной группе в 22,2 % случаев, а в контрольной — в 46,9 % (р < 0,05). Выводы. Разработанная методика лечения с использованием препарата Лацерта позволила повысить эффективность лечения, ускорить выздоровление, снизить количество осложнений у больных СД с трофическими нейропатическими язвами нижних конечностей.
Introduction. Complications in the form of trophic ulcers of the lower extremities are one of the serious consequences of diabetes mellitus (DM), as they often lead to severe health and social problems, up to high amputations. The aim of the study was the development and clinical testing of diagnostic and therapeutic algorithm for the comprehensive treatment of trophic ulcers of the lower extremities in patients with DM. Materials and methods. Here are presented the results of treatment of 63 patients (42 women and 21 men) with neuropathic type of trophic lesions of the lower limbs or postoperative defects at the stage of granulation. Of them, 32 patients (study group) received local intradermal injections of hyaluronic acid preparations and sodium succinate (Lacerta) into the extracellular matrix. Patients of the comparison group were treated with hydrocolloid materials (hydrocoll, granuflex). The level of glycated hemoglobin, the degree of circulatory disorders (using ankle brachial index, before and after the test with a load) and neuropathic disorders (on a scale for the evaluation of neurologic dysfunctions — NDS) were assessed in patients. Results. The results of treatment were assessed by the rate of defect healing during 2 or more months. In the study group, 24 patients showed complete healing of the defect (75 %), while in the control group the healing was observed in 16 patients (51.6 %). During the year, relapses occurred in 22.2 % of cases in the study group, and in 46.9 % — in the control one (p < 0.05). Conclusion. The developed method of treatment using Lacerta allowed to increase the effectiveness of therapy, to speed recovery, to decrease a number of complications in patients with DM and trophic ulcers of the lower extremities.
Статтю опубліковано на с. 45-50
Вступ
У міру того як поширеність цукрового діабету (ЦД) зростає у всьому світі, все частіше трапляються вторинні ускладнення, пов’язані з цим ендокринним розладом. Порушення гомеостазу глюкози й гіперглікемія призводять до активації низки патологічних метаболічних шляхів, сприяючи розвитку судинної недостатності та нейродегенеративних процесів у нижніх кінцівках, які є причинами стану, що називається синдромом діабетичної стопи (СДС) і потребує особливої уваги й ретельного лікування. Це ускладнення є однією з найбільш актуальних проблем сучасної діабетології [1–6], оскільки воно знижує якість життя пацієнта й загрожує серйозними наслідками, аж до високих ампутацій нижніх кінцівок.
Задеклароване у 1989 році положення щодо скорочення кількості високих ампутацій нижніх кінцівок на 50 % у світі не було досягнуто [6]. Утім фахівці різних країн намагаються розробити консенсуси, за допомогою яких можна проводити профілактику й лікування СДС і таким чином скоротити кількість ампутацій [5–9].
У травні 2015 року в Гаазі було прийнято оновлений Міжнародний консенсус із синдрому діабетичної стопи, у якому знову було наголошено на необхідності мультидисциплінарного підходу до вирішення проблеми ураження нижніх кінцівок при ЦД [6]. Зокрема, йшлося про принципи лікування трофічних виразок, які полягають в такому:
1) розвантаження ураженої кінцівки;
2) відновлення кровотоку;
3) лікування запального процесу;
4) метаболічний контроль;
5) місцеве лікування виразки;
6) навчання хворого та родичів пацієнта правил догляду за виразкою;
7) профілактика рецидиву виразки.
Щодо місцевого лікування виразок було зазначено, що такі препарати, як біологічно активні продукти (колаген, фактори росту, біоінженерні тканини), у рутинній практиці не використовуються. У той же час численні дослідження зазначеної групи препаратів широко висвітлені як на зарубіжних, так і на вітчизняних конгресах, зокрема епідермального еквівалента, Integra, Apligraft [3–5] тощо. На сьогодні маємо теорію щодо патогенетичного місцевого лікування виразок залежно від типу, площі ураження та інших факторів [3].
Метою наведеного дослідження було покращити результати лікування хворих з нейропатичною формою синдрому діабетичної стопи та постопераційних дефектів, у тому числі шляхом використання препарату гіалуронової кислоти з натрієвою сіллю янтарної кислоти (Лацерта) [2].
Матеріали та методи
На клінічній базі кафедри медицини катастроф, військової медицини, анестезіології та реаніматології Запорізького державного медичного університету та ДУ «Інститут ендокринології та обміну речовин імені В.П. Комісаренка НАМН України» з 2013 по 2015 р. проліковані 63 хворі з нейропатичною формою СДС, середній вік яких становив 46,4 ± 0,8 року. Переважна більшість пацієнтів хворіла на ЦД 2-го типу (62 особи). Жінок — 42 (66,7 %), чоловіків — 21 (33,3 %). Більшість хворих (61 (95,2 %)) була представлена пацієнтами з ней-ропатичним типом трофічних уражень нижніх кінцівок або постопераційними дефектами на етапі грануляції й відповідала Р‑1, D‑1 і D‑2, I‑1 і І‑2, S‑1 і S‑2 за класифікацією PEDIS. Що стосується показників планіметрії (Е), то площа виразок коливалася від 0,75 до 5 см2. Порушення, характерні для діабетичної периферичної полінейропатії, оцінювали в балах за шкалою Неврологічного дисфункціонального розрахунку (NDS) [1, 4]. Порушення з боку кровотоку в нижніх кінцівках було оцінено за допомогою визначення кісточково-плечового індексу (КПІ) до та після проби з навантаженням [1, 4, 5]. Клінічна ефективність лікування оцінювалась через два місяці.
Усі пацієнти підписували інформовану згоду на участь у дослідженні, узгоджену з Комітетом з біоетики ДУ «Інститут ендокринології та обміну речовин імені В.П. Комісаренка НАМН України».
Статистичну обробку результатів проводили за допомогою стандартного пакета аналізу Excel (описова статистика) з використанням критерію Стьюдента. Різницю показників вважали вірогідною при р < 0,05. Нормальність розподілу отриманих результатів перевіряли за допомогою критерію Шапіро — Уїлка.
Результати дослідження
Залежно від використаного способу лікування пацієнтів було поділено на дві групи, характеристика яких подана в табл. 1. Між двома групами пацієнтів не було суттєвої різниці щодо початкових клініко-лабораторних показників.
Комплексне лікування хворих у двох групах відповідало головним принципам лікування трофічних уражень, поданих у Міжнародному консенсусі із СДС (2015) [6–8], і полягало в такому:
— розвантаження ураженої кінцівки за допомогою Air cast (спеціальне взуття, яке хворий може знімати на ніч і для того, щоб змінити пов’язку);
— антибактеріальна терапія (у схемі лікування застосовували антибіотики, до яких були чутливі збудники запального процесу після проведеної біопсії виразки з подальшим бактеріальним дослідженням);
— місцеве лікування групи контролю полягало у використанні гідроколоїдних матеріалів (гідрокол, грануфлекс), неадгезивних перев’язок (стерифікс, суспур-дерм). В основній групі використовували 1–2 рази на тиждень препарат гіалуронової кислоти з натрієвою сіллю янтарної кислоти (Лацерта).
Препарат вводили після появи грануляцій або за наявності хронічних виразок з ознаками добрих грануляцій. Виразки не супроводжувалися клінічно підтвердженим остеомієлітом, вираженим запальним процесом. В основному виразки мали пресорний характер і локалізувалися на підошві стопи. Перед введенням препарату виразку очищували від гіперкератозів, зрошували фізрозчином і ретельно просушували стерильною марлевою серветкою. Препарат вводили в краї виразки, тримаючи шприц під кутом 45°. Наступним етапом було накладання асептичної пов’язки.
Результати лікування оцінювали за швидкістю загоювання дефекту впродовж двох і більше місяців. Більшість хворих із загоєними виразкам проходили моніторинг щодо рецидиву виразок протягом року після загоєння.
За 2 місяці лікування показники за шкалою NDS у хворих обох груп вірогідно не змінилися. Суттєвих змін щодо КПІ також не відзначалося. Переносимість препарату Лацерта була задовільною (жодних алергічних/побічних реакцій в основній групі пацієнтів не було зареєстровано).
За два місяці в основній групі у 24 хворих з 32 відзначалося повне загоєння дефекту (75 %), а в групі контролю загоєння було в 16 хворих (51,6 %).
Упродовж року рецидиви відбувалися в основній групі у 22,2 %, а в контрольній — у 46,9 % випадків (р < 0,05).
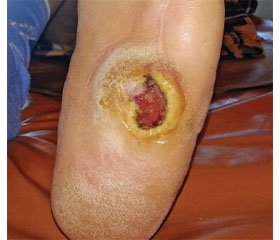
Приклад 1. Хвора Ш., 1955 р.н., історія хвороби № 17145, була прийнята у відділення термічної травми та пластичної хірургії з діагнозом: цукровий діабет 2-го типу в стані декомпенсації. СДС. Нейропатична форма. Дата госпіталізації: 16.10.2012. Дата виписки: 16.11.2012. При госпіталізації в стаціонар пред’являла скарги на наявність тривало існуючої трофічної виразки на підошві лівої стопи, парестезії, пекучий біль в обох гомілках. Анамнез хвороби: хворіє з 1980 р., коли був діагностований ЦД 2-го типу. Неодноразово проходила курси консервативного лікування препаратами — ангіопротектори, метаболіти, дезагреганти, препарати α-ліпоєвої кислоти, перенесла ампутацію четвертого й п’ятого пальців обох стоп з приводу остеомієліту. З 2008 р. відзначає погіршення стану, коли виникли вищезазначені скарги. У стаціонарі за містом проживання пройшла курс консервативного лікування за традиційною схемою — без бажаного результату. Скарги залишилися. Госпіталізована для проведення курсу лікування.
Локально при огляді відзначається: шкірні покриви та температура обох нижніх кінцівок звичайні, периферична чутливість знижена, пульс на обох стопах периферичний, стопи та скокові суглоби деформовані, на підошві лівої стопи в центрі трофічний виразковий дефект 4 × 3 см у діаметрі з омозолілими краями та гіперкератозом навколо. Виконано санування дефекту, висічення гіперкератозу, накладена пов’язка з антисептиком.
З 17.10.12 розпочатий курс ін’єкційного введення препарату гіалуронової кислоти з натрієвою сіллю янтарної кислоти. В умовах перев’язувальної кімнати хворій обробляли розчином антисептику ділянку виразкового дефекту. Замірювали сантиметровою стрічкою розміри дефекту до початку терапії. Застосовували повністю готовий до використання завчасно наповнений скляний шприц Luer-lock та додаткову голку з розчином неструктурованої гіалуронової кислоти з сукцинатом (концентрація гіалурованої кислоти 15 мг/мл). Відступивши від краю виразки 0,5 см, внутрішньошкірно вводять розчин 0,1–0,2 мл одноразово тунельним способом. Проміжки між місцями уколів становили 0,5 см. На рановий дефект накладали стерильну марлеву пов’язку. Процедуру повторювали двічі на тиждень з обов’язковим замірюванням виразкового дефекту та його фотографуванням. Курс лікування — 4 тижні.
Після курсу лікування відзначається повна епітелізація трофічної виразки (рис. 1). Пацієнтці рекомендовано носіння захисної марлевої пов’язки та повне розвантаження стопи — ортопедичне взуття, милиці протягом двох тижнів.
Приклад 2. Хвора Н. Діагноз: цукровий діабет 2-го типу, синдром діабетичної стопи. Трофічна виразка підошви стопи (P‑1, E = 2 см2, D‑2, I‑1, S‑2). Була проведена монотерапія Лацертою 1 раз на тиждень. Відзначається повне загоювання за 4 тижні (рис. 2).
Обговорення результатів
Введення препаратів гіалуронової кислоти до позаклітинного матриксу дозволяє забезпечити ділянку оперативного втручання додатковою кількістю гіалуронової кислоти для оптимізації виконання її біологічних функцій у шкірі, а саме: підвищується тургор та пластичність тканин, стимулюються процеси еластогенезу, колагеногенезу та ангіогенезу. Сукцинат натрію (натрієва сіль янтарної кислоти) діє на рівні мітохондрій і дозволяє активізувати процеси клітинного дихання, синтез АТФ та структурних білків шкіри.
Дана методика лікування може бути використана не тільки в умовах стаціонару, але й амбулаторно, що значно зменшує терміни лікування й перебування хворого в стаціонарі.
Попри те що дана методика вимагає спеціального навчання, подальше її використання не потребує специфічного інструментарію, анестезіологічної підтримки чи операційного приміщення. Крім того, що застосування цього способу не потребує спеціальних засобів та залучення спеціалістів іншого профілю, він може використовуватися в амбулаторному режимі з метою лікування тривало існуючих трофічних виразок судинної етіології в комплексі з хірургічними методами втручання. Завдяки сукупності позитивних впливів методика дає можливість підвищити ефективність лікування, прискорити одужання хворих, знизити кількість ускладнень.
Отримані дані є підставою для подальшого вивчення препарату Лацерта як однієї зі складових комплексного лікування нейропатичних та постопераційних виразкових уражень.
Висновок
Запропоновано діагностично-лікувальний алгоритм, що передбачає визначення рівня та ступеня циркуляторних і нейропатичних порушень, оптимізацію хірургічного й місцевого методів лікування шкірного ураження, покращує результати комплексного лікування синдрому діабетичної стопи, прискорюючи загоєння трофічних виразок, зменшуючи кількість рецидивів захворювання упродовж року спостереження порівняно з групою хворих, які отримали звичайне лікування даної патології.
Дослідження виконане за підтримки фармацевтичної корпорації «Юрія-Фарм» (Україна).
Список литературы
1. Поражение нижних конечностей при сахарном диабете / [Бреговский В.Б., Зайцев А.А., Залевская А.Г. и др.]. — M.; СПб.: ДИЛЯ, 2004. — 263 с.
2. Пат. 65158 Україна, МПК А61К 31/00. Спосіб лікування трофічних виразок нижніх кінцівок / Пономаренко О.В., Вірський М.В. (Україна). — № 201106271; stated 19.05.2011; public. 25.11.2011. Bul. № 22.
3. Свиридов Н.В. Комплексное хирургическое лечение гнойно-некротических поражений стоп у больных сахарным диабетом / Н.В. Свиридов, В.Ю. Михайличенко, Н.Н. Бондаренко. — Донецк: Юго-Восток, 2014. — 280 с.
4. Удовиченко О.В. Диабетическая стопа / О.В. Удовиченко, Н.М. Грекова. — М.: Практическая медицина, 2010. — 271 с.
5. Al-Rubeaan K., Al Derwish M., Ouizi S. et al. Diabetic foot complications and their risk factors from a large retrospective cohort study // PLoS One. — 2015. — Vol. 10(5). — P. e0124446. doi: 10.1371/journal.pone.0124446.
6. Andersen C.A. Diabetic limb preservation: defining terms and goals / C.A. Andersen // J. Vasc. Surg. — 2010. — № 1. — P. 106-107. doi: 10.1016/j.jvs.2010.06.007.
7. Cavanagh P.R., Bus S.A. Off-loading the diabetic foot for ulcer prevention and healing // J. Vasc. Surg. — 2010. — Vol. 52 (3 Suppl.). — P. 37S‑43S. doi: 10.1016/j.jvs.2010.06.007.
8. Healy A., Naemi R., Chockalingam N. The effectiveness of footwear and other removable off-loading devices in the treatment of diabetic foot ulcers: a systematic review // Curr. Diabetes Rev. — 2014. — Vol. 10(4). — P. 215-230. PMID: 25245020.
9. Noor S., Zubair M., Ahmad J. Diabetic foot ulcer — A review on pathophysiology, classification and microbial etiology // Diabetes Metab. Syndr. — 2015. — Vol. 9(3). — P. 192-199. doi: 10.1016/j.dsx.2015.04.007.
/46.jpg)
/48.jpg)

/47.jpg)