Статья опубликована на с. 57-60
Гестационный сахарный диабет (ГСД) — это нарушение толерантности к углеводам любой степени тяжести, возникшее или впервые выявленное во время беременности [1]. Рассматривается как самостоятельный тип нарушения углеводного метаболизма. Имеет транзиторный характер, ограниченный периодом беременности. Не соответствует критериям манифестного диабета. Термин «гестационный диабет» впервые использовал J. O’Sallivan в 1961 г. Критерии диагностики ГСД впервые разработаны в 1964 г. J. O’Sallivan и C.M. Mahan.
Актуальность своевременной диагностики ГСД и необходимости достижения целевых показателей углеводного обмена обусловлена высокой частотой (выше 80 %) осложнений беременности и заболеваемости новорожденных. Беременность у женщин с ГСД может осложняться гестозом (25–65 % случаев), многоводием (20–60 % случаев) [2]. Развитие угрозы прерывания и преждевременных родов возможно у 30–50 % женщин с ГСД. Кроме того, у 20–50 % женщин ГСД развивается при последующей беременности, у 25–75 % через 16–20 лет развивается манифестный сахарный диабет (СД) [3]. Среди осложнений, возникающих у плода, наиболее серьезным является диабетическая фетопатия, развивающаяся в 27–62 % случаев [4, 5]. Клиническими и диагностическими критериями диабетической фетопатии являются:
— морфофункциональная незрелость и нарушение постнатальной адаптации;
— макросомия (большая масса и длина тела при рождении). Возможна внутриутробная гипотрофия, при этом сохраняются кушингоидные черты;
— пастозность, гипертрихоз, багрово-синюшная окраска кожных покровов;
— клинические симптомы гипогликемии (развивается в результате гипергликемии у матери, которая приводит к компенсаторной гиперинсулинемии у плода);
— синдром дыхательных расстройств из-за нарушения синтеза сурфактанта. Риск недостаточного созревания легочной ткани у новорожденных при ГСД в 5–6 раз выше, чем в контроле (Garg S.K., 2005);
— врожденные пороки;
— гепато-, спленомегалия и др.
Также увеличивается количество родовых травм (в 2–4 раза) в сравнении с детьми, рожденными женщинами без СД: повреждение плечевого сплетения, лицевого нерва, гематомы на голове. В пубертатном периоде возможно развитие таких отдаленных последствий, как нарушение толерантности к углеводам, ожирение [6, 7].
Распространенность ГСД среди беременных женщин разных стран варьирует от 1 до 14 %, в среднем составляя 7 %. Факторы, способствующие увеличению распространенности ГСД: малоподвижный образ жизни, эпидемия ожирения, старший возраст беременных. Распространенность ГСД в США в зависимости от возраста составляет: в 20–24 года — 3,7 %, в возрасте ≥ 40 лет — 17,1 % [8]. При использовании современных репродуктивных технологий частота ГСД возрастает до 12,6 %, что обусловлено старшим возрастом женщин, у которых используются вспомогательные репродуктивные технологии, наличием гиперандрогении, ожирения и других метаболических нарушений, использованием агонистов гонадотропного рилизинг-гормона [9].
На сегодняшний день МЗ Украины изданы два приказа, регламентирующих тактику врача в отношении ГСД:
— № 417 от 15.07.2011 г. «Про організацію амбулаторної акушерсько-гінекологічної допомоги в Україні»;
— № 1021 от 29.12.2014 г. «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при цукровому діабеті 1 типу у молодих людей та дорослих».
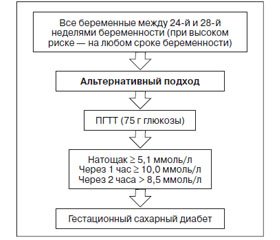
Согласно вышеуказанным приказам с целью диагностики ГСД рекомендуется использовать пероральный глюкозотолерантный тест (ПГТТ). При этом возможны два подхода: преимущественный и альтернативный (рис. 1, 2) [10].
Тест считается положительным (диагноз ГСД установленным), если как минимум один из показателей гликемии превышает нормальные показатели. Оптимальный срок проведения ПГТТ — 24–28 недель, в исключительных случаях — до 32-й недели (при высоком риске ГСД, ультразвуковых признаках диабетической фетопатии). При наличии факторов риска развития ГСД глюкозотолерантный тест проводится при первичном обращении беременной к врачу любой специальности.
/59.jpg)
Факторы риска развития ГСД: возраст беременной ≥ 35 лет, ожирение (индекс массы тела ≥ 30), предиабет, синдром поликистозных яичников, акантокератодермия, использование кортикостероидов, гестационный диабет в анамнезе, невынашивание беременности или мертворождение в анамнезе, рождение ребенка с массой тела более 4 кг и/или с пороками развития, семейный (родственники первой линии родства) анамнез диабета [10]. Необходимо отметить, что у 90 % беременных имеется один или несколько факторов риска развития нарушений толерантности к глюкозе во время беременности.
Очень важен преаналитический этап проведения ПГТТ. Исследование следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8–14 часов (можно пить воду). Последний вечерний прием пищи должен содержать 30–50 г углеводов. В процессе теста не разрешается курение. Врач должен учитывать прием пациентом лекарственных препаратов, повышающих уровень гликемии (глюкокортикоиды, тиреоидные гормоны, тиазидные диуретики, бета-адреноблокаторы и др.), и, по возможности, сместить их прием на время после окончания ПГТТ.
Временные противопоказания к проведению ПГТТ: ранний токсикоз беременных, острые воспалительные или инфекционные заболевания, необходимость строгого соблюдения постельного режима. Абсолютными противопоказаниями к проведению ПГТТ являются индивидуальная непереносимость глюкозы, манифестный СД, заболевания желудочно-кишечного тракта, сопровождающиеся нарушением всасывания глюкозы (синдром резецированного желудка, обострение хронического панкреатита и др.). Возможным вариантом для скрининга женщин, имеющих повышенный риск ГСД и неспособных пройти классический ПГТТ, является периодическое измерение глюкозы натощак и через два часа после еды, предпринятое в случайные дни.
Также в качестве полезного вспомогательного теста для оценки состояния углеводного обмена во время беременности может выступать уровень гликированного гемоглобина (НbA1c). Показатель дает интегрированное представление об уровне гликемии на протяжении длительного промежутка времени. Многие исследования подтверждают взаимосвязь HbA1с и уровня гликемии [11, 12]. Определение HbA1c обладает рядом преимуществ: результат HbA1c не зависит от приема пищи (возможно определение не натощак, что важно при токсикозе у беременной), психоэмоционального состояния пациента, взятие крови может проводиться в любое время (стабилен в широком диапазоне температур и временном интервале).
Необходимо помнить, что уровень HbA1c у беременных несколько ниже. Причинами более низких значений являются: повышение скорости производства эритроцитов и их обновления в организме (в 1-й половине беременности), состояние железодефицита, а также расовая принадлежность пациентки (выше у представительниц негритянских, латиноамериканских и азиатских народов по сравнению с европеоидами).
При исследовании HbA1c необходимо учитывать метод его определения и аналитическую надежность используемого способа: метод определения HbA1c должен быть сертифицирован в соответствии с National Glycohemoglobin Standardization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизован в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT).
Использование HbA1c для диагностики манифестного диабета у беременных рекомендовано Международной ассоциацией групп изучения диабета и беременности (International Association of Diabetes and Pregnancy Study Groups — IADPSG) в 2008 году [13]. Так, согласно данным клиническим рекомендациям, в обязательном порядке при первом обращении беременной к врачу любой специальности на сроке до 24 недель проводится одно из исследований: определение гликемии в плазме крови (натощак или в любое время суток) либо HbA1c. Пороговые значения вышеуказанных лабораторных показателей, позволяющие установить диагноз манифестного диабета у беременной, представлены в табл. 1. Если результаты обследования соответствуют критериям манифестного диабета, тактика ведения беременной такая же, как при прегестационном диабете.
/59_2.jpg)
При установлении диагноза «гестационный диабет» рекомендуется диета с ограничением легкоусвояемых углеводов и жиров, дозированная физическая нагрузка и контроль гликемии. Критерии компенсации ГСД на фоне диетотерапии: натощак < 5,0 ммоль/л, через 1 час после приема пищи < 7,5 ммоль/л [14]. Невозможность достижения целевых уровней гликемии в течение 2 недель самоконтроля или наличие ультразвуковых признаков диабетической фетопатии являются показанием для инсулинотерапии. Необходимость в инсулинотерапии возникает у 30–50 % беременных с ГСД [14].
Мониторинг гликемии в амбулаторных условиях у пациенток с ГСД [15]:
— для тех, кто не получает инсулин — натощак и через 1 час после приема пищи;
— при инсулинотерапии — натощак, до и через 1 час после приема пищи.
Гликемические цели у беременных, рекомендованные ADA в 2016 году, представлены в табл. 2 [15].
При ГСД инсулинотерапия должна быть отменена после родов, при этом обязателен гликемический контроль в течение 3 суток. В дальнейшем через 6–12 недель после родов проводится измерение гликемии. При уровне глюкозы в плазме крови менее 7,0 ммоль/л проводится ПГТТ с 75 г глюкозы (измерение гликемии натощак и через 2 часа после нагрузки). Цель проведения ПГТТ после родов — реклассификация степени нарушения углеводного обмена и определение дальнейшей тактики ведения пациентки.
Медицинская лаборатория «Синэво» предлагает следующие тесты:
1079 Глюкоза (сыворотка)
1080 Гликированный гемоглобин (HbA1c)
Список литературы
1. Hod M. Textbook of diabetes and pregnancy. — London and New York: MartinDunitz, 2003. — 628 p.
2. Айламазян Э.К. Акушерство (национальное руководство). — Москва: Гэотар-медиа, 2007. — 1197 с.
3. Hod M., Carrapato M. Diabetes and Pregnancy Evidence Based Update and Guidelines (Working group on Diabetes and pregnancy). — Prague, 2006.
4. Gabbe S.G., Graves C. Management of diabetes mellitus complicating pregnancy // Obstet. Gynecol. — 2003. — 102. — 857-868.
5. Hedderson M., Gunderson E., Ferrara A. Gestational weight gain and risk of gestational diabetes mellitus // Obstet. Gynecol. — 2010. — 115(3). — 597-604.
6. Lindsay R. Many HAPO returns. Maternal glycemia and neonatal adiposity: new insights from the Hyperglycemia and Adverse Pregnancy Outcomes (HAPO) study // Diabetes. — 2009. — 58. — 302-303.
7. Vaarasmaki M., Pouta A., Elliot P. Adolescent Manifestations of Metabolic Syndrome Among Children Born to Women With Gestational Diabetes in a General-Population Birth Cohort // Published by Oxford University. — 2010. — 172. — 1209-1215.
8. Lawrence J.M., Contreras R., Chen W., Sacks D.A. Trends in the prevalence of preexisting diabetes and gestational diabetes mellitus among a racially/ethnically diverse population of pregnant women, 1999–2005 // Diabetes Care. — 2008. — 31. — 899-904.
9. Краснопольский В.И. Гестационный сахарный диабет — новый взгляд на старую проблему / В.И. Краснопольский, В.А. Петрухина, Ф.Ф. Бурумкулова // Акушерство и гинекология. — 2010. — № 2. — С. 3-6.
10. Наказ МОЗ України № 1021 від 29.12.2014 р. «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при цукровому діабеті 1 типу у молодих людей та дорослих».
11. Gonen B.A., Rubinstein A.H., Rochman H. et al. Hemoglobin A1: An indicator of the metabolic control of diabetic patients // The Lancet. — 1977. — 310. — 734-737.
12. Koenig R.J., Peterson C.M., Jones R.L. et al. Correlation of glucose regulation and hemoglobin A1c in diabetes mellitus // New England Journal of Medicine. — 1976. — 295(8). — 417-420.
13. International Association of Diabetes and Pregnancy Study Groups. International Association of Diabetes and Pregnancy Study Groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy // Diabetes Care. — 2010. — 335(3). — 676-682.
14. Cokolic M., Zavratnik A. Pregnant women with gestational diabetes and insulin therapy / Abstr. оf the 5th international simposium on Diabetes and Pregnancy, Sorrento, 2009. — 325 р.
15. American Diabetes Association Standards of Medical Care in Diabetes 2016 // Diabetes Care. — 2016. — 3(1).
/59.jpg)

/58.jpg)
/59_2.jpg)
/60.jpg)