Біль у спині в пацієнтів літнього віку може бути обумовлений різними чинниками. У переліку причин вертебрального больового синдрому остеохондроз не посідає провідних позицій і наявність дегенеративно-дистрофічних змін хребта не виключає іншої причини больового синдрому. Супутня патологія, що впливає на рухові можливості пацієнта, значно ускладнює діагностичний пошук.
На особливу увагу заслуговують пацієнти із хворобою Паркінсона (ХП). За даними різних досліджень, від болю страждають 30–85 % пацієнтів із ХП [1]. Поряд із больовими синдромами, обумовленими безпосередньо ХП, найбільш поширеним є біль, пов’язаний із патологією кістково-м’язової системи [2]. Походження такого болю змішане, і його інтенсивність залежить як від стану кістково-м’язової системи, так і від перебігу ХП. Підвищений тонус м’язів призводить до збільшення навантаження на хребет і суглоби, що, у свою чергу, прискорює прогресування захворювань опорно-рухового апарату.
Також ХП належить до визнаних факторів ризику розвитку остеопорозу та переломів, що обумовлено не лише підвищеним ризиком падінь, а й вірогідно нижчою мінеральною щільністю кісткової тканини (МЩКТ) [4]. Результати дослідження, опублікованого в 2017 р., показують, що пацієнти із ХП та больовими синдромами в хребті та суглобах мають вірогідно нижчу МЩКТ порівняно з пацієнтами із ХП без болю [3]. Отже, пацієнти із ХП та вертебральними больовими синдромами зараховуються до групи високого ризику переломів внаслідок низькоенергетичної травми.
У пацієнтів із ХП до провідних факторів ризику розвитку остеопорозу відносять низький рівень вітаміну D, зниження м’язової сили та мобільності пацієнтів, зменшення маси тіла [5]. Вітамін D регулює метаболізм кісткової тканини та процеси мінералізації остеоїду. В умовах дефіциту вітаміну D порушуються ці процеси, призводячи до формування остеопорозу, остеомаляції або їх поєднання.
На сьогодні серед хворих із системним остеопорозом число пацієнтів з підтвердженою методом гістоморфометрії остеомаляцією становить близько 14–17 %. У жінок, відповідно до статистичних даних, захворювання діагностується в 10 разів частіше, ніж у чоловіків.
Для нормальної мінералізації остеоїду необхідний достатній рівень кальцію й фосфору у сироватці крові, а також достатня активність лужної фосфатази. Порушення процесу мінералізації відбувається при зниженні рівня кальцію нижче 2,25 ммоль/л і фосфору — нижче 0,65 ммоль/л. Уміст кальцію в позаклітинній рідині залежить від його абсорбції в кишечнику, балансу між включенням кальцію в неорганічну фазу кістки й її обміном «кістка — кров», реабсорбції кальцію й фосфору в нирках. Порушення будь-якого із зазначених процесів може призвести до розвитку остеомаляції. Залежно від того, яка ланка фосфорно-кальцієвого гомеостазу порушується раніше, розрізняють кальципенічну та фосфопенічну форми остеомаляції [6].
I. Фосфопенічна форма остеомаляції характеризується зниженням рівня фосфору в крові внаслідок дефіциту вітаміну D, вторинного гіперпаратиреозу або патології ниркових канальців із втратою фосфору. Виділяють генетично обумовлені та набуті форми фосфопенічної остеомаляції. Успадковані форми проявляються в дитячому віці у вигляді рахіту, але патологія зберігається й у дорослих у вигляді остеомаляції. Причиною набутої фосфопенічної остеомаляції може стати низький уміст фосфору в раціоні, дія різних токсичних речовин або наявність пухлини, яка продукує речовини, що порушують трансепітеліальний транспорт фосфору.
II. Кальципенічна форма остеомаляції характеризується насамперед порушенням кальцієвого обміну, пов’язаного з порушенням метаболізму вітаміну D і дефіцитом аліментарного кальцію. Порушення метаболізму вітаміну D може бути і вродженим, і набутим. Так, порушення кишково-печінкової трансформації 25(ОН) вітаміну D є причиною кальципенічної остеомаляції при біліарному цирозі печінки, після операцій на шлунку та кишечнику, хворобі Крона, хронічному панкреатиті, холециститі, нирковому канальцевому ацидозі. Якість мінералізації кісток може погіршуватися через вплив факторів зовнішнього середовища, а саме недостатню інсоляцію, дотримання вегетаріанства, забруднення навколишнього середовища важкими металами та алюмінієм, тривалий прийом певних лікарських препаратів (глюкокортикостероїди, антиконвульсанти та ін.). Варто наголосити, що бісфосфонати — препарати для лікування остеопорозу — також можуть порушувати процеси мінералізації остеоїду в умовах дефіциту вітаміну D. Тому ці засоби не застосовують для лікування остеомаляції.
При кальципенічній формі остеомаляції найчастіше доводиться проводити диференційну діагностику з остеопорозом. Це обумовлено тим, що як і остеопороз, ця форма остеомаляції може виникнути в будь-якому віці, зокрема й у літньому, під впливом однакових
факторів ризику.
Так, у хворих з остеомаляцією нерідко при повторних біохімічних дослідженнях визначається нормальний рівень кальцію замість його зниження. Непостійними є й такі відхилення, як помірне збільшення активності лужної фосфатази та підвищення рівня маркерів резорбції. Нормальний рівень кальцію є компенсаторним механізмом, що включається при недостатньому надходженні кальцію з їжею та призводить до збільшення продукції паратиреоїдного гормона (ПТГ), під впливом якого посилюється процес резорбції. Нормальний рівень кальцію крові підтримується за рахунок отримання його з кісток скелета як депо кальцію.
При кальципенічній формі на відміну від фосфопенічної рівень ПТГ вищий або нижчий від норми (при тривалому перебігу захворювання). Також лише у хворих із кальципенічною формою нормальний рівень іонізованого кальцію поєднується з підвищеним рівнем ПТГ. Виснаження резервних можливостей паращитоподібних залоз поступово призводить до гіпокальціємії, тому в деяких випадках кальципенічної остеомаляції у хворих виявляється не тільки гіпокальціємія та підвищена активність лужної фосфатази, а й знижена екскреція кальцію із сечею. Для встановлення діагнозу
і головним чином для диференційної діагностики із системним остеопорозом необхідно виконання гістоморфометричного або гістологічного дослідження біопсійного матеріалу з крила клубової кістки.
Проведення у хворих з остеомаляцією інвазивної кількісної оцінки кісткової тканини виявило, що в 7,4 % випадків має місце комбінація остеомаляції з остеопорозом. Іранські науковці в результаті проведеного ними дослідження припустили, що 70 % пацієнтів з остеомаляцією матимуть остеопороз [7]. У цих випадках на тлі збільшеного остеоїду спостерігається зменшення об’єму губчастої кістки та зниження ширини трабекул. Рівні паратгормона й іонізованого кальцію у хворих
при поєднанні остеопорозу й остеомаляції такі ж, як і при кальципенічній формі остеомаляції. Решта біохімічних показників можуть бути загальними як для остеопорозу, так і для остеомаляції. Клініко-рентгенологічні прояви також мають подібність до кальципенічної форми остеомаляції та остеопорозу. При біопсії у хворих відзначається депресія клітин остеобластичного ряду, число остеокластів може зберігатися в ме–жах норми або знижуватися. Ці дані свідчать, що разом із дефектами мінералізації порушення ремоделювання відбувається за рахунок як уповільнення формування кісткової тканини, так і одночасного пригнічення процесів формування та резорбції.
На прикладі поєднання випадків остеопорозу й остеомаляції бачимо можливість виникнення різної патології скелета через вплив одних і тих самих факторів ризику, що підтверджує існування прихованих, можливо, генетичних дефектів метаболізму вітаміну D або метаболізму кісткової тканини. У цій ситуації вплив аліментарного дефіциту кальцію, будь-яка патологія шлунково-кишкового тракту, що порушує абсорбцію кальцію, недостатня інсоляція або вплив будь-якої хімічної речовини, здатної блокувати метаболізм вітаміну D, призводять до зриву механізмів адаптації й розвитку остеомаляції.
Клінічний випадок
Пацієнтка Ч., 1937 р.н., звернулася в Український науково-медичний центр проблем остеопорозу зі скаргами на виражений біль у поперековому відділі хребта ниючого характеру, який посилюється при найменших рухах, тремор у верхніх кінцівках, більше виражений зліва. Зі слів пацієнтки, біль виник 12.03.2017 р. після падіння на сідниці з висоти власного зросту. Після проведення двофотонної рентгенівської денситометрії встановлено діагноз «системний остеопороз з деформаціями тіл (L2, L3) хребців». Пацієнтка госпіталізована в клініку відділу клінічної фізіології та патології опорно-рухового апарату ДУ «Інститут геронтології імені Д.Ф. Чеботарьова НАМН України» для дообстеження та підбору подальшої терапії остеопорозу.
Анамнез захворювання
З анамнезу відомо, що в 2013 р. із подібними скаргами пацієнтка звернулася по медичну допомогу, було встановлено діагноз: «Остеохондроз шийно-грудного та поперекового відділів хребта з больовим синдромом. Системна остеопенія. Остеоартроз колінних і кульшових суглобів I–II ступеня (клінічно), ст. ремісії, ФНС I–II. Синдром Паркінсона». Проте хвора не дотримувалася рекомендацій щодо додаткових методів дослідження та не приймала призначеного лікування.
Анамнез життя
Жінка, 80 років, не палить і не палила, алкоголь не вживає. Професійні шкідливі чинники заперечує. Алергологічний анамнез не обтяжений. Менархе із 13 років, менопауза рання, у віці 44 роки, замісну гормональну терапію не вживала. В анамнезі — перенесена малярія в дитинстві. Інші інфекційні захворювання, зокрема туберкульоз, вірусний гепатит заперечує. Супутні захворювання — ішемічна хвороба серця. Дифузний кардіосклероз із порушенням ритму за типом екстрасистолії. Гіпертонічна хвороба ІІ ст., ризик високий.
Об’єктивний статус
Правильної тілобудови, зріст 154 см, маса тіла 73 кг, ІМТ — 30,8 кг/м2. Шкіра, видимі слизові фізіологічного кольору. Периферичні лімфатичні вузли не збільшені. Пульс — 76 уд/хв, АТ — 130/80 мм рт.ст., ЧД — 14/хв. Тони серця ритмічні, приглушені, акцент ІІ тону на аорті. В легенях дихання везикулярне, хрипів немає. Живіт при пальпації м’який, безболісний. Нижня межа печінки — по краю реберної дуги. Селезінка не пальпується. Периферичних набряків немає. Діурез достатній, випорожнення в нормі.
Хода човгаюча, дрібними кроками, повільна, не супроводжується співдружніми рухами руками (ахейрокінез). Пацієнтка пересувається з додатковою однобічною опорою (тростина). Хода без допоміжних засобів обмежена 2–3 метрами в зв’язку зі значним посиленням болю в поперековому відділі хребта. Постава кіфотична, тулуб нахилений вперед. Рухи в поперековому відділі хребта обмежені в усіх напрямках, супроводжуються посиленням больового синдрому. Обсяг рухів у великих суглобах помірно обмежений, не супроводжується посиленням больового синдрому чи хрустом. Тонус м’язів кінцівок підвищений, більше зліва. В стані спокою визначається низькочастотний середньоамплітудний тремор кистей, більше виражений зліва, тремор лівої стопи. При пальпації: тонус паравертебральних м’язів підвищений на всьому протязі, більше зліва, болючість остистих відростків та паравертебральних точок на рівні L2, L3, великі суглоби не набряклі, без ознак запалення, безболісні.
Результати лабораторних досліджень
Результати загального аналізу крові (04.04.2017 р.): еритроцити — 4,75 (3,8–5,8 • 1012/л), гемоглобін — 142 (120–140 г/л), лейкоцити — 7,9 (4–10 • 109/л), лімфоцити — 30,4 (17,0–48,0 %), моноцити — 3,9 (4,0–10,0 %), гранулоцити — 65,7 (43,0–76,0 %), тромбоцити — 251 (150–400 • 109), швидкість осідання еритроцитів — 19 (2–18 мм/год).
Біохімічний аналіз крові: альбумін — 34,8 (32,0–52,0 г/л), аланінамінотрансфераза — 25 (до 41 ммоль/л), аспартатамінотрансфераза — 21 (до 40 ммоль/л), глюкоза крові — 4,6 (3,8–6,1 ммоль/л), сечовина — 4,6 (2,5–8,3 ммоль/л), креатинін — 68,2 (53,0–97,0 мкмоль/л).
Показники метаболізму кісткової тканини: Ca загальний — 2,37 (2,15–2,58 ммоль/л), фосфор — 1,02 (0,81–1,45 ммоль/л), лужна фосфатаза — 143,3 (26,0–117,0 Од/л), інтактний ПТГ — 42,44 (15,0–
65,0 пг/мл), вітамін D загальний (25(ОН)D) — 9,69 (оптимальний рівень 30,0–50,0 нг/мл).
Маркери ремоделювання кісткової тканини: пропептиди проколагену I типу (P1NP) — 58,95 (16,3–73,9 нг/мл), остеокальцин — 36,86 (15,0–46,0 нг/мл), β-термінальні телепептиди колагену I типу (β-СТх) — 0,935 (< 1,008 нг/мл), гомоцистеїн — 8,2 (3,0–
15,0 мкмоль/л).
Результати інструментальних досліджень
ЕКГ (04.04.2014 р.): синусова тахікардія, ЧСС 85 уд/хв, електрична вісь серця горизонтальна, неповна блокада правої ніжки пучка Гіса, ознаки гіпертрофії лівого шлуночка.
Рентгенографія поперекового відділу хребта (06.04.2017 р.): остеопороз зі зниженням тіл хребців та подвійноввігнутою деформацією тіла L3. Поширений остеохондроз із частковим звапненням передніх поздовжніх зв’язок. Спондилоартроз (рис. 1).
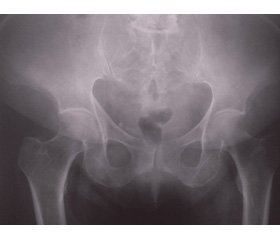
Рентгенографія кульшових суглобів (06.04.2017 р.): виражений остеопороз, початкові прояви остеоартрозу (рис. 2).
Двофотонна рентгенівська абсорбціометрія (03.04.2017 р.): МЩКТ відповідає остеопорозу згідно з критеріями Всесвітньої організації охорони здоров’я (на рівні поперекового відділу хребта Т = –2,3 SD, проксимального відділу стегнової кістки Т = –2,7 SD,
всього скелета Т = –2,0 SD та кісток передпліччя
Т = –2,9 SD) (рис. 3). За період із 2013 р. зафіксована негативна динаміка МЩКТ, яка становила на рівні поперекового відділу хребта –6,5 %, проксимального відділу стегнової кістки –10,8 %, всього скелета –6,3 % та кісток передпліччя –2,7 %.
Показник якості трабекулярної кісткової тканини (TBS) — 1,272. Проте динаміка показника TBS пози–тивна — 1,066 (31.05.2013 р.), що, на нашу думку,
обумовлено тремором і підвищеним тонусом м’язів.
Також проводили рентгеноморфометричний аналіз з метою діагностики деформацій тіл хребців у латеральній проекції. Виявлено подвійноввігнуті деформації тіл (L2, L3) хребців ІІ ст. (рис. 4).
Консультація суміжних спеціалістів
Невролог (06.04.2017 р.): паркінсонізм, треморо-брадикінетико-ригідний синдром ІІБ–ІІІА ст. із вираженими руховими порушеннями. Незважаючи на те, що діагноз «паркінсонізм» був встановлений у 2013 р., пацієнтка не приймала лікування. Призначена терапія: левоком по 1/4 таблетки 3 рази на день через 1 годину після їжі впродовж 7 днів, з подальшим підвищенням дози: ранок — 1/2 таблетки, обід — 1/4 таблетки та вечір — 1/4 таблетки.
Клінічна картина та дані додаткових обстежень свідчать про поєднану патологію кісткової тканини. На підставі отриманих результатів встановлений діагноз: «Остеомаляція. Системний остеопороз. Деформації тіл (L2, L3) хребців II ст. Паркінсонізм, треморо-–брадикінетико-ригідний синдром ІІБ–ІІІА ст. із вираженими руховими порушеннями».
Патогенез змін у кістковій тканині обумовив вибір лікувальної тактики, а саме:
1) препарати вітаміну D з метою лікування остеомаляції;
2) відмова від бісфосфонатів, які в умовах дефіциту вітаміну D могли б погіршити мінералізацію кісткової тканини й збільшити остеомаляцію;
3) вибір як остеотропного препарату кальцитоніну, що зменшує резорбцію кісткової тканини, не впливає на процеси мінералізації, а також знижує інтенсивність больового синдрому.
Зважаючи на низький рівень вітаміну D, інтенсивний вертебральний больовий синдром та згоду пацієнтки на лікування, призначено:
1. Комплексні препарати кальцію та вітаміну D (кальцій 1000 мг/добу + вітамін D 800 МО/добу) на 3 місяці.
2. Вітамін D згідно зі схемою цільової терапії дефіциту вітаміну D, розробленою під керівництвом проф. В.В. Поворознюка у відділі клінічної фізіології та патології опорно-рухового апарату ДУ «Інститут геронтології імені Д.Ф. Чеботарьова НАМН України» [8].
Схема складається з двох етапів: прийом дози насичення, тривалість якої розраховується індивідуально, та підтримуюча терапія, яку рекомендуємо приймати хворим постійно.
Терапія насичення включає комбіновані препарати кальцію (1000 мг кальцію та 800 МО вітаміну D) і додатково 3000 МО вітаміну D щодня. Підтримуюча терапія включає вітамін D у дозі 2000 МО.
Тривалість терапії насичення розраховується за допомогою формули:
n = (100 – РВD) × МТ/100,
де n — тривалість курсу терапії насичення, дні; РВD — рівень 25(ОН)D у сироватці крові, нг/мл; МТ — маса тіла, кг.
3. Для покращення стану кісткової тканини пацієнтці призначено кальцитонін 100 МО внутрішньом’язово через день.
За період спостереження (3 тижні) під впливом розпочатої остеотропної терапії та лікування хвороби Паркінсона зареєстровано вірогідне зменшення інтенсивності вертебрального больового синдрому. Побічної дії на прийом призначених препаратів протягом усього часу перебування в клініці виявлено не було.
Наявність декількох нозологій, особливо в пацієнтів старших вікових груп, змінює клінічну картину та ускладнює діагностичний пошук. Тому, маючи на увазі дані літератури та власний досвід, вважаємо за необхідне рекомендувати проведення рентгенівської двофотонної абсорбціометрії та визначення рівня вітаміну D у сироватці крові пацієнтам із хворобою Паркінсона та болем у спині, особливо за умови наявності інших факторів ризику розвитку остеопорозу (наприклад, літній вік і жіноча стать).

/49-1.jpg)
/50-1.jpg)
/50-2.jpg)
/50-3.jpg)