Вступ
Реактивні артрити (РеА) залишаються важливою проблемою в практиці ревматолога. У структурі запальних захворювань суглобів вони посідають третє місце після остеоартриту та ревматоїдного артриту. Відсутність своєчасної діагностики й адекватного лікування призводить до виникнення тривалого, затяжного або рецидивуючого варіанта перебігу захворювання з переходом у хронічні форми.
РеА належать до групи серонегативних спондилоартропатій, для яких є характерними певні спільні ознаки:
— часте запальне ураження ілеосакральних суглобів (сакроілеїт) та/або хребта (спондиліт);
— переважно моно- або олігоартрит;
— ентезопатії/ентезити;
— асоціація з HLA-B27;
— негативність за ревматоїдним фактором (РФ);
— позасуглобові прояви: ураження очей, шкіри, слизових оболонок, урогенітального або шлунково-кишкового тракту.
РеА — гострий негнійний артрит, що розвивається після певних видів інфекції та тісно пов’язаний з антигеном гістосумісності HLA-B27. Виникнення РеА найчастіше асоційоване із шлунково-кишковою або урогенітальною інфекцією. Найчастішими збудниками є:
— ентерогенні РеА: Salmonella (різних серотипів), Yersinia enterocolitica, Yersinia pseudotuberculosis, Shigella flexneri, Shigella sonnei, Campylobacter jejuni;
— урогенні РеА: Chlamydia trachomatis, Chlamydia pneumoniae, Ureaplasma urealyticum;
— тонзилогенні: Streptococcus та інші: Borrelia burgdorferi, віруси тощо.
Діагностичні критерії РеА (за IV Міжнародною робочою класифікацією з діагностики РеА [1]:
а) основні:
— артрит (асиметричний, моно-, олігоартрит, ураження суглобів нижніх кінцівок);
— клінічні прояви інфекції (ентерит передує артриту на 6 тижнів, уретрит, цервіцит — зазвичай на 8 тижнів);
б) додаткові:
— пряме виявлення збудника;
— серологічне дослідження з видоспецифічними антисироватками, виявлення субстрату збудника за допомогою полімеразної ланцюгової реакції.
Цікавим є історичний факт, що термін «реактивний артрит» був запропонований у 1969 році вченими Р. Ahvonen, К. Sievers i К. Aho [2] саме для артритів, розвиток яких був пов’язаний з ієрсиніозним ентероколітом.
Збудником кишкового ієрсиніозу є Yersinia enterocolitica — грамнегативні палички родини ентеробактерій, роду Yersinia, що включає декілька видів бактерій, серед яких захворювання в людини можуть викликати Y. enterocolitica, Y. pseudotuberculosis, Y. pestis.
Вперше Yersinia enterocolitica описана вченими J. Schleifstein і B. Coleman у 1939 році. Названа бактерія на честь французького мікробіолога A. Yersin, який відкрив бактерію чуми (Y. pestis). Ієрсинії стійкі в навколишньому середовищі, здатні до репродукції в досить широкому діапазоні температур (від 2 до 40 °С). Оптимальна температура для росту становить 2–5 °С (це мікроорганізми із психрофільними властивостями (від грецьк. psychros — «холодний», phileo — «полюбляю»), тому вони активно розмножуються за температури побутових холодильників і зимових овочесховищ, що сприяє контамінації ієрсиніями різних продуктів, особливо овочів, у процесі їх зберігання). Джерелом інфекції може бути хвора людина, тварина або ґрунт. Велике значення в поширенні інфекції мають гризуни [3]. Антигенні відмінності дають змогу виділити 9 біотипів і 76 серотипів збудника. Y. еnterocolitica має соматичний О-антиген, деякі штами містять V-антиген вірулентності, розташований на зовнішній мембрані, а при інкубації за температури нижче 30 °С визначається також джгутиковий Н-антиген. Y. еnterocolitica має патогенні властивості: адгезію, колонізацію на поверхні кишкового епітелію, ентеротоксигенність, інвазивність і цитотоксичність. Y. enterocolitica має значну патогенність, яка різною мірою виражена в різних серотипів і штамів збудника, що пояснює різноманітність клінічних форм кишкового ієрсиніозу. Найбільш патогенними сероварами для людини є О:1, 2, 3; О:3; О:9; О:13; О:20; О:21 [4].
Найчастіше ієрсиніоз зустрічається в країнах з прохолодним кліматом: у Північній та Західній Європі, Великій Британії, Японії, США, Канаді. У США та Західній Європі кишковий ієрсиніоз посідає сьоме місце у структурі гострих кишкових інфекцій і третє серед бактеріальних збудників, після сальмонельозу та кампілобактеріозу. За даними літератури, на території різних областей України зрідка реєструють епідемічні спалахи ієрсиніозу, найчастіше лікарі мають справу зі спорадичними випадками [3].
Кишковий ієрсиніоз відрізняється тяжкістю, значною тривалістю перебігу з тенденцією до хронізації, залученням до патологічного процесу різних органів і систем. При цьому особливості збудників ієрсиніозу в поєднанні з умовами зараження обумовлюють різноманітність клінічних проявів. Захворювання може як обмежуватися проявами гострої кишкової інфекції з блюванням, діареєю, так і мати більш поширені форми з ураженням мезентеріальних лімфатичних вузлів, термінальним ілеїтом, мезаденітом або навіть сепсисом. У деяких випадках перебіг інфекції нагадує гострий апендицит. Іноді розвивається респіраторний синдром з болями в горлі, почервонінням задньої стінки глотки, набряком піднебіння, кашлем та закладеністю носа. При кишковому ієрсиніозі можливий перехід інфекції в хронічну форму [5, 6].
Після інфікування Y. enterocolitica можливі системні прояви. У патологічний процес нерідко залучаються нирки, печінка, підшлункова залоза, серцево-судинна та нервова система. Досить часто у таких хворих, особливо у разі хронічного перебігу, виникає реактивний артрит, увеїт, ірит, кон’юнктивіт, гломерулонефрит, вузловата еритема. За даними літератури, найчастіше наявність цих проявів реєструється у HLA-B27-позитивних хворих на ієрсиніоз. Доведено тісний зв’язок між розвитком РеА та антигеном HLA-B27. Згідно з літературними даними, серед всіх пацієнтів, які після перенесеного ієрсиніозу мають РеА, близько 80 % є HLA-B27-позитивними. Для певних кишкових бактерій (Yersinia, Salmonella) наявність HLA-B27 є фактором, що суттєво полегшує інвазію мікроорганізмів у клітини синовіальної оболонки [7]. Антиген HLA-B27 є антигенпрезентуючою молекулою, здатною представляти артритогенні пептиди цитотоксичним CD8 Т-лімфоцитам [8]. Об’єктом лізису при цьому, ймовірно, є хондроцити, що локалізуються як в хрящовій тканині, так і в ентезисах, де також розвивається запальний процес. Розвитку постієрсиніозних артропатій сприяє гомологія між антигенами лейкоцитів HLA-В27 і Yad-адгезином ієрсиній: молекули адгезії використовують HLA-В27 як ліганд для впливу на клітини синовіальної оболонки суглоба. HLA-В27-позитивні лімфоцити при стимуляції бактеріальними ліпополісахаридами продукують підвищену кількість прозапальних факторів [9, 10].
Максимальна кількість антитіл відзначається на другому тижні захворювання, оскільки збудник містить велику кількість антигенів і стимулює активну імунну відповідь. Антитіла класу ІgА синтезуються в перші дні захворювання і після одужання пацієнта циркулюють у його крові декілька місяців, а при хронічному перебігу кишкового ієрсиніозу — набагато довше.
Клінічний випадок
Пацієнт Г., 1989 р.н., госпіталізований у перше ревматологічне відділення КНП «Олександрівська клінічна лікарня м. Києва» зі скаргами на біль і набряк суглобів лівої стопи, лівого гомілковостопного суглоба, періодичний біль у ділянці сідниць, набряк, почервоніння правого ока.
Вважає себе хворим близько 6 міс., коли вперше виник біль у лівій стопі, а згодом — набряк.
Протягом останнього місяця хворого турбує сильний біль у ділянці кульшових суглобів. Три місяці тому виник гострий іридоцикліт лівого ока. Протягом останнього місяця спостерігається почервоніння правого ока. Відзначає періодичне послаблення випорожнень, біль у лівій здухвинній ділянці.
При амбулаторному огляді хворому встановлено діагноз «спондилоартрит, периферична форма з системними проявами». З огляду на високий ступінь активності та тривалість суглобового синдрому пацієнту був призначений метилпреднізолон 8 мг, і він був направлений на госпіталізацію.
При надходженні у відділення загальний стан середньої тяжкості. Шкірні покриви й слизові оболонки бліді, висипки немає, язик вологий, дещо обкладений білим нальотом. Мигдалики не збільшені, нальоту немає. Периферичні лімфатичні вузли не збільшені. Пульс 82 за 1 хв, ритмічний, задовільних властивостей. Діяльність серця ритмічна, тони дещо приглушені, шумів немає. При аускультації легень везикулярне дихання, хрипи відсутні. Живіт при пальпації м’який, у лівій здухвинній ділянці при поверхневій і глибокій пальпації певний дискомфорт. Печінка на рівні реберної дуги, край рівний, еластичний. Селезінка не пальпується, перкуторно розміри її в межах норми. Симптом Пастернацького негативний з обох боків. Сеча звичайного кольору. Випорожнення мають схильність до послаблення. Набряків немає.
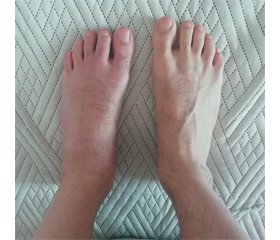
Суглобовий статус: нормостенічної тілобудови, посилений грудний кіфоз, сплощений поперековий лордоз. При ході шкутильгає на ліву ногу. Обсяг рухів у хребті достатній. Відзначаються набряк, біль та обмеження рухів лівого надп’ятково-гомілкового суглоба, ІІ–ІV плеснофалангових суглобів стопи, дактиліт другого пальця лівої стопи; рух і пальпація суглобів болючі, обсяг рухів обмежений (рис. 1). Клінічні ознаки сакроілеїту (симптоми Кушелевського, Патріка) негативні.
/41.jpg)
Результати загальноклінічних досліджень. Загальний аналіз крові: гемоглобін — 117 г/л, еритроцити — 4,67 × 1012/л, лейкоцити — 5,7 × 109/л, ШОЕ — 40 мм/год, тромбоцити — 240 × 109/л, гематокрит — 34,3 %, палички — 5 %, сегменти — 61 %, моноцити — 24 %, лімфоцити — 8 %, еозинофіли — 2 %. Біохімічний аналіз крові: холестерин — 3,92 ммоль/л, білірубін — 11,9 мкмоль/л, креатинін — 61 мкмоль/л, АЛТ — 21 МО/мл, АСТ — 18 МО/мл, глюкоза — 4,5 ммоль/л, СРБ — 39,2 г/мл, РФ < 12 МО/мл. Загальний аналіз сечі — без клінічно значущих змін. HBsAg — не виявлений, Anti-HCV сумарний — не виявлений. Аналіз крові на антитіла до ВІЛ: антитіла не виявлені. З метою виключення реактивного артриту урогенного генезу зроблений урогенітальний зскрібок: уреаплазма, мікоплазма, хламідії — результат негативний. Результат імуногенетичного аналізу HLA-B27 позитивний.
При проведенні загальноклінічних інструментальних обстежень: ЕКГ — ритм синусовий, регулярний, ознаки ранньої реполяризації шлуночків; ЕхоКГ — пролапс мітрального клапана з регургітацією І ст.; ультразвукове дослідження органів черевної порожнини — ознаки гемангіоми правої частки печінки, застійних явищ в жовчному міхурі. З огляду на наявність болю в сідницях з метою визначення змін у сакроілеальних з’єднаннях проведено магнітно-резонансну томографію (МРТ) здухвинно-крижових суглобів: ознаки дегенеративних змін, даних щодо сакроілеїту немає, запальні зміни здухвинно-поперекової зв’язки.
Хворого оглянув офтальмолог, висновок — фібринозно-пластичний іридоцикліт правого ока. З огляду на наявність періодичного послаблення випорожнень, болю в лівій здухвинній ділянці хворий консультований гастроентерологом, за рекомендацією якого проведені фіброгастродуоденоскопія (висновок — помірно виражений рефлюкс-гастрит, поверхневий бульбіт); колоноскопія з біопсією (висновок — ерозивний коліт). За результатами проведених досліджень та при повторній консультації гастроентеролога даних щодо запальних захворювань кишечника (хвороба Крона або виразковий коліт) не отримано.
Консультований інфекціоністом, який з метою виключення інфекційного ураження шлунково-кишкового тракту призначив такі обстеження: аналіз калу на яйця глистів і гельмінтів (не виявлені), бактеріальний посів калу (немає росту патогенної флори) та специфічні інфекції кишкової групи: Brucella ab. — результат негативний, Shigella fl. – результат негативний, Yersinia enterocolitica, антитіла IgA — 3,39 (позитивний), Yersinia enterocolitica, антитіла IgG — 6,11 (позитивний), Yersinia pseudotuberculosis — результат негативний.
З огляду на вищезазначені результати обстеження проведена повторна консультація інфекціоніста, який встановив діагноз «ієрсиніоз, вторинно-вогнищева форма з системними проявами».
Таким чином, попередній діагноз був переглянутий. З огляду на характер суглобового синдрому (асиметричний олігоартрит із залученням нижніх кінцівок, дактиліт), його тривалість більше 6 міс., іридоцикліт (підтверджений офтальмологом), збільшення ШОЕ та СРБ, виявлені при МРТ-дослідженні ентезити, проте відсутність сакроілеїту та спондиліту, HLA-B27-позитивність, виявлення Yersinia enterocolitica та висновок інфекціоніста встановлено остаточний клінічний діагноз — реактивний ентерогенний (ієрсиніозний) артрит, хронічний перебіг, помірний ступінь активності, з ураженням лівого гомілковостопного суглоба, плеснофалангових суглобів лівої стопи, дактиліт 2-го пальця лівої стопи, рентген-стадія І, ФНС ІІ ст., фібринозно-пластичний іридоцикліт правого ока. HLA-B27-позитивність. Ієрсиніоз, вторинно-вогнищева форма.
Пацієнту призначено лікування: ципрофлоксацин 500 мг двічі на добу впродовж 14 днів, еторикоксиб 90 мг протягом 14 днів, сульфасалазин по 1 г 2 рази на добу тривало, омепразол 20 мг на добу 14 днів, офтальмологом рекомендовані броксинак, дексапол, атропін за схемою, метилпреднізолон поступово відмінений.
Впродовж двох тижнів лікування всі симптоми повністю регресували, пацієнт виписаний у задовільному стані. При спостереженні у динаміці рецидивів захворювання не було. Хворому рекомендовано продовжити прийом сульфасалазину до 6 місяців.
Висновки
Таким чином, суглобовий синдром у поєднанні з кишковими розладами потребує детального обстеження із залученням спеціалістів суміжного профілю з метою остаточної верифікації діагнозу. Необхідно пам’ятати, що ієрсиніоз відрізняється значною тривалістю перебігу з тенденцією до хронізації, залученням в патологічний процес різних органів і систем (в першу чергу суглобів, очей, шкіри). Наведений клінічний випадок також демонструє, що в деяких ситуаціях ревматологи повинні проводити диференціальну діагностику всередині однієї групи захворювань зі спільними клінічними ознаками, оскільки лікування цих нозологічних форм є різним.
Препаратами першої лінії для лікування РеА є нестероїдні протизапальні засоби. Можливе однократне локальне ін’єкційне застосування глюкокортикоїдів за умови резистентного суглобового синдрому. Обов’язковою також є санація вогнища інфекції з використанням етіотропної антибіотикотерапії. У разі хронічного перебігу, рецидивуючого характеру або за наявності позасуглобових проявів призначають базисну терапію — сульфасалазин.
Конфлікт інтересів та фінансова підтримка. Автори заявляють про відсутність конфлікту інтересів і фінансової підтримки при отриманні результатів та написанні даної статті.
Інформація про внесок кожного автора в підготовку статті: Івашківський О.І. — концепція та дизайн роботи, аналіз і узагальнення даних про пацієнта; Карасевська Т.А. — аналіз даних зарубіжних і вітчизняних літературних джерел, написання тексту статті; Джус М.Б. — дизайн роботи, корекція тексту статті; Новицька А.Л. — робота з пацієнтом (збір анамнезу захворювання, даних інструментальних і лабораторних досліджень), опис результатів досліджень та отриманих даних про пацієнта щодо клінічного випадку.
/41.jpg)