Журнал «Боль. Суставы. Позвоночник» Том 13, №2, 2023
Вернуться к номеру
Стан кісткової тканини в осіб літнього віку: що варто пам’ятати?
Авторы: Тетяна Чистик
Рубрики: Ревматология, Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
На думку експертів ВООЗ, у рейтингу основних медико-соціальних проблем сучасності остеопороз посідає третє місце після захворювань серцево-судинної системи і цукрового діабету. Високою є частота і тяжкість ускладнень остеопорозу, серед яких найбільше значення мають малотравматичні переломи кісток, зокрема компресійні переломи тіл хребців, шийки стегнової кістки й дистального відділу кісток передпліччя. Ці ускладнення призводять до інвалідизації і часто — до передчасної смерті хворих від супутніх порушень з боку серцево-судинної та дихальної систем. За даними ВООЗ, майже у 25 % жінок віком молодше за 65 років в анамнезі є компресійні переломи хребців, а у 20 % — переломи кісток передпліччя. Крім того, у хворих на остеопороз підвищується ризик малотравматичних (спонтанних) переломів хребта і променевої кістки (32 і 15,6 % відповідно). Останніми десятиріччями проблема остеопорозу набула особливого медико-соціального значення у зв’язку зі значним постарінням населення високорозвинених країн світу і відповідним збільшенням кількості жінок у клімактеричному періоді.
24 квітня 2023 року відбулася конференція «Біль у спині: консенсус з ведення пацієнтів. Презентація першого в Україні консенсусу з болю в спині 2023», на якій професор, доктор медичних наук, президент Асоціації остеопорозу України Наталія Вікторівна Григор’єва запропонували до уваги учасників заходу свою доповідь «Стан кісткової тканини в осіб літнього віку: що варто пам’ятати?».
Кісткова тканина постійно оновлюється протягом усього життя. У процесі життєдіяльності існують періоди, коли відбувається формування кістки, у які переважають процеси її моделювання і формування піку кісткової маси, і періоди, коли відбувається втрата кісткової тканини, що починається у віці після 45–50 років. Вона переважає в жінок після настання менопаузи, коли відзначається максимальна швидкість втрати кісткової тканини. Тому остеопороз вважається «жіночою епідемією».
За визначенням ВООЗ, остеопороз — це системне захворювання скелета, що характеризується низькою кістковою масою і погіршенням мікроархітектоніки кісткової тканини з подальшим збільшенням крихкості кісток і ризику переломів. У 1994 році на основі показників двохенергетичної рентгенівської абсорбціометрії (ДРА) уперше були узгоджені критерії для встановлення діагнозу остеопорозу, які й сьогодні використовують у клінічній практиці:
— у нормі мінеральна щільність кісткової тканини (МЩКТ) знаходиться в межах 1 SD порівняно з референтною вибіркою молодих осіб, а показник Т становить –1,0 чи вище;
— про остеопенію говорять, коли МЩКТ є нижчою на 1,0–2,5 SD, ніж показники референтної вибірки молодих осіб, показник Т — між –1,0 і –2,5;
— для остеопорозу характерно, що МЩКТ на 2,5 SD нижче, ніж показники референтної вибірки молодих осіб, а показник Т дорівнює –2,5 або є нижчим;
— для вираженого чи встановленого остеопорозу МЩКТ і Т-показник мають такі самі цифри і має місце один перелом чи більше.
Збільшений ризик остеопоротичних переломів є основним проявом остеопорозу. Найбільш клінічно значущими і життєзагрозливими як у жінок, так і в чоловіків є переломи стегнової кістки. Але переломи тіл хребців зустрічаються набагато частіше, і саме вони визначають збільшення кількості больових синдромів у спині й погіршення якості життя пацієнтів, що потребує зваженого підходу до менеджменту остеопорозу.
Переломи внаслідок остеопорозу — це не тільки факт у житті конкретної людини, але й збільшення ризику летальності. Якщо раніше існувала думка, що збільшення смертності асоційоване з переломами проксимального відділу стегнової кістки, то в даний час відомо, що переломи тіл хребців також призводять до збільшення показників летальності. Так, за результатами дослідження FIT (Fracture Intervention Trial) за участю 6459 постменопаузальних жінок віком 55–81 рік (спостереження в середньому тривало 3,8 року), при переломах стегнової кістки відносний ризик смерті становив 6,68 (95% довірчий інтервал (ДІ): 3,08–14,52), тоді як при переломах тіл хребців — 8,64 (95% ДІ: 4,45–16,74). І саме це визначає клінічне і медико-соціальне значення такого захворювання, як остеопороз.
Остеопоротичні переломи також збільшують ризик подальших переломів, що продемонстровано в багатьох дослідженнях. У Reykjavik study за участю 18 872 осіб було продемонстровано, що ризик повторного перелому протягом першого року є вищим більше ніж у 2,5 раза. У другому дослідженні показано, що в пацієнтів з переломами стегнової кістки ризик контралатерального остеопоротичного перелому протягом 1 року становить 55,7 %. Крім того, серед локальних і системних чинників наявність остеопорозу визначає незадовільний прогноз у пацієнтів з переломами і, звичайно, сприяє порушенню їх консолідації. І це диктує необхідність своєчасного призначення лікування таким пацієнтам, що буде поліпшувати подальший прогноз захворювання.
Золотим стандартом для визначення МЩКТ є ДРА. У рекомендаціях ISCD (The International Society for Clinical Densitometry) підкреслюється, що остеопороз у жінок у постменопаузі й у чоловіків віком 50 років і старше за допомогою вищезазначеного методу може бути діагностований, якщо показник Т поперекового відділу хребта, стегнової кістки або її шийки становить –2,5 SD або менше. Вимірювання МЩКТ передпліччя проводиться у випадках, коли неможливе вимірювання чи інтерпретація МЩКТ стегнової кістки і/або хребта, при гіперпаратиреозі та в осіб з вираженим ожирінням. У пременопаузальних жінок і чоловіків, молодших за 50 років, повинен використовуватись показник Z, а не Т. Це також важливо в дітей. Показник Z –2,0 SD або нижче визначається як «нижчий від очікуваного діапазону в даному віці», а Z вище –2,0 SD знаходиться «в межах очікуваного діапазону для даного віку».
Не будь-яке зниження МЩКТ є остеопорозом. Зниження МЩКТ також можливе при остеомаляції — порушенні мінералізації кісткової тканини зі збереженням її маси, що викликане порушенням метаболізму або дефіцитом вітаміну D. При остеопорозі найчастіше страждають проксимальний відділ плечової та стегнової кісток, хребці, кістки передпліччя. При остеомаляції поширені переломи ребра, клубової, лобкової кістки, плато великої гомілкової кістки й метатарзальної кістки. Також при остеопорозі й остеомаляції відрізняються лікувальні стратегії. При остеопорозі рекомендоване призначення біфосфонатів, тоді як при остеомаляції — ні.
При низькій МЩКТ, пов’язаній з дефіцитом вітаміну D, відбувається зміна лабораторних показників. Як правило, відзначається зниження кальцію та фосфору, 25(ОН)D, підвищення рівня паратгормону й лужної фосфатази, зниження рівня фактору росту фібробластів 23 (FGF-23). Усе це дозволяє запідозрити остеомаляцію й призначити правильне лікування без використання антиостеопоротичних препаратів.
Показаннями для фармакологічного лікування, відповідно до рекомендацій міжнародних товариств з остеопорозу, є його наявність згідно з даними ДРА (T = –2,5 або Z = –2,0), низкоенергетичний перелом стегнової кістки чи хребця, високий ризик переломів згідно з опитувальником FRAX + низька МЩКТ (остеопенія). Однак, незважаючи на призначення тих або інших препаратів, підґрунтям будь-якої стратегії є забезпечення організму трьома компонентами — кальцієм, протеїнами і вітаміном D, які необхідні для збереження кісткової тканини протягом усього життя.
Для профілактики й лікування остеопорозу Міжнародна асоціація остеопорозу рекомендує щоденний прийом приблизно 1000 мг/день кальцію, 800 МО вітаміну D і 1 г/кг маси тіла білка. Американська асоціація ревматологів з метою профілактики й лікування глюкокортикоїд-індукованого остеопорозу в пацієнтів, які отримують преднізолон у дозі ≥ 2,5 мг/д протягом 3 місяців, рекомендує оптимізацію споживання кальцію (1000–1200 мг/д) і вітаміну D (600–800 МО/д), модифікацію способу життя (збалансована дієта, підтримання маси тіла в рекомендованому діапазоні, припинення паління, регулярні вправи, обмеження вживання алкоголю).
Міжнародною асоціацією остеопорозу рекомендовані такі рівні споживання кальцію: для дітей 1–3 років — 700 мг/д, 4–8 років — 1000 мг/д, 9–13 років — 1300 мг/д; для жінок віком 19–50 років — 1000 мг/д, у постменопаузі (51+) — 1200 мг/д, при вагітності/лактації у віці 14–18 років — 1300 мг/д, при вагітності/лактації у віці 19– 50 років — 1000 мг/д; для чоловіків 19–70 років — 1000 мг/д, віком 70 років і старше — 1200 мг/д.
Однак, незважаючи на ці рекомендації, рівень споживання кальцію у світі недостатній. Так, дослідження E.M. Balk et al. (2017), яке було проведено в країнах Азії, Африки, Південної і Північної Америки та Європи, показало, що рівень споживання кальцію в країнах Азії становить 180–500 мг/д, в Африці та Південній Америці — 400–700 мг/д. Опитування, яке було проведено в 74 країнах світу, виявило найнижчий рівень споживання кальцію в Непалі — 175 мг/д, найвищий рівень — в Ісландії — 1233 мг/д. Рівень кальцію в найбільш густонаселених країнах світу — у Китаї, Індонезії та Індії — становив 338, 342, 429 мг/д відповідно. Це, на жаль, низький рівень, що накладає негативний відбиток на ефективність лікування пацієнтів з остеопорозом.
Слід відзначити, що така ж невтішна ситуація щодо споживання кальцію простежується і в Україні. У власному дослідженні за участю 1518 осіб молодого та літнього віку, як жінок, так і чоловіків, нами було продемонстровано, що, незважаючи на 20 років постійних закликів про необхідність достатньої кількості кальцію і вітаміну D в раціоні харчування, ці показники й досі низькі.
Разом з тим результати численних досліджень і метааналізів свідчать про те, що призначення кальцію та вітаміну D є вирішальною стратегією в профілактиці переломів. У метааналізі DIPART (vitamin D Individual Patient Analysis of Randomized Trials), що включав 7 рандомізованих досліджень і 68 517 осіб, середній вік яких був 70 років (47–107), було доведено, що використання лише вітаміну D не призводило до позитивних ефектів щодо профілактики переломів, тоді як комбіноване призначення кальцію та вітаміну D значуще знижувало ризик остеопоротичних переломів.
У систематичному огляді P. Yao et al. (2019) було продемонстровано, що за результатами 11 рандомізованих клінічних досліджень (РКД), які включали 34 243 особи, призначення лише вітаміну D (400–30 000 МО/р) не призводило до зниження загального ризику переломів (RR = 1,06; 95% ДІ: 0,98–1,14), перелому стегнової кістки (RR = 1,14; 95% ДІ: 0,98–1,32). Проте за результатами 6 РКД (n = 49 282), у яких призначались комбіновані добавки кальцію та вітаміну D (1000–1200 мг/д Са + 400–800 МО вітаміну D), було виявлено загальне зниження ризику переломів на 6 % (RR = 0,94; 95% ДІ: 0,89–0,99), перелому стегнової кістки — на 16 % (RR 0,84; 95% ДІ: 0,72–0,97).
У метааналізі J.W. Niaves et al. (1998) вивчали вплив елементарного кальцію та кальцію в комбінації з кальцитоніном на кісткову тканину в жінок у постменопаузальному періоді. У 2 РКД жінки віком 55 років щоденно вживали 627 мг кальцитоніну, в 11 РКД — кальцитонін у комбінації з кальцієм (рівень вживання кальцію — 1466 мг/д) протягом 2 років. Автори цього метааналізу дійшли висновку, що комбіноване призначення вище–згаданих сполук має вірогідно більший вплив на кісткову тканину, ніж монотерапія кальцитоніном.
В іншому дослідженні (Nakamura Y. et al., 2017) було продемонстровано, що призначення пацієнтам з остеопорозом деносумабу на тлі адекватного супутнього прийому кальцію та вітаміну D дає кращий ефект — підвищення МЩКТ стегнової кістки й хребта, зниження рівня ПТГ і лужної фосфатази, ніж використання тільки деносумабу.
На сьогодні на фармацевтичному ринку України існує спеціальний остеогенний кальцієвий комплекс III покоління на основі гідроксіапатиту з вмістом фосфору, факторів росту і спеціальних мікроелементів, вітаміну D3 і К2 — ОСТЕОПРО® (PRO-PHARMA).
ОСТЕОПРО® призначають дорослим пацієнтам з метою регуляції кальцієво-фосфорного обміну при дефіциті кальцію в організмі, остеопорозі і для поліпшення росту кісток при переломах. Рекомендована доза становить 2–4 таблетки на добу у 2 прийоми.
1 таблетка ОСТЕОПРО® містить мікрокристалічний гідроксіапатитний комплекс МСН-СаІтм — 1000 мг, вітамін К2 — 25 мкг, вітамін D3 (холекальциферол) — 12,5 мкг. МСН-СаІтм включає 250 мг протеїнів (колаген I типу і неколагенові пептиди, зокрема інсуліноподібний фактор росту I і II типу (IGF1 — 0,285 мкг, IGF2 — 0,17 мкг), трансформуючий фактор росту бета (TGF-β — 0,0275 мкг), остеокальцин — 604 мкг і 670 мг гідроксіапатиту кальцію (у тому числі 250 мг кальцію, 125 мг фосфору, 4 мг магнію, 64 мкг цинку, 3,9 мкг заліза і 1,4 мкг бору).
Гідроксіапатитний комплекс МСН-СаІтм є активним регулятором кальцієво-фосфорного обміну, причому кальцій і фосфор знаходяться в оптимальному співвідношенні 2 : 1. Фактори росту в складі –ОСТЕОПРО® здатні впливати на синтез колагену та інших білків кісткової тканини, а також активувати проліферацію і дозрівання остеобластів, що забезпечує формування матриксу кісткової тканини. Наявність двох форм випуску ОСТЕОПРО® — по 30 та 60 таблеток в упаковці — поліпшує прихильність пацієнтів.
У дослідженні J.H. O’Keefe et al. (2016) було виявлено, що гідроксіапатит кальцію порівняно з кальцію глюконатом має доведений вплив на кортикальну кісткову тканину. У роботі М. Bristow et al. (2014) показано, що призначення мікрокристалічного гідроксіапатиту з високим вмістом остеокальцину дозволяє уникнути піків гіперкальціємії, які спостерігаються під час прийому звичайних кальцієвих комплексів (цитрат/карбонат кальцію через 8 год).
У нашому власному дослідженні була проведена оцінка впливу остеогенного комплексу ОСТЕОПРО® порівняно з комбінацією карбонат кальцію + вітамін D3 на показники вертебрального больового синдрому, якості життя, МЩКТ і маркерів її метаболізму в пацієнтів з остеопенією.
У дослідженні взяли участь 40 пацієнтів з низькою МЩКТ, які залежно від терапії були розподілені на дві групи: основну (n = 20), яка отримувала остеогенний гідроксіапатитний комплекс OSTEOPRO® по 1 таблетці 3 рази на добу, і контрольну (n = 20), яка використовувала 1000 мг карбонату кальцію/800 МО D3 на добу протягом 12 місяців.
Результати дослідження показали позитивну динаміку вертебрального синдрому за візуально-аналоговою шкалою (ВАШ), поліпшення показників життєдіяльності за опитувальником Роланда — Морріса і якості життя за EURO-QL-5D при призначенні –ОСТЕОПРО® на відміну від осіб, які використовували карбонат кальцію + вітамін D3 (рис. 1–3).
Також вивчали показники МЩКТ поперекового відділу хребта і стегнової кістки за умови призначення ОСТЕОПРО® і карбонату кальцію + D3. Було виявлено, що обидві стратегії використання кальцію та вітаміну D забезпечують стабілізацію і відсутність прогресуючої втрати кісткової тканини (рис. 4, 5).
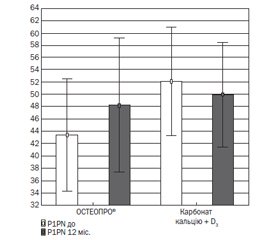
Крім того, надзвичайно цікавими були результати, присвячені біохімічним маркерам кісткового ремоделювання. На тлі 12-місячного прийому –ОСТЕОПРО® відбулось вірогідне збільшення показника N-термінального пропептиду проколагену I типу (PINP), t = –2,60; p = 0,026, а в контрольній групі — вірогідне зменшення β-термінального телопептиду колагену I типу (β-CTx), t = –2,44; p = 0,037 (рис. 6, 7).
І це зрозуміло, оскільки на тлі прийому ростових факторів можна отримувати додаткові переваги, призначаючи остеогенний комплекс ОСТЕОПРО®.
Отже, згідно із сучасними настановами й клінічним досвідом, ключовим заходом профілактики й лікування остеопенії, остеопорозу та його ускладнень є підтримка вмісту кальцію та вітаміну D у межах норми в усіх груп населення. З цією метою призначається остеогенний комплекс ОСТЕОПРО®, який зменшує вертебральний больовий синдром, поліпшує МЩКТ і якість життя пацієнтів.

/87.jpg)
/88.jpg)
/89.jpg)